Kikhosta finns hos vuxna och drabbar även de allra minsta barnen som inte hunnit få något kikhostevaccin.
Tidig diagnos och behandling av kikhosta hos spädbarn är viktigt.
Kikhosta är anmälningspliktig.
Påfyllnadsdosen vid 5–6 års ålder har minskat förekomsten av kikhosta.
Ytterligare forskning behövs, speciellt avseende vuxnas kikhosta och smittvägar.
Det är en vanlig uppfattning att kikhosta har försvunnit helt i Sverige sedan kikhostevaccin introducerades i det nationella barnvaccinationsprogrammet 1996. Så är inte fallet. De nationella uppföljningar som gjorts vid Smittskyddsinstitutet (SMI) sedan 1996 visar att kikhosta har minskat dramatiskt i Sverige men att sjukdomen fortfarande förekommer hos spädbarn som inte vaccinerats, hos en liten andel av barn som vaccinerats, bland ungdomar som inte fått något vaccin och bland vuxna. Under de första levnadsmånaderna kan kikhosta utvecklas till en allvarlig och livshotande sjukdom som ofta kräver sjukhusvård (Fakta 1). Ökad medvetenhet om att hosta hos spädbarn kan vara kikhosta möjliggör tidig diagnostik och antibiotikabehandling.
Trots vaccinationsprogram har kikhosta under senare år fått epidemisk spridning utanför Sverige. I exempelvis USA har kikhosta under de senaste åren nått rekordhöga nivåer, och epidemiska utbrott pågår också i England, Nederländerna och Australien [1]. Flera dödsfall har rapporterats hos ovaccinerade spädbarn. Ökningen av kikhostefall har bedömts bero på flera faktorer, såsom avtagande vaccinimmunitet, ökad diagnostik av kikhosta, bristande vaccinationstäckning och suboptimal följsamhet till rekommenderade tidpunkter för vaccination. Uppkomst av vaccinresistenta bakteriestammar har också diskuterats [2]. I Sverige och andra länder har man observerat att de acellulära kikhostevaccinernas effektivitet avtar efter 6–7 år [3].
Med denna artikel vill vi göra läsarna uppmärksamma på att kikhosta fortfarande cirkulerar endemiskt i samhället och att de allra yngsta spädbarnen som ännu inte fått de två grundvaccinationsdoserna (vid 3 och 5 månaders ålder) kan drabbas av svår sjukdom.
Med vaccination minskade incidensen av sjukdomen
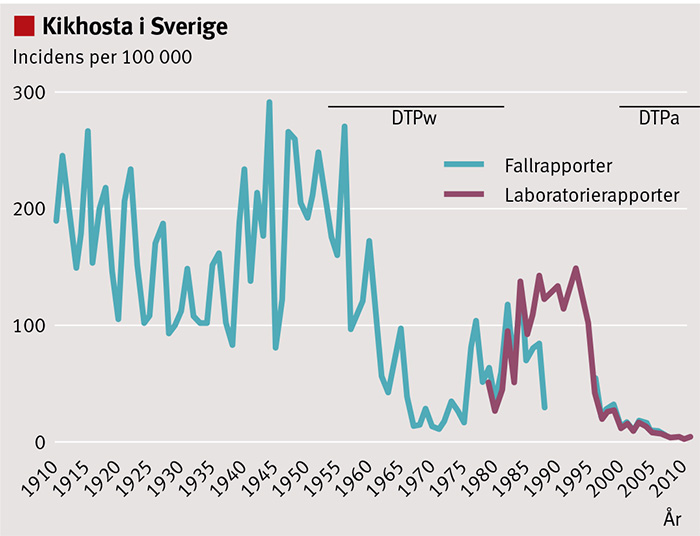
Fram till 1950-talet var kikhosta en mycket vanlig barnsjukdom i Sverige. Incidensen var ca 200 fall per 100 000 invånare och år. Sedan allmän barnvaccination med trippelvaccin (difteri-, stelkramps- och kikhostevaccin) införts 1953 sjönk incidensen till 25 per 100 000 invånare på 1970-talet. På grund av detta vaccins försämrade skyddseffekt under 1970-talet och rapporter om misstänkta allvarliga biverkningar avbröts vaccinationerna 1979 [4]. Det resulterade i att kikhostan snabbt åter spreds i Sverige och nådde liknande nivåer som under 1950-talet (Figur 1).
Kikhostevaccinet återintroducerades 1996, efter 17 års uppehåll, sedan flera omfattande kliniska prövningar som utförts i Sverige visat att de nya acellulära vaccinerna var effektiva och säkra med en skyddseffekt på 70–80 procent [4-8].
I det nationella vaccinationsprogrammet ges nu primärvaccination mot kikhosta vid 3 och 5 månaders ålder och en första påfyllnadsdos vid 12 månaders ålder. Från 2007 rekommenderas barn födda från och med 2002 en andra påfyllnadsdos vid 5–6 års ålder och en tredje påfyllnadsdos vid 14–16 års ålder [9]. Barn födda dessförinnan (1995–2001) erbjöds en andra påfyllnadsdos vid 10 års ålder. Vaccinationstäckningen nådde efter 1996 snabbt hög nivå och har därefter varit stabil; 98–99 procent av svenska barn har fått tre doser kikhostevaccin fram till 2 års ålder.
Uppföljning av kikhosta i Sverige
Kikhosta är anmälningspliktig sedan 1997, och alla diagnostiserade fall ska därmed anmälas till SMI. Kikhosta är sedan 2004 också en smittspårningspliktig sjukdom. Falldefinitioner för anmälan uppdaterades av Socialstyrelsen 2012. Sverige har sedan 1997 haft en fördjupad övervakning av kikhosta med kontinuerlig uppföljning av alla rapporterade sjukdomsfall hos personer födda från 1 januari 1996.
En sjuksköterska (KvS) på SMI har i alla anmälda fall kontrollerat med barnavårdscentralen och elevhälsan vilka vacciner barnet har fått och vid vilken tidpunkt. Dessutom har föräldrar till barn med kikhosta besvarat frågor om kliniskt förlopp, eventuell sjukhusvård, komplikationer orsakade av kikhosta, förskrivning av antibiotika etc enligt ett standardiserat formulär. Det är enbart i ett fåtal fall per år som frågorna inte har besvarats, framför allt beroende på språkproblem. Resultaten av kikhosteövervakningen sammanställs av SMI i en årlig rapport [10]. Kumulativa data från uppföljningen och data från den senaste rapporten för år 2012 beskrivs nedan tillsammans med jämförelser av kikhosteincidensen under åren 1979–1995 när vi inte gav något kikhostevaccin.
Fakta 1. Kikhosta
Orsak: Bakterien Bordetella pertussis.
Smittväg: Droppsmitta.
Inkubationstid: 1–2 veckor.
Smittsamhet: Mycket hög. I ett hushåll med ett kikhostefall smittas 90 procent av icke-
immuna familjemedlemmar. Smittsamheten kvarstår ca 3 veckor efter symtomdebuten.
Klinik, barn: Hosta i attacker, särskilt nattetid. Attackerna är ofta förenade med kräkningar. Kikning är den långa ljudande inandningen i slutet av en hostattack. Spädbarns debutsymtom kan vara apné. De har också ofta initialt en virosliknande bild med hosta och eventuellt lätt feber. Spädbarn kan snabbt utveckla allvarlig och ibland livshotande sjukdom som kräver sjukhusvård.
Klinik, vuxna: Ofta lindrig, men långdragen hosta innebär smittrisk till omgivningen. Ibland typisk kikhosta med långdraget förlopp.
Duration: I regel 6 veckor men kan pågå i flera månader och då förenad med kraftig viktminskning.
Komplikationer: Vanligast är lunginflammation på grund av sekundär bakteriell infektion. I mycket sällsynta fall ses neurologiska komplikationer, såsom kramper och encefalopati.
Behandling: Tidigt insatt antibiotikabehandling, helst innan kikningar debuterar, lindrar sjukdomsförloppet och förhindrar smittspridning.
Immunitet: Efter naturlig infektion kvarstår skyddet i ca 15 år.
God men kortvarig effekt av vaccinationsprogrammet
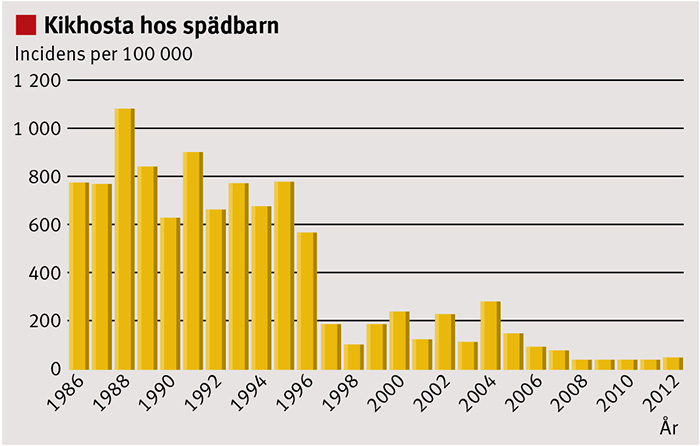
Förskolebarn hade en incidens av kikhosta på mer än 1 000/100 000 barn före introduktion av kikhostevaccinet 1996. Incidensen sjönk därefter till under 20/100 000 år 2003. Hos spädbarn som inte uppnått ålder för vaccination, eller som bara fått den första vaccindosen, minskade också incidensen av kikhosta kraftigt, men incidensen bland spädbarn är fortfarande förhållandevis hög jämfört med incidensen i andra åldersgrupper (Figur 2).
Långtidsuppföljningen i Sverige har under åren visat en gradvis ökning av kikhosta hos skolbarn, som talar för att skyddseffekten minskar efter ca 5 år [11]. Baserat på bl a detta gjordes förändringar i programmet 2006 (enligt ovan). Uppföljningen efter 2007 talar för att påfyllnadsdosen vid 5–6 års ålder har resulterat i en minskning av kikhosta hos spädbarn. Detta indikerar flockimmunitet, alltså att även icke-vaccinerade spädbarn skyddas när omgivningens infektionstryck minskat.
År 2012 rapporterades totalt 289 fall med incidensen 3,0/100 000. 2011 hade vi 177 fall, vilket var den lägsta incidensen i befolkningen någonsin med 1,9 fall per 100 000 personer. Detta kan jämföras med 90–150 laboratorierapporterade fall per 100 000 personer och år under perioden 1986–1995. För spädbarn har motsvarande siffror legat kring 40 fall per 100 000 under 2008–2011 mot 630–1 080/100 000 åren 1986–1995. För 1-åringar var incidensen under de senaste åren 2–5 fall/100 000 mot 810–1 830/100 000 åren 1986–1995. Den goda effekten bedöms bero på den höga anslutningen till vaccinationsprogrammet och följsamheten till vaccinationsschemat.
Kikhosta ett hot mot ovaccinerade spädbarn
Åren 2008–2011 har vi haft ca 40 fall per år av kikhosta bland spädbarn, varav ca 20 de första 75 dagarna av barnens liv. Under 2012 har vi sett en tendens till ökning: 51 fall med laboratorieverifierad kikhosta. De ovaccinerade spädbarnen får ofta en allvarlig sjukdom med komplikationer, och för majoriteten av de allra yngsta krävs sjukhusvård.
Kumulativa data från femårsrapporten visar att mellan oktober 1997 och december 2012 rapporterades 610 fall av kikhosta hos barn i åldern 0–3 månader. Under den första levnadsmånaden blev 85 procent av de sjuka barnen inlagda på sjukhus, under den andra 73 procent och under den tredje 61 procent. Knappt hälften (44 procent) fick komplikationer, framför allt från luftvägarna [10].
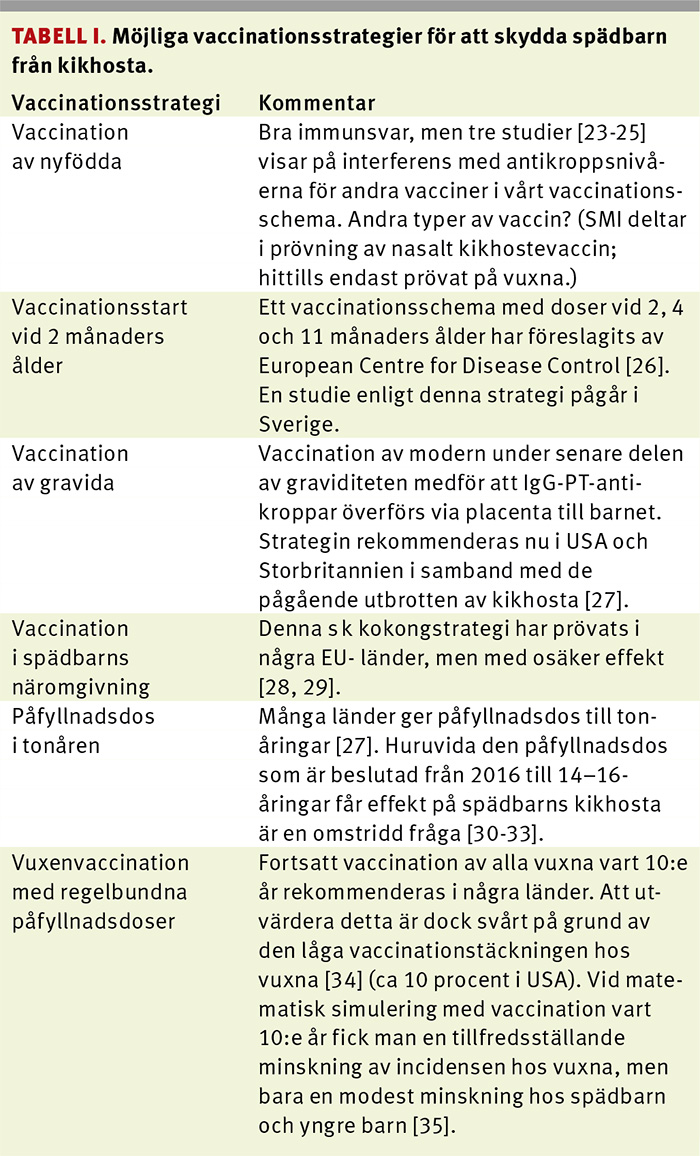
Sedan 1996 har tio barn avlidit till följd av kikhosta i Sverige. Fem av barnen var under 5 månader och fyra var för tidigt födda. Inget av dessa barn hade fått någon dos kikhostevaccin. Dessutom avled ett barn som hade en neurologisk sjukdom och som fick kikhosta vid knappt 3 års ålder. Detta barn hade fått kikhostevaccin. Det senaste dödsfallet i kikhosta var ett barn som fick en högerbelastning på hjärtat, och trots intensiv behandling gick barnets liv inte att rädda. Bland de länder som i dag har kikhosteepidemier används ett flertal strategier för vaccination med det huvudsakliga syftet att minska incidensen kikhosta hos spädbarn (Tabell I) [12].
Viktigt ge första vaccindosen i tid – enligt schema
I en nyligen gjord studie fann vi att incidensen av kikhosta hos spädbarn minskade till hälften redan efter den första vaccindosen [13]. Det är alltså viktigt att framför allt den första vaccindosen ges i tid enligt schema eftersom frekvensen av både sjukhusvistelser och komplikationer är högst hos de allra yngsta spädbarnen som ännu inte fått något vaccin. Vi kunde också i studien räkna ut att det hypotetiskt finns möjlighet att minska incidensen av kikhosta hos spädbarn med ytterligare 28 procent och av sjukhusinläggningar med 38 procent om vaccinet ges strikt till alla spädbarn i enlighet med vaccinationsschemat.
Vem smittar spädbarnet?
Kikhostesmitta hos spädbarn har sedan januari 2009 utvärderats i en fördjupad studie. Av de 124 vårdnadshavare som kontaktades fram till mars 2012 visste 85 (69 procent) att någon i spädbarnets närhet hade hostat i mer än sju dagar. Den troliga smittkällan var i 79 procent av fallen den egna kärnfamiljen: modern i 33 procent, fadern i 24 procent och syskonen i 22 procent av fallen. Mor- och farföräldrar var den troliga smittkällan i 5 procent av fallen, och av övriga personer som smittade spädbarnet var nio släktingar, fyra vänner och i ett fall barnmottagning/-klinik. Detta stämmer väl med fynd i internationella studier [14, 15].
Det framgår av de enkätsvar vi fått in i kikhostevaccinuppföljningen att familjerna ofta får söka sjukvård flera gånger innan barnet diagnostiseras. »Barnet är ganska friskt dagtid, uppgifter om cyanosattacker/apnéer ifrågasätts och kihosta är en så ovanlig sjukdom att den inte ingår i de differentialdiagnostiska övervägandena.«
Kikhosteprov har ofta tagits efter specifik önskan av föräldrarna. Detta gäller även familjer med de allra yngsta spädbarnen.
Kikhosta ökar hos tonåringar och vuxna
Ungdomar som nu är i åldern 16–17 år har inte fått något kikhostevaccin. En del av dem har sannolikt haft en naturlig infektion före 1996, när kikhosta var vanligt förekommande. Vi ser i dag en tendens till att fler fall av kikhosta rapporteras hos dessa ungdomar än hos yngre barn. Barn i åldrarna 1–14 år hade en incidens på 0–6,3/100 000 under 2012, medan motsvarande siffror hos 16–17-åringar låg på 6,8–7,4/100 000. Förhoppningen är att den tredje påfyllnadsdosen till 14–16-åringar ska minska incidensen.
Underrapportering av kikhosta hos vuxna
För både ungdomar och vuxna är underrapporteringen av kikhosta omfattande, enligt de populationsbaserade seroprevalensstudier och modelleringar som gjorts av SMI. De statistiska analyserna från 2007 års undersökning indikerar att 3 av 100 vuxna varit infekterade med kikhosta det senaste året före provinsamlingen [16, 17]. De förhöjda antikroppsnivåerna mot pertussistoxin (IgG-PT) behöver dock inte innebära att individerna haft symtomatisk sjukdom utan kan bero på en subklinisk infektion. Allmänt har IgG-PT-nivåerna i befolkningen sjunkit med tiden. Det är färre vuxna mellan 20 och 65 år och färre barn i åldrarna 4–5 respektive 8–9 år som har höga IgG-PT-nivåer (>50 EU/ml) år 2007 än år 1997. Dessutom har en större andel i befolkningen icke-detekterbara nivåer av IgG-PT. Sammantaget tyder data på att cirkulationen av kikhosta har minskat men inte upphört, framför allt inte hos vuxna, efter införandet av vaccinationsprogrammet 1996.
Vuxenkikhosta också ett internationellt problem
För vuxna finns inga svenska kliniska studier från senare år av vare sig kikhostans exakta förekomst eller svårighetsgrad. I sju utländska vuxenstudier har man funnit att långvarig hosta orsakades av kikhostebakterier i ca 13 procent av fallen [18]. I USA har man gjort serologiska undersökningar för IgG-PT på samma individer i återkommande studier. Man har då beräknat att i medeltal 2,2 procent av befolkningen smittas med kikhosta varje år [18]. Kikhosta hos vuxna har ofta ett atypiskt förlopp, och fall med lindrig, förkylningsliknande sjukdom kommer aldrig att upptäckas och anmälas. Det finns emellertid fall av svår kikhosta med långdraget förlopp även hos vuxna. Från Australien beskrivs att incidensen kikhosta ökade med åldern och medförde dessutom en ökning av sjukhusinläggningar för personer i åldern över 60 år från 1,3/100 000 till 4,1/100 000 mellan åren 1996 och 2006 [19].
Vuxna med kikhosta riskerar också att smitta barn och barnbarn som är i spädbarnsåldern. Behandlande läkare tänker ofta inte på kikhosta hos äldre med atypisk eller långdragen hosta och tar ofta inga diagnostiska prov. Eftersom kikhosta är anmälningspliktig ska diagnostik av kikhosta finnas med i utredningen av oklara fall av långdragen hosta.
Diagnostik, behandling och profylax
Klinisk diagnostik av kikhosta är lätt vid långdragen, typisk hosta i samband med epidemiska utbrott (Fakta 1). Kikhosta vid partiell immunitet blir ofta atypisk och kräver en laboratorieverifierad diagnos. Påvisande av bakterie med PCR och/eller odling av bakterien på nasofarynxsekret är möjlig under de första 2–3 veckorna av sjukdomen. Därefter blir PCR och odling ofta negativa, och då behövs serologisk diagnostik med jämförelse av antikroppsnivåer i akut- respektive konvalescentserum tagna med minst 2–4 veckors mellanrum. Typisk sjukdom efter nära kontakt med person som har laboratorieverifierad kikhosta anses enligt Socialstyrelsens falldefinitioner vara sannolik kikhosta och ska anmälas.
Tidigt insatt antibiotikabehandling under det katarrala stadiet lindrar sjukdomsförloppet och minskar smittspridningen. Antibiotikabehandling rekommenderas alltid till spädbarn med kikhosta, och hos barn under 6 månader ska behandling inledas redan efter misstänkt exposition (Fakta 1 och Tabell II) [20]. För barn över 1 år och för vuxna finns det inga behandlingsrekommendationer, däremot bör behandling ges om det finns spädbarn i familjen. Även barn över 1 års ålder och vuxna kan bli påtagligt påverkade av sjukdomen, och de med svåra hjärt- och lungsjukdomar samt immundefekta kan med fördel antibiotikabehandlas tidigt i sjukdomsförloppet.
Kikhostevacciner och biverkningar
Från 1950-talet användes kombinationsvacciner mot kikhosta (pertussis) (P), difteri (D) och stelkramp/tetanus (T) – den s k trippeln. Då användes helcellsvacciner (wP), som drogs in 1979 på grund av minskad effekt och frågor kring säkerhet. Efter utvärdering och godkännande av nya acellulära kikhostevacciner (aP) återupptogs vaccination mot kikhosta i det svenska barnvaccinationsprogrammet år 1996. De tre kombinationsvacciner som i dag ges under barnets första år ger skydd mot fem eller sex sjukdomar (kikhosta, difteri, stelkramp, Haemophilus influenzae typ b, polio och hepatit B). Vaccinerna innehåller antingen två eller tre komponenter av kikhostebakterien.
Biverkningsprofilen för de acellulära kikhostevaccinerna är långt bättre än för de äldre helcellsvaccinerna. Med de nya kombinationsvaccinerna ses feber >38 °C hos en tredjedel av de vaccinerade efter någon av de tre första doserna [6]. För helcellsvaccinerna var motsvarande andel 90 procent. Gråt i mer än en timma uppträder hos ca 5 procent av barnen efter någon av de tre första doserna, medan motsvarande andel var 20 procent för de tidigare helcellsvaccinerna [7]. Allvarliga biverkningar är sällsynta [6]. En ovanlig biverkan är hypoton hyporesponsivitetsepisod. Det är en kort episod av medvetande- och tonusförlust hos barnet inom två dygn efter vaccinationen, som kan upplevas mycket obehaglig när den inträffar men som inte rapporterats ge några bestående men [21]. Kikhostevaccin till ungdomar och vuxna har visat mycket få och beskedliga biverkningar [22].
Konklusion
Förekomsten av kikhosta har minskat radikalt i befolkningen genom det nationella vaccinationsprogrammet, men sjukdomen är fortfarande spridd bland ungdomar och vuxna. Framför allt är det ovaccinerade grupper som drabbas av kikhosta, särskilt spädbarn, som riskerar allvarlig sjukdom. Vuxna kan vara bärare och spridare av smittan. Tidig diagnostik av kikhosta hos spädbarn och deras kontakter är viktig för att snabbt sätta in behandling eller postexpositionsprofylax.
Vaksamhet på symtom som kan tyda på kikhosta och korrekt diagnostik är viktigt oavsett ålder, särskilt hos personer som har kontakt med spädbarn, främst anhöriga inklusive far- och morföräldrar men även vårdpersonal.
Slutsatser att dra
- Vi behöver öka medvetenheten om förekomsten av kikhosta och öka provtagningen för att diagnostisera fall med atypisk kikhosta respektive långvarig hosta samt förstärka informationsinsatserna rörande risken för allvarlig kikhosta hos spädbarn.
- En nationell handlingsplan med evidensbaserade rekommendationer om förstärkta strategier för att skydda spädbarn mot kikhosta behöver utvecklas.
- Kunskapen om sjukdomsförloppet hos tonåringar och vuxna behöver förbättras genom systematiska litteraturstudier och kliniska studier av sjukdomsförlopp och sjukdomsincidens hos ungdomar, vuxna och äldre.
- Då de acellulära kikhostevaccinernas skyddseffekt är relativt kortvarig har behovet av förbättrade kikhostevacciner påtalats internationellt. Sådana kommer dock att kräva många år av kliniska prövningar, och i nuläget behöver vi använda de tillgängliga vaccinerna på ett optimalt sätt med väl anpassade påfyllnadsstrategier.
Kikhosteuppföljningen har bekostats av de företag som i Sverige marknadsför kikhostevaccin.