Interventionell radiologi har ändrat profil under senare år, och dess ställning har stärkts både nationellt och internationellt.
Nya metoder har introducerats, framför allt inom området interventionell onkologi, men även för behandling av benigna sjukdomstillstånd.
Nya utbildningsformer och ny organisation är nödvändiga för att följa denna utveckling.
Interventionell radiologi var sannolikt den första subspecialiteten inom minimalinvasiv terapi, ett område som fortfarande växer. Idén bakom interventionell radiologi var att med hjälp av röntgenbaserad teknik utföra terapeutiska ingrepp med mindre trauma och mindre risk för komplikationer samt med jämförbara eller bättre resultat än de traditionella behandlingarna, framför allt de kirurgiska. Primärt behandlades förträngningar i artärer, senare också i gallvägar, urinvägar osv. Svenska radiologer har spelat en betydande roll i denna utveckling [1].
Fortsatt evolution av bildteknik och interventionsmaterial har vidgat indikationerna och möjligheterna för interventionella radiologiska behandlingar för att nu omfatta de flesta organsystem [2]. Kliniker som till en början var skeptiska accepterade så småningom de nya metoderna och anammade även själva en del av dem.
Svensk strävan om egen subspecialitet
I USA har interventionell radiologi nyligen blivit en egen medicinsk specialitet, och i ett flertal länder har interventionell radiologi en etablerad stark ställning som radiologisk subspecialitet. Antalet deltagare i den årligen återkommande CIRSE-kongressen (Cardiovascular Interventional Radiological Society of Europe) ökar kontinuerligt och överskrider nu 6 000. CIRSE försöker etablera en läroplan för interventionell radiologi, som ska vara gemensam utbildningsbas för interventionella radiologer i alla europeiska länder [3].
I Sverige strävar Seldingersällskapet för vaskulär och interventionell radiologi sedan flera år för att interventionell radiologi ska uppnå status som egen subspecialitet.
Såväl diagnostik som behandling fluktuerar mellan olika medicinska specialiteter. Exempelvis blev de traditionellt radiologiska interventionerna i esofagus och mag–tarmkanalen under 1980-talet ersatta av endoskopiska, vilka till största delen utförs av internmedicinare och kirurger. Ett annat exempel är att vaskulära interventioner i dag utförs även av bl a kardiologer, kärlkirurger och neurokirurger. Det finns, och kommer alltid att finnas, gränszoner där en del av behandlingarna kommer att göras av olika specialister beroende på kompetens, befintlig personlig kunskapsnivå, lokala behov, organisation etc.
Omfattningen av den interventionella radiologiska verksamheten varierar mellan olika sjukhus, men generellt finns en klar tendens till en vidgning av behandlingspanoramat vid både benigna och (framför allt) maligna sjukdomar. Patienter behandlas med olika perkutana och endovaskulära metoder inte enbart i palliativt utan även i kurativt syfte och för att konvertera vad som primärt bedömts som inoperabelt till operabelt.
Interventioner vid maligna sjukdomar ställer höga krav
De första interventionella procedurerna hos patienter med tumörsjukdomar var placering av dränagekatetrar i gallvägar, gastrostomi för hjälp med nutrition och centrala venkatetrar etc. Under 1970-talet började behandlingsförsök med intravaskulär avstängning av artärgrenar till tumören. Därefter tillkom alkoholinjektioner direkt i tumören, inläggning av arteriella katetrar för lokal cytostatikainfusion för behandling av levermetastaser etc.
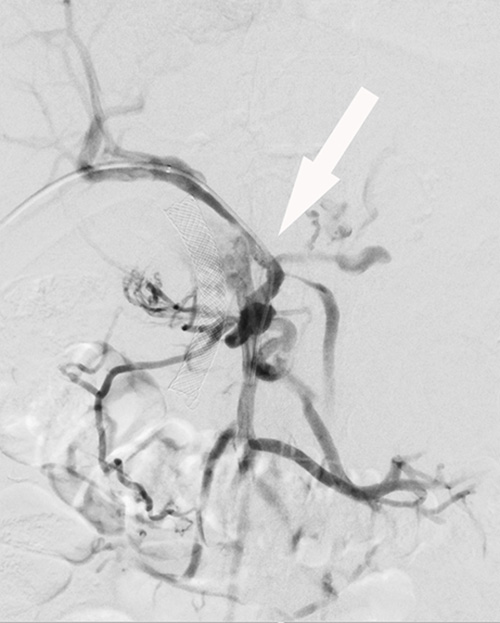
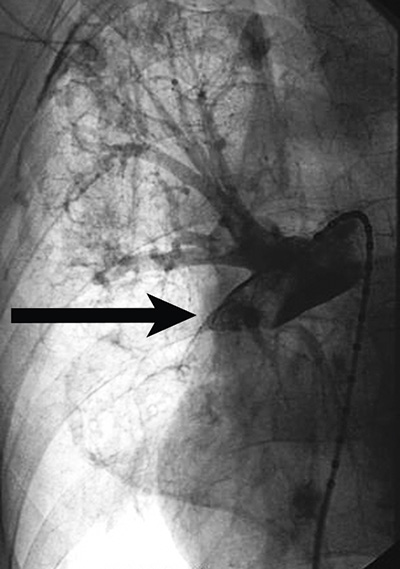
Avlastning med endoskopisk teknik av intrahepatiska gallvägar vid tumörförträngning är ofta inte möjlig, och perkutan inläggning av dränagekateter och/eller stent med interventionell radiologisk teknik är ett återstående alternativ. Perkutan rekanalisering med stent av tumöravstängd vena portae (Figur 1), eller vena lienalis, kan påtagligt reducera risken för blödning från ventrikel eller esofagusvaricer.
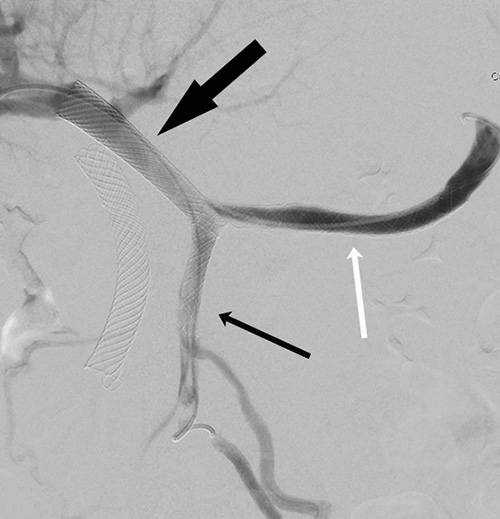
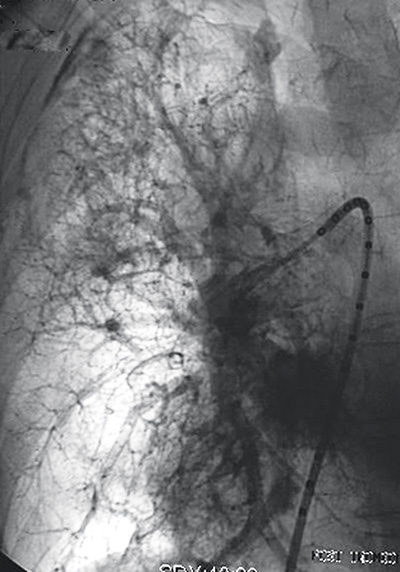
Att återställa lumen av förträngda lungartärer (Figur 2) är ett annat exempel på en relativt ny interventionell, palliativ behandling för att förbättra saturationen och minska behov av kirurgi och/eller slutenvård för patienten [4].
De perkutana termala behandlingsmetoderna för t ex lever- eller njurtumörer med radiofrekvensablation, kryoterapi (frysning) och mikrovågor, som genomförs under ledning av ultraljuds eller datortomografi, är etablerade och tillgängliga på flera större sjukhus.
Irreversibel elektroporering (IRE) är en annan relativt ny, icke-termal metod, där tumörens cellmembran destrueras med hjälp av ett anbringat elektriskt fält, levererat via elektroder som satts in med hjälp av ultraljud eller DT. Tack vare ringa påverkan på närliggande strukturer, t ex kärl, kan metoden användas vid behandling av t ex svårtillgängliga, icke-operabla tumörer eller metastaser [5].
Intravaskulära behandlingar av levertumörer kan i dag utföras med deponering av mikrosfärer laddade med cytostatika. Långsam utsöndring av cytostatikum från dessa mikrosfärer förlänger dess verkan, minskar toxiciteten till patienten och reducerar blodflödet till tumören. Förutom etablerad behandling med mikrosfärer laddade med doxorubicin vid hepatocellulär cancer har det under senare tid även tillkommit möjlighet att behandla levermetastaser från andra tumörer, t ex från koloncancer med mikrosfärer laddade med irinotekan [6].
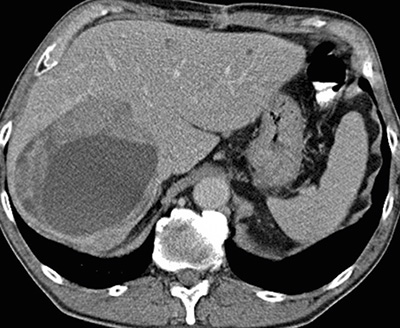
En annan relativt ny metod är selektiv intern radioterapi (SIRT), som innebär att radioaktiva mikrosfärer deponeras lokalt via en arteriellt inlagd kateter för behandling av levertumörer [7] (Figur 3). För att tillförsäkra maximal effekt och samtidigt säkerhet vid injektion av dessa radioaktiva mikrosfärer utförs angiografisk kartläggning av kärl och eventuell embolisering av extrahepatiska artärgrenar ca 1 vecka innan behandling ska ske. Noggrann planering för tillverkning och transport av dessa radioaktiva mikrosfärer är essentiell liksom strålskyddsåtgärder vid hantering och behandling.
Regional tumörterapi i form av isolerad perfusion har rapporterats vid behandling av tumörer i extremiteter och lever [8]. Ett organ eller en extremitet isoleras då från den centrala blodcirkulationen och perfunderas under kortare tid med höga doser cytostatika.
Isolerad bäckenperfusion (NIPP; negative-balance isolated pelvic perfusion) har prövats vid behandling av spridda tumörer i bäckenet [9]. Med denna metod isoleras bäckencirkulationen från övriga kroppens cirkulation, och genom att inducera negativa tryckförhållanden i den isolerade kretsen kan bäckenet, utan läckage till systemcirkulationen, perfunderas med en lösning som innehåller höga doser cytostatika. Denna metod prövas nu vid Skånes universitetssjukhus i Lund med preliminärt goda resultat.
Dessa behandlingar kräver nära samarbete mellan olika specialiteter, t ex radiologer, onkologer, kirurger, anestesiologer och perfusionister. Bedömning, planering och efterkontroller ställer höga krav på alla inblandade. För närvarande ges behandlingen främst då etablerade terapier har sviktat eller som komplement till andra behandlingar. Radiofrekvensablation av mindre tumörer kan däremot utföras i kurativt syfte [2].
En annan grupp av interventionella onkologiska ingrepp är behandling inför kirurgi. Arteriell embolisering före njurtumörkirurgi minskar påtagligt risken för större blödning vid operation. Embolisering av vena portae utförs hos patienter där en av leverloberna är ytterst liten. Embolisering av den större, tumörinnehållande loben leder till snabb (veckor) tillväxt av den mindre, i framtiden kvarvarande, loben, vilket gör resektion möjlig.
Flera av de ovan nämnda interventionella ingreppen utförs också på benigna indikationer.
Dränage av vätskeansamling vanligast vid benign sjukdom
De mest frekventa, radiologiska bildbaserade interventionerna är sannolikt dränage av patologiska vätskeansamlingar, perkutana biopsier och anläggning av nefrostomi eller kolecystostomi. Placering av gastrostomi eller andra gastrointestinala interventioner utförs i fall där endoskopiska metoder är inte möjliga eller tillgängliga.
Ballongdilatationer av förträngningar i gallvägarna utförs vid t ex skleroserande kolangit och i kirurgiska anastomoser mellan gallvägar och tarm. Placering av ett stentgraft genom förträngningen kan ytterligare förbättra långtidsresultaten [10].
Indikationerna för interventioner hos patienter med portal hypertension har också vidgats. TIPS (transjugular intrahepatisk portosystemisk shunt) är en väl etablerad behandlingsmetod vid portal hypertension, men även interventionell behandling av cirkulationsstörningar i mesenteriella vener kan vara av värde [11, 12]. Även s k vänstersidig portal hypertension, då patienten har blödningar från esofagus eller ventrikelvaricer, sekundära till avstängning av vena lienalis, kan behandlas.
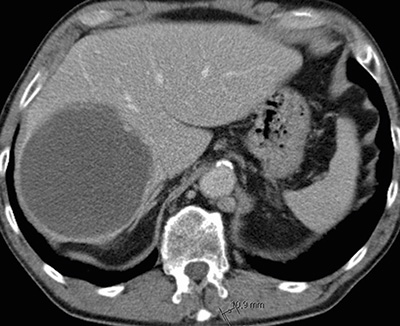
Avlägsnande av främmande kroppar från lungcirkulationen, t ex bitar av katetrar, är ett välkänt interventionellt ingrepp, liksom placering av filter i vena cava. Vena cava-filter förhindrar lungemboli hos riskpatienter, som inte kan behandlas med antikoagulantia och/eller inför kirurgi som kräver långvarig postoperativ immobilisering. Nya typer av filter kan avlägsnas efter upp till 180–270 dagar om de inte längre behövs. Interventionell behandling av pulmonella embolier med embolusfragmentering och -aspiration är prövad [13], men en i Sverige ännu inte allmänt accepterad metod (Figur 4). Även behandling av benigna förträngningar i lungartärer med ballongdilatation visar lovande resultat [14].
Kostsamt, men oftast lägre slutsumma än för andra ingrepp
Vissa behandlingar, som SIRT eller IRE, kräver ytterst noggranna förberedelser, omsorgsfulla kontroller, multidisciplinärt engagemang och samverkan, och de kan i dag knappast utföras utanför universitetsjukhusens ramar. Dessa behandlingar är kostsamma, men tillämpas enbart i fall där andra alternativ inte finns. »Ekonomiska ramar« ska inte vara den styrande faktorn i de rent medicinska bedömningarna. Material, läkemedel och kostnader vid interventioner bör vägas mot kostnader vid alternativa, resultatmässigt likvärdiga behandlingar, inkluderande kostnader vid långvarig sjukhusvård.
Erfarenheten visar att slutsumman för interventionella radiologiska behandlingar oftast är mycket lägre än för andra åtgärder.
Organisatoriska ändringar bör genomföras snarast
I Sverige saknas fortfarande organiserad utbildning för interventionella radiologer. I USA, Kanada och en del andra länder finns sedan decennier »fellowship«, dvs 1 års vidareutbildning inom interventionell radiologi av en specialistkompetent radiolog. I och med att interventionell radiologi numera är en egen specialitet i USA, kommer utbildningsmodellen där att förändras. Andelen diagnostisk radiologi kommer att minska och större vikt läggas på utbildning i kliniska ämnen; framför allt förlängs den rent interventionella radiologiska utbildningen till minst 2 år.
En interventionell radiolog bör kunna göra en klinisk bedömning av patienten före planerad intervention och kunna utföra ingreppet. Hon/han bör också aktivt delta i eftervård och uppföljning samt vid behov planera fortsatt behandling och ta hand om eventuella komplikationer.
Bättre bilddiagnostik, bättre angiografisk/interventionell utrustning, materialutveckling och nya kombinationer av läkemedel ökar effektiviteten av interventionella radiologiska behandlingar. Internationellt diskuteras dessa behandlingsmöjligheter alltmer, och interventionella kombinationsbehandlingar prövas med preliminärt mycket lovande resultat. Från början palliativa onkologiska behandlingar kan förväntas ha ökad kurativ effekt i framtiden, och volymen behandlingar kommer att kunna öka alltmer. Nya behandlingsmöjligheter, t ex relativt nyligen rapporterad arteriell embolisering av prostata vid benign hyperplasi, visar att det finns utrymme för vidareutveckling inom nya områden.
Interventionell radiologi har en given plats inom de invasiva medicinska specialiteterna. Eftersom allt större tyngd läggs vid framför allt de onkologiska interventionerna, bör man även i Sverige förändra såväl utbildning som organisation av den interventionella radiologiska verksamheten. Organisatoriska ändringar som kan ge effektivare och snabbare behandlingsmöjligheter bör genomföras snarast. Det gäller t ex tillgång till egna vårdplatser vid åtminstone de större sjukhusen och bättre tillgång till andra resurser såsom anestesiologi, laboratorieverksamhet etc.
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.