Ett stort antal faktorer påverkar chansen till överlevnad efter inträffat hjärtstopp såväl utanför som på sjukhus. En del av dessa faktorer är påverkbara. Detta gäller i första hand tiden till påbörjande av behandling. Här kommer i framtiden tillgång till automatiska defibrillatorer att spela en stor roll, vilket diskuteras mer detaljerat i andra artiklar i temat.
Faktorer av prognostisk betydelse är:
- Patientkarakteristik som ålder, kön och komorbiditet.
- Patienten själv (i första hand genom att patienten kan ge larm om förvarningssymtom).
- Omständigheterna kring hjärtstoppet (plats, bevittnandegrad, initial rytm och eventuell rytmövervakning).
- Systemfaktorer (kedjan som räddar liv). Till dessa är knutna den traditionella sjukvården, organiserade räddningsinsatser (räddningstjänst, polis) och enskilda individer (i första hand vittnen till hjärtstoppet).
- Andra faktorer, som kvalitet på HLR, temporala faktorer, geografiska faktorer samt attityder, som sannolikt också kan påverka prognosen genom bland annat inverkan på systemfaktorer.
Vid ett plötsligt och oväntat hjärtstopp i Sverige i dag, där hjärt–lungräddning (HLR) påbörjas, är chansen att patienten ska överleva de följande 30 dagarna drygt 10 procent om hjärtstoppet inträffar utanför sjukhusets väggar och 30 procent om hjärtstoppet inträffar på sjukhuset [1]. Internationell litteratur visar att överlevnadssiffrorna för hjärtstopp utanför sjukhus varierar mellan 3 och 20 procent vad avser andelen som kan skrivas ut levande från sjukhus [2, 3]. För hjärtstopp på sjukhus varierar motsvarande siffror mellan 15 och 40 procent [4, 5]. Överlevnadschansen är alltså ca 3 gånger större vid hjärtstopp på sjukhus. De två viktigaste orsakerna till denna skillnad är dels att man vid hjärtstopp på sjukhus kan selektera bort många patienter med kända terminala sjukdomar på ett annat sätt än utanför sjukhus [6, 7], dels att tid till påbörjande av behandling är mycket kortare på sjukhus [8].
De faktorer som är av betydelse för prognosen kan indelas i fem grupper:
1. Patientkarakteristik: ålder, kön och komorbiditet.
2. Patienten själv (i första hand kan patienten ge larm om förvarningssymtom).
3. Omständigheterna kring hjärtstopp (plats, bevittnandegrad, initial rytm och eventuell rytmövervakning).
4. Systemfaktorer (kedjan som räddar liv). Till dessa är knutna såväl den traditionella sjukvården och organiserade räddningsinsatser (räddningstjänst, polis) som enskilda individer (i första hand vittnen till hjärtstoppet).
5. Övriga. Hit kan räknas kvaliteten på HLR, temporala faktorer, geografiska faktorer samt attityder bland kommuninvånare och sjukvårdspersonal.
Hjärtstopp utanför sjukhus
Antalet fall av plötsliga och oväntade hjärtstopp där HLR påbörjas har i Europa rapporterats vara 37 per 100 000 personer/år [9] och i USA 52 per 100 000 personer/år [10]. Aktuella siffror från Sverige indikerar att det handlar om 50 per 100 000 personer/år [1]. De olika faktorernas betydelse för prognos kan skisseras enligt följande:
1. Ålder, kön och komorbiditet.
Ålder. Det förefaller gå sämst för de allra yngsta och de allra äldsta. Överlevnaden för barn under 1 år (plötslig spädbarnsdöd) och patienter över 90 år är mycket låg. Allra bäst går det i åldrarna mellan 10 och 35 år. Därefter sjunker överlevnaden successivt med ökande ålder [1, 11-15].
Kön: Även om kvinnor inte har visats ha en högre överlevnad än män så har kvinnligt kön visat sig vara en oberoende prediktor för ökad överlevnad, speciellt i den tidiga fasen, det vill säga att personen läggs in levande på sjukhus [16-18]. Kvinnor förväntas nämligen ha en lägre överlevnad än män eftersom de är äldre, mindre ofta har kammarflimmer och mindre ofta får tidigt insatt HLR (HLR före ambulansens ankomst) av ett vittne. Överlevnadsvinsterna för kvinnor är möjligen mest påtagliga i yngre åldrar [19, 20]
Komorbiditet. Tidigare känd diabetes och hjärtsvikt har visat sig vara associerade till en sämre prognos [21].
2. Patienten själv. En högre chans till överlevnad har rapporterats om hjärtstoppet inte inträffar förrän ambulansen är framme hos patienten [22, 23]. Förutsättningen för att detta ska ske är att patienten agerar (själv eller via anhörig) och ringer 112 på grund av förvarningssymtom. Dessa symtom kan vara hjärtinfarktrelaterade, som bröstsmärtor, andnöd etc. Det är heller inte ovanligt med en tolererbar kammartakykardi som sedermera degenererar till kammarflimmer.
3. Omständigheter kring hjärtstoppet. Ett flertal faktorer påverkar prognosen. Den starkaste prediktorn är den initiala rytmen [24, 25]. Om den första registrerade EKG-rytmen är ett kammarflimmer så ökar chansen till överlevnad dramatiskt jämfört med om patienten har asystoli eller pulslös elektrisk aktivitet. Även bevittnandegrad spelar en avgörande roll. I stort sett alla överlevare rekryteras från bevittnade hjärtstopp [26]. Slutligen har platsen där hjärtstoppet inträffade visat sig vara starkt associerad till chansen till överlevnad. Om hjärtstoppet inträffar i hemmet så är överlevnaden mycket lägre [27, 28]. Detta hänger säkert ihop med att de patienter som insjuknar i hemmet är äldre och sjukare. De har också oftare ett obevittnat hjärtstopp, och livräddaringripanden dröjer. Agonal andning har rapporteras som en prognostiskt gynnsam faktor [29]. Förekomst av kräkning har å andra sidan rapporterats vara en ogynnsam riskindikator [30].
4. Systemfaktorer. Olika tidsfaktorer, som tid från hjärtstopp till larm [31], från hjärtstopp till start av HLR [32] och från larm till ambulansens ankomst till patienten [24, 33], har alla visats ha ett omvänt samband med överlevnad. Ju kortare tid, desto större chans att patienten ska överleva. En tidig diagnos på larmcentralen och tidig upptäckt av hjärtstopp har också visats vara betydelsefulla för utfallet [34].
5. Övriga faktorer.
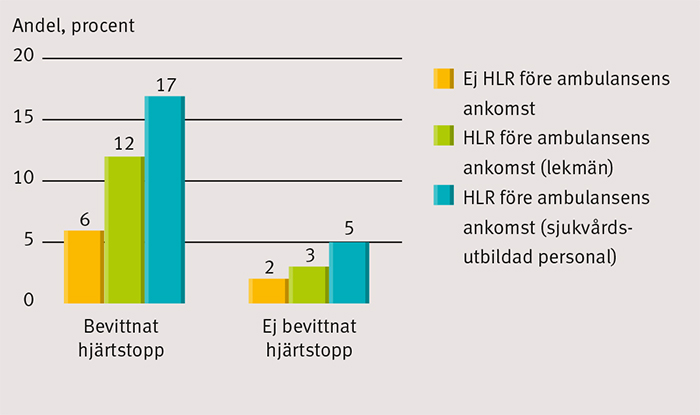
Kvaliteten på HLR. Faktorer som bröstkompressionernas djup, tiden från avslutande av bröstkompressioner till defibrillering (»hands off«-intervall) har indirekt eller direkt visats vara associerade till ökad överlevnad, i första hand på kort sikt [35, 36]. I Figur 1 visas 30 dagars överlevnad i relation till om HLR startat före ambulansens ankomst och om den som startade HLR var medicinskt utbildad eller inte. Resultaten redovisas för bevittnade och ej bevittnade fall.
Temporala faktorer. Erfarenheter från Seattle, USA, antyder att chansen till överlevnad efter hjärtstopp utanför sjukhus är sämst under natten och bäst mitt på dagen. Där noterades tendenser till att överlevnaden var högst på måndagar [37]. Erfarenheter från Sverige har inte kunnat konfirmera någon dygns- eller veckorytm vad avser överlevnad efter hjärtstopp utanför sjukhus [8]. Det har heller inte visats att årstidsfaktorn spelar roll för chansen till överlevnad.
Geografiska faktorer. Något klart samband mellan regional befolkningstäthet och överlevnad efter hjärtstopp utanför sjukhus har inte kunnat bekräftas [38]. Däremot har man kunnat visa, såväl i som utanför Sverige, att befolkningstätheten inom regioner är associerad med överlevnad. Inom mindre tätt befolkade kommuner där ambulansresponstiden är längre är överlevnaden således lägre [33].
Attityder. Rent teoretiskt skulle attityder till HLR kunna påverka utfallet på flera olika sätt. Det kan handla om rädsla att skada patienten, tron på ett framgångsrikt resultat samt följsamhet till gällande riktlinjer [39-41]. Det är naturligtvis svårt att evidensbasera samband mellan attityder bland kommuninvånare och sjukvårdspersonal och chans till överlevnad efter hjärtstopp utanför sjukhus.
Hjärtstopp på sjukhus
Faktorer av betydelse för hjärtstopp på sjukhus kan beskrivas på ett likartat sätt.
1. Patientkarakteristik. Även här spelar ålder och komorbiditet en stor roll [42, 43]. Vad avser kön så har inte lika starka data framkommit som skulle indikera att kvinnligt kön är en oberoende prediktor för förbättrad prognos. I det amerikanska hjärtstoppsregistret har dock de yngre kvinnorna en bättre prognos jämfört med männen [44].
2. Patienten själv. Även på sjukhus borde patientens tillkännagivande av förvarningssymtom som bröstsmärta och andnöd vara prognostiskt gynnsamt. På många svenska sjukhus kan man i dagsläget använda så kallade mobila intensivvårdsgrupper (MIG-team) som möjligen kan förbättra patientens prognos [45].
3. Omständigheter kring hjärtstoppet. Precis som vid hjärtstopp utanför sjukhus så är prognosen bäst om hjärtstoppet är bevittnat [1] och om den första registrerade EKG-rytmen är kammarflimmer [8, 46]. Även platsen för inträffat hjärtstopp är av betydelse. Således är överlevnadschansen allra störst om patienten får sitt hjärtstopp på angiografilaboratorium eller på hjärtinfarktavdelning. Då blir insatstiderna extremt korta [47]. Sämst är prognosen om patienten får sitt hjärtstopp på en vårdavdelning. Då kan det dröja åtskilliga minuter innan räddningsteamet är på plats. På sjukhus är hjärtrytmen övervakad på cirka hälften av patienterna som drabbas av hjärtstopp. Det är prognostiskt gynnsamt om hjärtstoppet inträffar under pågående monitorering [48, 49].
4. Systemfaktorer. På samma sätt som vid hjärtstopp utanför sjukhus så är tiden från inträffat hjärtstopp till start av HLR [50] och till defibrillering [51, 52] omvänt proportionell mot chans till överlevnad. Vid hjärtstopp på sjukhus får även den första länken, det vill säga tidig upptäckt av varningstecken, extra stor betydelse. Det har nämligen visats att en stor andel av hjärtstopp på sjukhus föregås av ändringar av vitalparametrar (sänkt blodtryck, ökad hjärtfrekvens, ökad andningsfrekvens och sänkt syremättnad) [53].
5. Övriga faktorer.
Kvalitet på HLR. Även vid hjärtstopp på sjukhus är sannolikt kvaliteten på HLR av vikt för prognos. Här har man bland annat visat att kompressionstakten ofta är för låg och att kompressionstakten är associerad med sannolikheten för att patienten ska återfå en pulsgivande rytm [54].
Temporala faktorer. Vid hjärtstopp på sjukhus har studier från såväl USA som Sverige visat att chansen till överlevnad är större om hjärtstoppet inträffar på dagen jämfört med om det inträffar på kvällen eller natten [8, 55]. Det har också visats att chansen till överlevnad är större om hjärtstoppet inträffar under veckan (måndag–fredag) än på lördag eller söndag [8, 55].
Attityder. Det inte osannolikt att sjukvårdspersonalens attityd till HLR skulle kunna påverka prognosen. Det finns ett samband mellan kunskap om HLR och attityd till HLR [56, 57]. Man har också kunnat visa att sjukhus där HLR pågår under en längre tid vid fall där patienten inte överlever i ett helhetsperspektiv har högre överlevnad än sjukhus där HLR pågår under en kortare tid bland patienter som inte överlever [58].
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.