Azoospermi förekommer hos ca 1 procent av den manliga befolkningen.
Icke-obstruktiv azoospermi är den mest allvarliga formen.
Sannolikheten att finna spermier hos män i denna grupp varierar mellan 35 och 60 procent. Testikulära ingrepp krävs.
Om testikulära spermier kan påvisas finns möjlighet till biologiskt faderskap med hjälp av provrörsbefruktning och intracytoplasmatisk spermieinjektion (ICSI).
Mikro-TESE är en nyintroducerad »icke-blind« operationsmetod, där man med hjälp av operationsmikroskop utför riktade testikelbiopsier från områden med störst sannolikhet för påvisande av spermieförekomst.
Vi redovisar här de första svenska resultaten efter mikro-TESE beträffande spermieförekomst och efterföljande graviditeter.
In vitro-fertilisering (IVF) är sedan många år den mest avancerade och framgångsrika behandlingsmetoden för barnlöshet och belönades 2010 med Nobelpriset i fysiologi eller medicin. Första barnet i världen föddes i England 1978, och upp mot 4 procent av alla födda barn i Sverige kommer i dag till världen med hjälp av IVF.
Behandling av manlig barnlöshet fick sin revolution något senare i och med introduktionen av intracytoplasmatisk spermieinjektion (ICSI) [1]. Metoden innebär att spermier från antingen ejakulat, bitestiklar eller testiklar mikroinjiceras in i äggets cytoplasma efter det att kvinnan hormonbehandlats och ägg plockats ut med hjälp av vaginal follikelaspiration. Män som via ICSI kan bli hjälpta till biologiskt faderskap är de med få eller dåligt rörliga spermier men också de män som helt saknar spermier i sädesvätskan, s k azoospermi.
Azoospermi definieras som frånvaro av spermier i ejakulatet vid åtminstone två spermaprovsanalyser och förekommer hos 8 procent av ofruktsamma män, vilket motsvarar 1 procent av den manliga befolkningen. Det finns tre huvudgrupper av azoospermi beroende på var defekten finns: pretestikulär, testikulär och posttestikulär azoospermi. Posttestikulär azoospermi uppdelas vidare i en obstruktiv grupp (hinder i utförsgångar) och en dysfunktionell grupp (beroende på ejakulationsstörning eller retrograd ejakulation) (Figur 1).
Kirurgisk intervention hos män med azoospermi
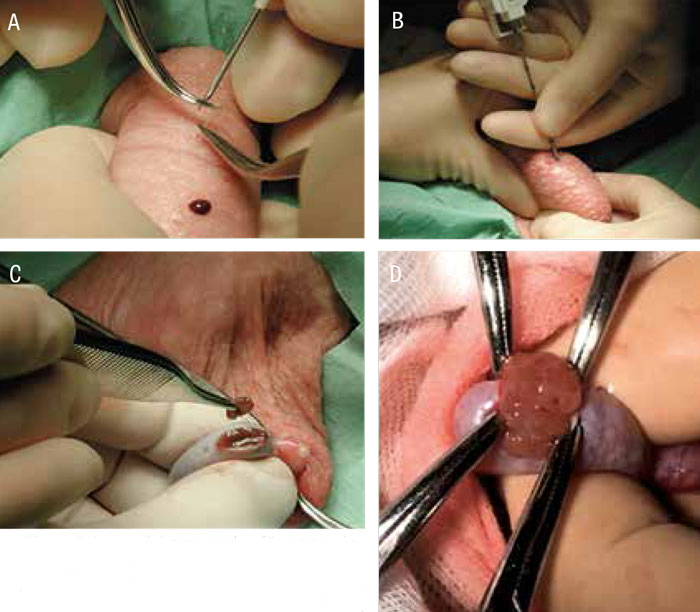
De vanligast förekommande kirurgiska spermieutvinningsmetoderna illustreras i Figur 2.
Alla IVF-kliniker i landet bör i dag kunna erbjuda hjälp till män med obstruktiv azoospermi. Här föreligger normal spermatogenes, och sannolikheten att finna spermier med kirurgisk intervention med enkel aspirationsteknik är kring 100 procent [2]. I vissa fall av obstruktiv azoospermi kan kirurgiskt åtgärdande av det posttestikulära hindret ge möjlighet till spontan konception.
Den stora utmaningen är att påvisa spermier hos män med icke-obstruktiv azoospermi. I denna patientgrupp är spermatogenesen kraftigt nedsatt alternativt helt utebliven, och sannolikheten att kirurgiskt finna spermier för ICSI är i olika studier mellan 35 och 60 procent [3]. Vid icke-obstruktiv azoospermi krävs testikulära ingrepp. Eftersom det därvid finns risk för utebliven spermieförekomst utförs ofta diagnostiska ingrepp för att bespara kvinnan onödig hormon- och IVF-behandling.
»Icke-blind« operationsteknik introduceras
De vanligaste metoderna att finna spermier hos män med icke-obstruktiv azoospermi har sedan början på 1990-talet varit multipla testikulära nålaspirationer (TESA; testicular sperm aspiration), perkutana testikelbiopsier eller öppna testikelbiopsier (konventionell TESE; testicular sperm extraction). Gemensamt för dessa metoder är att de alla är »blinda«. Multipla punktioner/biopsier tas bilateralt från bägge testiklarna. Testikelvävnaden tas därefter om hand av laboratoriets embryologer, som startar ett tålamodskrävande arbete att finna spermier för att ICSI förhoppningsvis ska kunna utföras samma eftermiddag.
Genom åren har det i studier diskuterats vilken metod som är mest framgångsrik, utan att några säkra skillnader har kunnat påvisas [4]. En systematisk översikt från 2015 visade dock fördelar med öppna biopsier jämfört med aspirationsteknik [5].
En ny operationsteknik beskrevs första gången redan 1999 [6]. Den har på senare år fått ökad spridning på grund av goda behandlingsresultat, och den används nu allt oftare vid fall av icke-obstruktiv azoospermi.
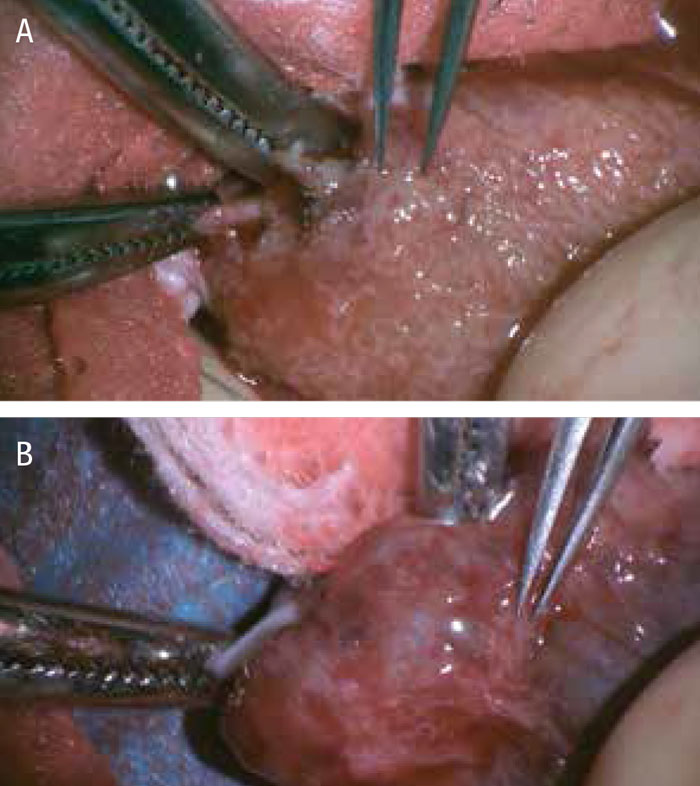
Metoden, mikro-TESE, är den första »icke-blinda« operationsteknik där man öppnar och blottlägger större delen av testikelparenkymet. Med operationsmikroskop identifierar man vidgade sädeskanaler, vilket talar för spermieförekomst, och utför små riktade biopsier. Embryologerna får på detta vis mindre och mer högkvalitativt material att undersöka beträffande spermieförekomst. Jämfört med konventionell TESE, där större blinda biopsier tas, minskar risken för blödningar och devaskulariserade områden i testikeln [3].
Vid fall av icke-obstruktiv azoospermi bör testikelvävnad om möjligt sändas för histopatologisk analys. Premaligna tillstånd kan uteslutas, och eventuell spermatogenes kan påvisas. De vanligaste histopatologiska diagnoserna är hypospermatogenes, mognadsstörning av spermier (maturation arrest), sertolicellssyndromet och fibros/atrofi. Sannolikheten att finna spermier vid kirurgisk intervention skiljer sig mellan dessa grupper. Män med sertolicellssyndrom har sämst prognos, i jämförande studier har spermieförekomst kunnat påvisas hos endast 30–50 procent [3]. Å andra sidan är det hos män med sertolicellssyndrom som mikro-TESE verkar ha störst värde [3, 7].
Mikroskopisk vägledning för biopsitagning
Figur 3 visar olika utseende av testikelparenkym under peroperativ mikroskopering. Som komplement finns embryologens mikroskopiska fynd efter dissektion av biopserade tubuli. Väldefinierade, tjocka tubuli med »spänst« är goda prediktorer för spermieförekomst.
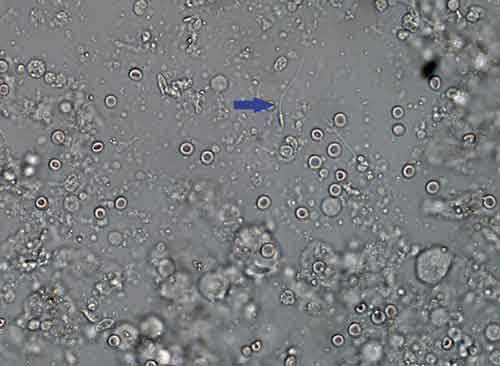
När embryologen tagit emot testismaterialen påbörjas det tidskrävande arbetet på laboratoriet. Preparaten sköljs först rena från blod. Varje bit behandlas separat, vilket ger flera fraktioner med uttagna tubuli. Därefter pressas innehållet i tubuli ut med hjälp av skalpeller.
Efter det att fraktionerna mixats/finfördelats med hjälp av en vortex och därefter centrifugerats läggs de upp i mediumdroppar under olja i skålar. Slutgranskning sker i mikroskop (Figur 4). Sökandet efter spermier är tålamodskrävande, eftersom man hos många patienter hittar spermier endast i någon eller ett fåtal fraktioner, ibland efter flera timmars letande.
Tillfredsställelsen för paret och fertilitetsteamet är stor i de fall där spermier hittas. När kvinnans ägg mikroinjicerats med de uttagna testikulära spermierna blir normalt ca 50 procent av äggen befruktade [8].
Resultat av 134 mikro-TESE-operationer i Göteborg
Mikro-TESE infördes i november 2013 som kompletterande operationsmetod på Livio Fertilitetscentrum, Göteborg, för män med icke-obstruktiv azoospermi. I oktober 2018 hade 134 operationer genomförts på kliniken. Resultaten (Tabell 1) är uppmuntrande. Patientparen har remitterats från olika landsting via vårdavtal eller sökt privat. I majoriteten av fallen hade männen tidigare genomgått ett testikulärt ingrepp (TESA/perkutan biopsi/konventionell TESE) utan påvisbar spermieförekomst men inte velat ge upp hoppet om att bli biologiska fäder.
Spermier i tillräckligt antal för att mikroinjicera minst 1 ägg kunde påvisas i hela 52 procent (71/134) av fallen. I 75 procent (53/71) av fallen där ICSI kunde genomföras blev resultatet fertilisering av ägg och normal embryoutveckling, resulterande i insättning av 1–2 embryon i kvinnans livmoder (embryoåterföring). Av 53 embryoåterföranden har 18 (34 procent) lett till pågående klinisk graviditet eller födsel. Ytterligare 7 barn har blivit till genom efterkommande IVF-försök då antingen nedfrysta mikro-TESE-spermier eller upptinade embryon från tidigare försök kunnat användas.
En betydande orsak till de goda resultaten, som är jämförbara med övrig konventionell IVF, är sannolikt kvinnornas låga ålder (<40 år) och god äggreserv, vilket är ett krav för behandling. Trots att 2 embryon återfördes i en majoritet av fallen har endast en duplexgraviditet verifierats. Orsaken till detta är sannolikt en något lägre implantationsfrekvens för embryon befruktade med testikulära spermier från män med icke-obstruktiv azoospermi [8].
TESA/perkutana biopsier bör vara förstahandsmetod för att påvisa spermier hos män med icke-obstruktiv azoospermi. Med rätt TESA-teknik kan spermier hos dessa män utvinnas i 26–34 procent av fallen [2] [Kristin Pärsdotter Hedberg, Varberg, pers medd; 2019]. TESA/perkutana biopsier är enklare, tekniskt mindre komplicerat, mindre tidskrävande och mindre kostnadskrävande än mikro-TESE. Om TESA utförs primärt slipper många det mer resurskrävande mikro-TESE-ingreppet. Mikro-TESE bör dock utföras primärt vid svåraspirerade fall såsom liten testikelstorlek, t ex atrofiska testiklar, eller Klinefelters syndrom (47,XXY).
Samtliga mikro-TESE-ingrepp är utförda i kombination med IVF-behandling på den kvinnliga partnern, vilket möjliggör omedelbar ICSI på färska ägg. Det finns i dag ingen välfungerande metod att frysa ned enstaka spermier, men forskning pågår.
Sjukskrivning och risker
Sjukfrånvaron efter TESA/perkutana biopsier brukar vara ungefär 0–2 dagar och upp mot 1 vecka vid öppna biopsier som konventionell TESE/mikro-TESE.
Det finns många publicerade studier med uppföljning av barn till par där männen lider av icke-obstruktiv azoospermi och kirurgisk intervention har krävts för att hitta spermier för ICSI. Inget talar för ökade risker för kromosomavvikelser eller missbildningar jämfört med övriga par som genomgått IVF/ICSI [9].
Karyotypering av mannen rekommenderas vid icke-obstruktiv azoospermi på grund av ökad risk för förekomst av kromosomavvikelser. Helt dominerande är könskromosomavvikelser såsom Klinefelters syndrom (47,XXY), vilket påträffas i upp mot 15 procent av män med icke-obstruktiv azoospermi. Autosomala kromosomavvikelser (translokationer, inversioner) är mer sällsynta och förekommer i endast 1,5–2,0 procent av fallen med icke-obstruktiv azoospermi [10]. I de fall där translokation påvisas hos mannen kan preimplantatorisk genetisk diagnostik (PGD) av embryon genomföras inför embryoåterföring.
Postoperativt finns för både TESA och mikro-TESE risk för testikelhematom/-infektion, men denna risk är låg, <4 procent i vårt eget kliniska material. Vår allvarligaste komplikation har varit 1 fall av postoperativ infektion med intratestikulär abscessbildning, vilket krävde ensidig orkidektomi.
Bestående intratestikulär ärrbildning har diagnostiserats med ultraljud efter konventionell TESE, dock inte efter mikro-TESE eller TESA. Ärrvävnadens betydelse för patienten är dock inte klarlagd. Ingen av metoderna har vid uppföljning visat sig ge upphov till bestående påverkan på hormonproduktion, testikelvolym eller utveckling av spermieantikroppar [3].
Samarbete offentlig–privat vård bör uppmuntras
Det saknas fortfarande bra randomiserade studier som jämför metodernas effektivitet, men mikro-TESE kan i dag hjälpa många män med icke-obstruktiv azoospermi där konventionella aspirations-/biopsimetoder inte kunnat påvisa testikulära spermier i tillräckligt antal för ICSI. Nålaspirationsteknik (TESA) och perkutana biopsier bör i de flesta fall vara förstahandsmetoder hos män med icke-obstruktiv azoospermi då dessa tekniker i dag kan erbjudas på de flesta av Sveriges IVF-kliniker. Om inga spermier påvisas med dessa ingrepp bör männen erbjudas remiss för mikro-TESE, vilket ger ytterligare möjligheter att påvisa spermier.
Mikro-TESE har numera introducerats på flera IVF-kliniker i Sverige, vilket är glädjande och nödvändigt. Till skillnad från de enklare aspirationsteknikerna kräver mikro-TESE-ingreppet större kirurgisk vana och investering i operationsmikroskop [11]. Samarbete mellan offentliga universitetskliniker och privata IVF-kliniker bör stimuleras för att sprida kunskapen. Patientlag och vårdavtal bör användas så att par från alla Sveriges regioner kan få bästa möjliga hjälp att få sina efterlängtande barn, oavsett ekonomiska förutsättningar.
Potentiella bindningar eller jävsförhållanden: Vid tiden för författandet av artikeln arbetade samtliga författare vid Livio Fertilitetscentrum i Göteborg, en privat klinik som utför behandlingar både privat och via offentliga vårdavtal.