Många patienter blir inte bättre av sina mediciner, vilket är ett av de största problemen för sjukvården.
För sjukvården medför detta enorma kostnader för mediciner och läkemedelsutveckling, och för patienten orsakar det stort lidande.
Nya tekniker för tidig och individualiserad diagnostik och terapi kan bidra till att lösa detta problem och medföra radikala förändringar av sjukvården.
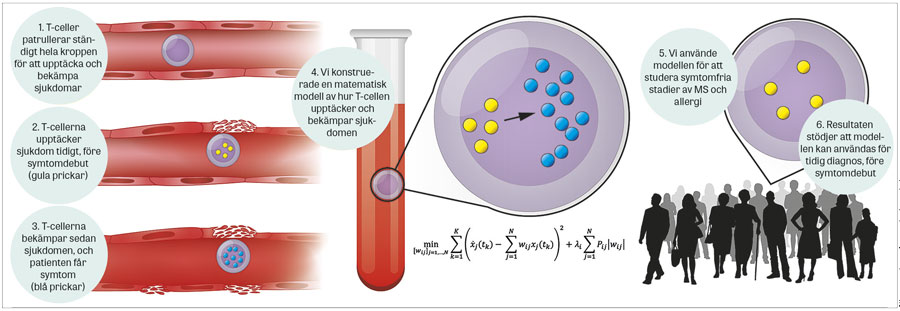
Figur 1. En T-cellsbaserad strategi för tidig diagnostik av vanliga sjukdomar. T-celler patrullerar ständigt hela kroppen för att tidigt upptäcka och bekämpa sjukdom, vilket resulterar i aktivering av tidiga regulatorer (gula prickar). Dessa regulatorer aktiverar symtomframkallande gener (blå prickar), vilka till skillnad från de tidiga regulatorerna kan mätas hos patienter när de får symtom och söker sjukvård. För att identifiera tidiga regulatorer konstruerades en matematisk modell av T-cellsaktivering byggd på in vitro-simulering av aktiveringsprocessen. För att undersöka om de tidiga regulatorerna har potential för tidig diagnostik analyserades de i T-celler från symtomfria patienter med allergi respektive MS; resultaten stödde att dessa regulatorer har diagnostisk potential [4].
Illustration: Antonio Lentini
Ett av sjukvårdens största problem är att många patienter inte blir bättre av sina mediciner. Detta orsakar, förutom stort lidande, enorma kostnader för mediciner och läkemedelsutveckling [1].
De viktigaste orsakerna till bristande terapisvar är dels att medicinering påbörjas sent, dels individuella variationer. Behandling sätts in först när patienten fått tillräckligt med symtom för att det med nuvarande kriterier ska vara möjligt att ställa diagnos, och ofta utan att man har kännedom om individuella variationer.
Idealet vore att läkare hade diagnostiska verktyg för tidig och individualiserad medicinering vid första besöket. Framgångsrika exempel på detta finns redan. Tidig diagnostik och behandling av reumatoid artrit har lett till att vanställande ledsjukdom nu blivit ovanlig. Vid bröstcancer individualiseras behandling med hjälp av genanalyser.
Individualiserad behandling – klinisk rutin
Vad är det då som förhindrar att tidig och individualiserad behandling tillämpas vid alla sjukdomar? En viktig orsak är att vanliga sjukdomar beror på ändrad samverkan mellan tusentals gener, i kombinationer som kan skilja sig över tid och mellan olika subgrupper. Vi har begränsade kunskaper om sådana förändringar.
Vi kommer här att diskutera hur synergistiska utvecklingar inom olika områden kan bidra till att tidig och individualiserad behandling blir klinisk rutin inom det närmaste decenniet.
Helgenomanalyser utvecklas nu
En viktig utveckling är tekniker för helgenomanalyser av olika molekyler, från DNA-varianter till proteiner och metaboliter. Samlingsnamnet för sådana analyser är »omik«, från t ex genomik, proteomik eller metabolomik.
Dessa tekniker blir allt effektivare och billigare. Kostnaden för helgenomsekvensering har på 13 år minskat från 3 miljarder dollar till 1 000 dollar, och väntas minska ytterligare. Under de senaste 2–3 åren har studier presenterats som stödjer att denna teknik kan användas kliniskt vid cancer och neuroutvecklingssjukdomar. Vid vissa amerikanska sjukhus används tekniken redan för att individualisera medicinering.
I en aktuell svensk studie kombinerades analyser av genetiska varianter, proteiner och kliniska rutindata för att förbättra diagnostiken av prostatacancer [2]. Denna studie exemplifierar två viktiga principer:
- Olika kombinationer av omikdata (inte bara genvarianter) behövs för diagnostik.
- Omikdata måste vägas ihop med kliniska variabler, på samma sätt som läkare nu arbetar med konventionella biomarkörer.
Dilemmat att väga ihop tusentals variabler
Men hur ska en läkare kunna väga ihop omikdata som kan innehålla hundratals eller tusentals variabler? Detta leder till en annan viktig utveckling: bioinformatik. Denna disciplin möjliggör samtidig analys av många olika omikdata för att förstå sjukdomsmekanismer, hur de varierar mellan subgrupper och hur informationen kan användas för diagnostik. Det finns även tekniker för att läkare med grafiska medel ska kunna bedöma de mekanismer som ligger bakom den diagnostiska klassificeringen.
I förlängningen kan sådana tekniker kanske integreras som beslutsstöd i elektroniska journalprogram [3]. Nedan följer ett aktuellt exempel på hur omik, bioinformatik, experimentella studier och kliniska studier integrerats på ett sätt som potentiellt kan användas för tidig diagnostik [4].
Svårt hitta markörer för tidig diagnostik
Bakgrundsproblemet är att det är svårt att identifiera diagnostiska markörer för tidig diagnostik, eftersom diagnos i allmänhet ställs sent i sjukdomsförlopp som kan vara i många år. En idealstudie skulle därför kräva stora prospektiva studier av friska individer under decennier.
För att komma runt detta problem utvecklades en strategi som bygger på att T-celler ständigt patrullerar hela kroppen för att upptäcka och bekämpa sjukdom (Figur 1). Hypotesen var att tidiga regulatorer för T-cellsdifferentiering skulle kunna användas för tidig diagnostik. En matematisk modell för T-cellsdifferentiering konstruerades byggd på upprepade omikanalyser av T-celler som differentierades in vitro.
Modellen validerades med experimentella studier. De tidiga regulatorerna testades i symtomfria stadier av två sjukdomar med episodiskt förlopp: MS och allergisk rinit. Dessa användes som modell för tidig diagnostik. De tidiga regulatorerna skiljde sig vid båda sjukdomarna jämfört med friska kontroller.
Resultaten stödjer alltså att den analytiska strategin, och de tidiga regulatorerna kan prövas för tidig diagnostik i prospektiva studier av friska kontroller. Stora satsningar på sådana studier görs både nationellt och internationellt.
Satsningar på systemmedicin
Ett svenskt exempel är SCAPIS (Swedish cardiopulmonary bioimage study), vars syfte är att förhindra hjärt–kärlsjukdom.
I USA har president Obama i höst initierat en studie av 1 miljon amerikaner, vars syfte är tidig och individualiserad medicinering.
EU har sedan snart 10 år satsat miljardbelopp på forskning med samma syften under rubriken systemmedicin, dvs att kombinera omik, bioinformatik och experimentella och kliniska studier för att förstå sjukdomsmekanismer och hur de varierar mellan olika subgrupper.
Detta har också stort intresse för läkemedelsindustrin: ökad kunskap om hur sjukdomsmekanismer varierar kan bidra till att effektivisera och minska kostnaderna för läkemedelsutveckling.
En del av EU-satsningen är ett projekt vars syfte är att implementera systemmedicin i klinisk forskning och praktik inom 5 år [5]. Systemmedicinsk forskning är också prioriterad av tyska vetenskapsrådet, som investerat 450 miljoner euro i området. Dessa satsningar har under de senaste 2–3 åren resulterat i kliniskt relevanta resultat inom cancer och neurodegenerativa, inflammatoriska och metabola sjukdomar [3].
Detta har i år lett EU och olika nationella vetenskapsråd till en gemensam utlysning för att få fram kliniska applikationer av systemmedicin inom en 5-årsperiod. Svenska anslagsgivare deltog inte i denna utlysning och har inte heller gjort några nationella satsningar riktade mot systemmedicinsk forskning. En utredning från Vetenskapsrådet 2014 visade dock att starka systemmedicinska konstellationer finns vid de flesta universitet.
Högkvalitativ vård via internet
Ytterligare en viktig utveckling är att företag, t ex Google, samverkar med läkare för att erbjuda diagnostik och vård via internet. På samma sätt som vi vant oss vid att själva kunna välja musik och filmer via internet i stället för skivaffärer och biografer, kanske denna utveckling kommer att erbjuda individualiserade alternativ till nuvarande offentlig sjukvård.
Sådana alternativ kan variera från kvacksalveri till validerad högkvalitativ vård, som kan bli banbrytande.
Svenska läkare måste få ta ställning
Sammantagna kan ovan nämnda tekniska utvecklingar leda till genomgripande förändringar av sjukvården. Det är därför viktigt att svenska läkare får information om och tar ställning till om och hur sådana nya tekniker ska implementeras.
Vi föreslår att Läkarförbundet tillsätter en utredningsgrupp om detta, med bred representation av patienter, läkare, forskare, sjukvårdsledare, hälsoekonomer, industri, jurister och etikexperter.
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.