Diabetesketoacidos definieras av triaden hyperglykemi, ketos och metabol acidos [1]. Syftet med denna ABC-artikel är att översiktligt presentera initial utredning och behandling av detta potentiellt livshotande tillstånd.
Patogenes
Genesen till ketoacidos vid diabetes är en absolut eller relativ insulinbrist, som i kombination med ökad koncentration av motregulatoriska hormoner (glukagon, kortisol, katekolaminer och tillväxthormon) leder till hyperglykemi och ketonkroppsbildning [1, 2].
Hyperglykemi orsakas av accelererad glykogenolys, glukoneogenes och nedsatt glukosförbrukning perifert. Detta leder till glukosuri och osmotisk diures med risk för vätskeförlust och allvarlig elektrolytrubbning genom att njurarnas glukosresorberande förmåga överskrids [1].
Vid kraftig lipolys oxideras fria fettsyror i levern, varvid ketonkropparna betahydroxismörsyra (3-betahydroxibutyrat), acetoättiksyra och aceton bildas [2]. Av dessa är enbart acetoättiksyra och betahydroxismörsyra syror; den senare har störst betydelse vid diabetesketoacidos. Aceton utsöndras via lungorna och ger den klassiska acetondoften vid diabetesketoacidos.
Epidemiologi
Diabetesketoacidos är en vanlig komplikation till diabetes med årlig incidens på 12/100 000 invånare. Tillståndet är vanligast vid typ 1-diabetes, men i upp till en tredjedel av fallen har patienten typ 2-diabetes [3, 4]. Vid t ex ketosbenägen typ 2-diabetes, som ökar i förekomst, uppvisar patienten vid diagnos kraftigt nedsatt insulinsekretion och effekt, något som återhämtar sig efter akutskedet; på sikt behövs insulinbehandling ofta inte [5].
Diabetesketoacidos ses vid nyinsjuknande i diabetes, men det vanligaste är att patienter med känd diabetes utvecklar ketoacidos i samband med stressituationer, framför allt infektioner och gastroenterit. Det är dessutom inte helt ovanligt att patienter själva vid gastroenteritsymtom minskar eller helt slutar ta sitt insulin, trots att de är välinformerade.
Andra bidragande faktorer till ketoacidos vid diabetes är trauma, pankreatit och hjärtinfarkt samt otillräcklig eller avbruten insulintillförsel. Hos patienter med pumpbehandling kan t ex ett avbrott i insulintillförseln mycket snabbt leda till ketonproduktion på grund av avsaknad av subkutana insulindepåer. Andra riskfaktorer är förekomst av missbruk och ätstörningar. Hos gravida ändras insulinbehovet under graviditetens olika faser, vilket kräver noggrann monitorering och justering. Diabetesketoacidos under graviditet medför hög risk för fosterdöd.
Symtom
Klassiska symtom är polyuri, törst, trötthet, illamående, kräkningar och buksmärtor [6]. Medvetandepåverkan och i sällsynta fall koma förekommer. Vanliga fynd är takykardi, hypotoni, dehydrering och klassiskt acetondoftande djup andning (Kussmauls andning). Frånvaro av feber och även hypotermi trots infektion är vanligt [7].
Utredning i akutskedet
Anamnes och undersökning utgår från ABCDE-algoritmen. EKG-diagnostik ingår i rutinundersökningen. Bakomliggande infektion bör eftersökas. Vid misstanke om alkoholmissbruk ska tiamintillförsel säkerställas.
Akuta blodprov ska förutom blodsocker inkludera ett fullständigt syra–basstatus för bedömning av acidosgrad. Det går lika bra att använda venös som arteriell blodgas [8].
Differentialdiagnoser
Ketos kan ses vid andra tillstånd som svält och alkoholketoacidos. Dessa tillstånd brukar vara förenade med väsentligen normala eller låga blodglukosnivåer, och vid svältketos ses ingen påverkan på pH-värdet [1]. Differentialdiagnoser vid metabol acidos är laktacidos, uremi och intoxikation med t ex salicylat och etylenglykol.
Behandling
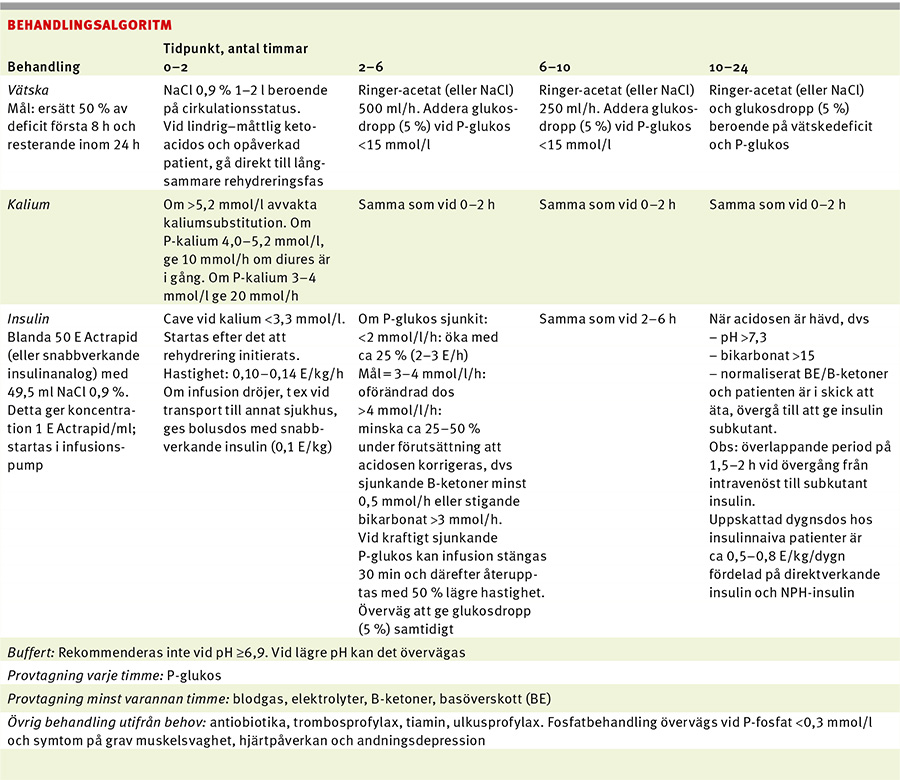
Syftet med behandlingen är inte att snabbt uppnå normoglykemi, utan att långsamt korrigera acidosen, elektrolytrubbningen och dehydreringen utan att sänka S-osmolaliteten för snabbt. Behandlingen är densamma vid nyupptäckt som tidigare känd diabetes, och de tre viktigaste hörnstenarna i behandlingen är rehydrering, insulin och kalium. Patienten bör hållas fastande och vårdas på IVA eller avdelning med goda övervakningsmöjligheter.
Vätska
Vätskebehandling startas omedelbart och är i sig blodsockersänkande. Vätskedeficit uppgår ofta till 3–6 l men varierar med bl a symtomduration.
Hastighet på intravenös vätsketillförsel. Patientens kliniska bild avgör rehydreringstakten. Vid nedsatt perifer cirkulation eller hypotoni ges initialt 1 000–1 500 ml/h under 0–2 timmar. När patienten kommit i gång med att kissa och blodtrycket stabiliserats, sänks hastigheten till 500 ml/h under 4 timmar, följt av ca 250 ml/h nästföljande 4 timmar. Den långsammare rehydreringsfasen syftar till att återställa vätskedeficit, med målet att ersätta 50 procent inom 8 timmar och resterande deficit inom 24 timmar [1]. Överväg urinkateter för att monitorera timdiures i allvarliga fall av ketoacidos.
Val av vätska. Val av vätska har varit omdiskuterat. Tidigare har isoton koksaltslösning (0,9-procentig NaCl) förespråkats, men på senare tid förordar allt fler Ringer-acetat eller motsvarande, eftersom 0,9-procentig NaCl anses ofysiologisk (lägre pH och högre mängd kloridjoner [154 vs 100 mmol/l]) jämfört med plasma. Infusion av stora mängder NaCl-lösning kan ge hyperkloremisk acidos, då kloridöverskottet ökar elimination av bikarbonat via njurarna [9, 10]. Huruvida val av vätska ger en signifikant skillnad i tid till dess att ketoacidosen är hävd är dock inte helt klarlagt, och fler studier behövs [10, 11].
Man kan dock förespråka att den initiala snabba rehydreringsfasen (0–2 h) utgörs av 0,9-procentig NaCl-lösning för att undvika en alltför snabb sänkning av natrium och osmolalitet, och därefter kan man överväga att byta till Ringer-acetat. När P-glukosvärdet sjunker ner mot 15 mmol/l, eller tidigare vid alltför snabb P-glukossänkning, ges samtidigt 5-procentigt glukosdropp.
Insulin
Stäng av eventuell insulinpump om patienten behandlas med sådan. Efter det att man säkrat vätsketillförsel startas insulinbehandling. Vid P-kalium <3,3 mmol/l får inte insulinbehandling initieras utan att kalium först korrigerats, eftersom det finns risk för allvarlig hypokalemi [1]. Insulin ges via kontinuerlig intravenös infusion via infusionspump eller som intermittenta subkutana doser [12]. Effekten av subkutant given direktverkande insulinanalog sitter emellertid i under ca 5 timmar, jämfört med ca 30 min efter avbruten intravenös infusion. Detta gör det intravenösa alternativet mer lättstyrt och rekommenderas därför vid måttlig till svår ketoacidos eller då patienten är allmänpåverkad [1].
Fram tills nyligen rekommenderades en bolusdos insulin på 0,1 E/kg följd av infusion av 0,1 E/kg/h. Nyare studier förespråkar primärt inte bolusdos [13], såvida det inte dröjer innan insulininfusion kopplas, t ex inför transport till annat sjukhus. Infusionen ska fortgå så länge acidosen kvarstår och hastigheten justeras utifrån P-glukos och acidoskorrektion [12].
Övergång till subkutant insulin sker när acidosen är hävd (pH >7,3, bikarbonat >15 och normaliserade B-ketoner/basöverskott [BE]) och patienten är i skick att börja äta, lämpligen i anslutning till måltid.
Kalium
Eftersom kalium sjunker vid behandling av diabetesketoacidos och den totala bristen kan vara mycket stor, krävs noggrann monitorering av P-kalium. Vid kalium <5,2 mmol/l bör substitution inledas, vilket ofta blir redan vid andra litern dropp [1]. Målet är att bibehålla P-kaliumvärdet mellan 4 och 5 mmol/l, och det brukar krävas en tillförsel på ca 10–20 mmol kalium/h för att uppnå detta. Kalium bör kontrolleras minst varannan timme.
Övrig behandling
Fosfat. Patienter med allvarlig diabetesketoacidos lider brist på fosfat, trots att uppmätt värde initialt kan vara normalt eller förhöjt. Under behandling sjunker P-fosfat, men substitution har i studier inte visat några fördelar och kan utlösa hypokalcemi. Fosfattillförsel kan övervägas vid hjärtmuskelpåverkan, grav muskelsvaghet och andningsdepression och P-fosfat <0,3 mmol/l och då under noggrann monitorering av kalcium [1]. Värt att veta är att tillsatsen Addex-Kalium innehåller 4 mmol fosfat/10 ml, varför viss tillförsel sker genom detta.
Buffert. Bufferttillförsel vid grav acidos (pH <7,0) är kontroversiellt [1, 14]. Svår metabolisk acidos kan ha en negativ inotrop effekt på hjärtat, men tillförsel av buffert kan utlösa allvarlig hypokalemi [15]. Studier har inte visat någon positiv effekt av bufferttillförsel vid pH 6,9–7,0 och rekommenderas därför inte. Kontrollerade studier saknas för lägre pH-värde, men vid acidos av denna dignitet kan buffert övervägas [1].
Komplikationer
Vid diabetesketoacidos ses en förhöjd risk för tromboemboliska komplikationer, och behandling med lågmolekylärt heparin bör övervägas [16].
Andra komplikationer att beakta vid behandlingen är hypoglykemi, hypokalemi med risk för arytmier, hyperkloremisk acidos till följd av kloridöverskott och kardiopulmonell svikt. Manifest hjärnödem är mycket ovanligt hos vuxna, men finns beskrivet, och subkliniska fall kan vara vanligare [17]. Huvudvärk, kräkningar och påverkat mentalt status bör inge misstanke om hjärnödem. Symtom uppstår inom 4 till 24 timmar efter det att behandling påbörjats, och risken ökar vid för snabb sänkning av P-glukos och osmolalitetet. DT-hjärna ingår i diagnostiken, men normala röntgenfynd utesluter inte diagnosen. Behandling av hjärnödem omfattar mekanisk ventilation och mannitol [18].
Mortaliteten varierar i studier mellan 1 och 4 procent och ökar med stigande ålder, njursvikt, hyperosmolalitet och grav acidos samt vid komplicerande faktorer såsom kardiovaskulär sjukdom och infektioner [4].
Diabetesketoacidos
Definition: Hyperglykemi, ketos och metabol acidos.
Orsak: Insulinbrist.
Klassiska symtom: Polyuri, törst, Kussmauls andning, buksmärtor, illamående, svaghet och medvetandepåverkan.
Behandling: Rehydrering, insulin och kalium är tre hörnstenar i behandlingen.
Utredning i akutskedet
- Status och klinisk undersökning enligt ABCDE-algoritmen
(A) luftvägar: säkerställa fria luftvägar om patienten t ex är komatös
(B) andning: andningsfrekvens, saturation, Kussmauls andning
(C) cirkulation: puls, blodtryck, dehydreringsgrad
(D) neurologi: medvetandegrad enligt RLS (Reaction level scale), utesluta stroke
(E) kroppsundersökning: temperatur, tecken till trauma, inspektera hud.
- Laboratorieprov: P-glukos, venös blodgas för syra–basstatus, elektrolyter, kreatinin, urea, osmolalitet, CRP, vita, Hb, urinketoner, blodketoner, eventuellt troponin- och leverstatus.
- Odla frikostigt (urin, blod, sputum) vid infektionsmisstanke.
- EKG (tyst ischemi? sekundära förändringar till kaliumrubbning?).
- Vid nyupptäckt diabetes tas prov för diabetesdiagnostik (antikroppar) under vårdtiden. C-peptid i akutskedet kan vara svårtolkat på grund av att nedsatt B-cellsfunktion inte sällan föreligger till följd av glukotoxicitet, vilket ger låga C-peptidvärden.
Svårighetsgrad
Lindrig diabetesketoacidos: pH 7,25–7,3 eller bikarbonat >15 mmol/l
Måttlig diabetesketoacidos: pH 7,0–7,24 eller bikarbonat 0–15 mmol/l
Svår diabetesketoacidos: pH <7,0 eller bikarbonat <10 mmol/l
Laboratorievärden
P-glukos. Svårighetsgraden av diabetesketoacidos motsvaras inte av hyperglykemigraden, och ketoacidos kan förekomma även vid P-glukos <15 mmol/l [1, 19]. Detta bör tas i beaktande hos gravida, som kan utveckla diabetesketoacidos även vid måttligt stegrade P-glukosvärden.
Blodgas. Svårighetsgraden av ketoacidosen värderas utifrån pH- och bikarbonatnivå. Basöverskott (BE) värderas, vilket ger ett indirekt mått på syrakoncentration. Obs! Vid samtidig förlust av vätejoner, t ex vid kräkning, kan acidosens svårighetsgrad maskeras om enbart pH värderas.
S-osmolalitet. Osmolalitet kan grovt beräknas med formeln: S-osm = (2 × P-Na) + glukos + urea och är normalt 280–300 mosm/kg. Ketoner bidrar till osmolalitet, varför beräknat värde oftast underskattar faktisk osmolalitet och ersätter således inte provtagning. Vid hyperosmolärt tillstånd (S-osmolalitet >320 mosm/kg) eftersträvas en osmolalitetssänkning på 4–5 mosm/kg/h. Vid snabbare sänkning minskas rehydreringstakt och hastighet med vilken P-glukoshalten sjunker.
P-natrium. När blodsockernivåerna stiger, förskjuts vätska extracellulärt genom osmos. P-natrium sjunker därför genom utspädning och speglar dåligt kroppens totala natriumförråd. För att uppskatta korrigerat P-natrium används formeln [20]: korrigerat Na = uppmätt Na + 2,4 × [(P-glukos–5,6)/5,6]. Vid behandling av diabetesketoacidos stiger P-natrium upp till korrigerat värde allteftersom blodsockret sjunker.
P-kalium. Oavsett uppmätt P-kalium har patienter med diabetesketoacidos alltid kaliumbrist vid diagnos. Vid acidos omfördelas kalium från intra- till extracellulära rummet, vilket ger förhöjda plasmanivåer och ökad utsöndring i njurtubuli. Hypovolemi aktiverar RAAS-systemet (renin–angiotensin–aldosteron), vilket ger ytterligare aldosteronmedierad utsöndring. När acidosen korrigeras genom insulintillförsel kan allvarlig hypokalemi utlösas genom att kalium återgår intracellulärt. Detta motiverar täta kontroller av P-kalium, arytmiövervakning och tidigt insatt kaliumsubstitution.
U-ketoner. Testet mäter enbart acetoättiksyra, vilket kan undervärdera graden av ketoacidos. Acetoättiksyra utsöndras i urinen under lång tid, även efter det att det akuta tillståndet hävts. Testet rekommenderas därför inte för att följa behandlingen av diabetesketoacidos.
B-ketoner. Metoden mäter betahydroxismörsyra, dvs den vid diabetesketoacidos dominerande ketonkroppen. Det finns i dag snabbtest för patientnära testning, vilket används både för egenkontroll och på allt fler akutmottagningar och vårdcentraler i landet. Detta test kan användas för såväl monitorering av behandling av diabetesketoacidos som vid differentialdiagnostik vid metabol acidos.
Från intravenöst till subkutant insulin
Intravenöst givet insulin har mycket kort halveringstid (ca 5 min). För att undvika att patienten åter börjar producera ketoner vid övergång från intravenös till subkutan insulinbehandling, rekommenderas en överlappande period om ca 1,5–2 h efter given subkutan dos innan infusionen avslutas.
Kriterier för hävd ketoacidos
Minst två av följande kriterier ska vara uppfyllda för att en ketoacidos ska anses vara hävd:
- bikarbonat >15
- pH >7,3
- normaliserade B-ketoner/normaliserat basöverskott (BE)
Konsensus
De flesta är ense om att
- diabetesketoacidos är ett potentiellt livshotande tillstånd, som orsakas av absolut eller relativ insulinbrist
- behandlingen baseras på vätsketillförsel, insulin- och kaliumsubstitution
- intravenös insulinbehandling ska fortgå tills acidosen är hävd, oavsett blodsockernivå
- buffert har inte visat någon gynnsam effekt vid pH 6,9–7,0; kontrollerade studier saknas för lägre pH-värde.
Åsikterna går isär vad gäller
- isoton koksaltlösning, som historiskt sett har rekommenderats för vätskebehandling. På senare tid har detta debatterats, eftersom denna substitution kan orsaka hyperkloremisk acidos och därmed förlänga durationen av acidosen. Många förordar därför i dag rehydrering med mer fysiologisk vätska, t ex Ringer-acetat, men fler randomiserade studier behövs
- huruvida vätskebehandling ska initieras före insulintillförsel. Den tidigare behandlingsprincipen med bolusdos insulin före intravenös administration tycks inte vara nödvändig om insulininfusion påbörjas utan fördröjning. Debatt pågår fortsatt kring den optimala insulindoseringen, men internationell konsensus förordar initial dos om 0,1–0,14 E/kg/h.