Skattningsskalan MEWS (modified early warning score) finns på de flesta svenska sjukhus för värdering av vitala parametrar.
Tjugoen anmälningar (19 anmälda enligt lex Maria) rörande patienter som blivit kritiskt sjuka under inneliggande vård, där tillståndet inte uppmärksammats i tillräcklig utsträckning – trots MEWS och liknande – har granskats.
Bristfällig registrering av vitala parametrar förelåg i 18 ärenden, varav helt uteblivna i 2.
Felaktig tolkning av vitala parametrar förelåg i 13 ärenden. I 8 fall bedömdes kompetensbrister ha bidragit till feltolkning av sjukdomstillståndet.
Vid 13 av händelserna bedömdes att såväl ansvarig läkare som ansvarig sjuksköterska hade agerat alltför passivt.
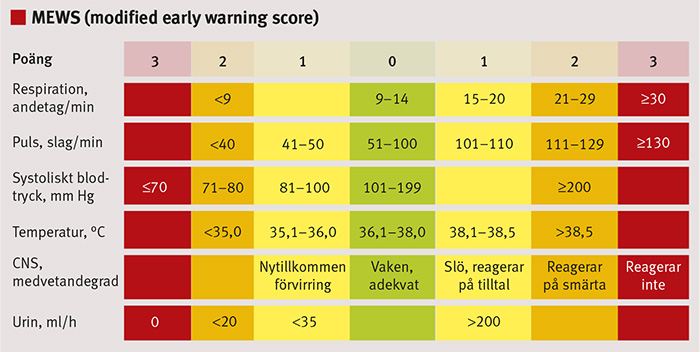
Figur 1. Modified early warning score (MEWS) är ett schabloniserat system för att bedöma en patients vitala parametrar. Vid MEWS-poäng ≥4 eller allvarlig oro över patientens tillstånd, kontakta avdelnings- eller patientansvarig läkare.
Trots att man på många sjukhus de senaste åren har genomfört ALERT-utbildningar (acute life-threatening events, recognition and treatment), infört rutiner för värdering av vitala parametrar med skattningsskalan MEWS (modified early warning score) (Figur 1) och infört MIG (mobil intensivvårdsgrupp), kan en patients sjukdomstillstånd försämras utan att det uppdagas i tid (Fakta 1).
Vi har identifierat händelser som inkommit till Socialstyrelsens regionala tillsynsenhet Syd från vårdgivare och enskilda för att granska och analysera eventuella gemensamma bakomliggande orsaker till dessa allvarliga vårdskador.
Totalt 21 ärenden har granskats
I Socialstyrelsens ärendehanteringssystem har vi funnit 21 anmälningar under tidsperioden 2005–2011 rörande patienter som blivit kritiskt sjuka under inneliggande vård och behandling och där tillståndet inte uppmärksammats i tillräcklig utsträckning med en åtföljande fördröjning av adekvata åtgärder. Av dessa har 19 anmälts enligt lex Maria.
Vi har granskat dessa ärenden och sammanställt dels gemensamma särdrag, dels de faktorer som bidragit till den fördröjda behandlingen och de uppkomna vårdskadorna. I Fakta 2 beskriver vi några av dessa ärenden.
Bristfällig registrering av vitala parametrar hos merparten
Totalt 10 av patienterna vårdades på universitetssjukhus och 11 på annat sjukhus; 8 av anmälningarna inkom till Socialstyrelsen år 2010.
Berörda medicinska specialiteter var internmedicin (6 anmälningar), kirurgi (5), obstetrik (2) och gynekologi (3) samt ortopedi (3) och övriga (2 anmälningar). Patienternas medianålder var 72 år (variationsvidd 22–96 år).
Totalt 12 händelser inträffade efter inläggning på vårdavdelning från akutmottagning, och 8 händelser inträffade postoperativt efter olika kirurgiska ingrepp. I ett fall uppkom det somatiska sjukdomstillståndet då patienten vårdades inneliggande på psykiatrisk klinik.
Sammanlagt 6 patienter hade en blödning med cirkulationssvikt, 6 hade peritonit av olika orsaker (varav 2 med postoperativ tarmnekros), 5 patienter hade sepsisbild, och 4 patienter hade olika andra allvarliga sjukdomstillstånd.
Vid två tredjedelar av händelserna bedömdes patienten av specialistläkare, och vid en av händelserna var s k hyrläkare inblandad.
Bristfällig registrering av vitala parametrar bedömdes ha förelegat i 18 ärenden, varav helt uteblivna i 2.
Felaktig tolkning av vitala parametrar bedömdes ha förelegat i 13 ärenden. I 8 fall bedömdes kompetensbrister ha bidragit till feltolkning av sjukdomstillståndet.
Vid 13 av händelserna bedömdes att såväl ansvarig läkare som ansvarig sjuksköterska hade agerat alltför passivt. I 3 fall bedömdes att enbart ansvarig läkare hade agerat alltför passivt och vid 1 händelse att ansvarig sjuksköterska varit alltför passiv.
Problemet beskrevs redan på 1970-talet
Redan på 1970-talet, långt före ett mer modernt patientsäkerhetsarbete, beskrev man att den mest sofistikerade intensivvård ofta utmynnade i onödig och kostnadskrävande terminalvård om systemet för att tidigt upptäcka ett behov av intensivvård fallerade [1].
I en rapport som omfattade 226 sjukhus i Storbritannien och 1 677 patienter som överfördes till intensivvård konstaterades bristfällig övervakning med brister i dokumentation av vitala parametrar samt brister i att tillkalla hjälp för bedömning av kritiskt sjuka patienter före överflyttandet [2]. Man beskrev samtidigt en situation där mindre erfarna unga läkare med stor arbetsbörda hade ansvar för en alltmer komplex sluten vård.
I en omfattande randomiserad studie, Medical early response intervention and therapy (MERIT), på 23 sjukhus i Australien studerade man effekten av att införa medicinska akutvårdsteam (MET; medical emergency team) men kunde inte påvisa någon statistiskt säkerställd skillnad jämfört med de sjukhus som hade oförändrad verksamhet [3]. Man har framfört att studiens resultat ska värderas mot bakgrund av bl a att interventionen inte var fullt implementerad eller följdes upp samt att kontrollsjukhusen redan hade speciella team som fungerade som medicinska akutvårdsteam.
Bristfällig registrering av vitala parametrar då en inneliggande patient blir kritiskt sjuk och överflyttas till intensivvårdsavdelning är väl beskriven, och i en studie hade andningsfrekvensen registrerats hos enbart 14 procent av dessa patienter [4].
»Vitalparametrarnas återkomst«
På svenska sjukhus har man de senaste åren infört MEWS och MIG i varierande omfattning. I Läkartidningen redovisades 2006 goda erfarenheter från ett pilotprojekt avseende ALERT-utbildning och introduktion av MEWS och MIG i verksamheten [5]. Författarna anförde att det är viktigt att inte binda kriterierna för kontakt alltför mycket vid poängsystem, utan att »allmän oro för patientens tillstånd alltid kan vara skäl till MIG-kontakt oavsett poängsumma«. Författarna menade också att poängsystem är ett utmärkt sätt att objektivisera att en patient är svårt sjuk eller att följa ett sjukdomstillstånds utveckling över tid.
Det har förts en fortsatt nationell diskussion med argument både för [6-8] och emot [9] MIG-konceptet. Man är dock helt överens om den grundläggande inställningen att det är väsentligt att tidigt uppmärksamma avvikande symtom och fysikaliska fynd som talar för att ett senare mera allvarligt sjukdomstillstånd kan uppkomma.
År 2009 redovisades i Läkartidningen erfarenheter från ett likartat projekt på ett annat av landets större sjukhus [10]. På de aktuella vårdavdelningarna införde man som rutin övervakning av andningsfrekvens, puls, blodtryck och temperatur två gånger per dag på alla patienter. Om någon parameter avvek från det normala eller om personalen kände oro för patienten gjordes en fullständig MEWS-bedömning. MIG tillkallades därefter enligt fastställda kriterier. Man anförde i studien att man en längre tid hade noterat en »nedmontering« av den viktiga mätningen av puls, blodtryck, andningsfrekvens och temperatur och att man talade om »vitalparametrarnas återkomst«.
Påtaglig avvikelse från det förväntade ska följas
Det saknas en tydlig avgränsning där MEWS kan och bör användas för att ange den för stunden rådande allvarlighetsgraden i en patients sjukdomstillstånd eller bidra till att allvarlighetsgraden i ett sjukdomsförlopp systematiskt och strukturerat följs över tiden. I det fall MEWS används alltför frekvent riskerar man att personalen uppfattar registreringen som onödig med risk för bristande följsamhet.
För att uppfylla hälso- och sjukvårdslagens krav på god vård finns det emellertid, mot bakgrund av vad som framkommit i vår granskning, skäl att göra en bred ansats för att motverka den ovan beskrivna nedmonteringen av mätningar av vitala parametrar.
Vid påtaglig avvikelse från förväntat sjukdomsförlopp ska man tillägna sig kunskap om patientens vitalparametrar, och resultatet bör leda till att man tänker i patofysiologiska termer. För varje akut sjukdom och varje akut episod i en kronisk sjukdom finns det ett förväntat sjukdomsförlopp, som en van läkare väl känner igen. De flesta avvikelser från detta förlopp är av mindre betydelse och påverkar inte det slutgiltiga utfallet på ett väsentligt sätt. Men det finns också händelser som i och för sig kan tyckas små men som visar sig vara första tecknet på en allvarlig komplikation.
Tydligt mönster som bör uppmärksammas
I vår uppföljning kunde vi finna ett mönster där den medicinska personalen – läkare och sjuksköterskor – visserligen noterat och registrerat avvikelser, men därefter ignorerat det de påvisat, varit alltför passiva eller feltolkat undersökningsfynden. Det kan invändas mot en retrospektiv genomgång som den här beskrivna, ett utvalt material med endast 21 patienter, att det rör sig om enstaka »olyckliga fall«. Men eftersom mönstret är så tydligt för oss anser vi att det ändå bör uppmärksammas.
Många av de anmälda händelserna är skolboksexempel på komplikationer till medicinsk behandling. Om exempelvis en patient efter en operation fick sjunkande blodtryck, ökande puls, sjunkande hemoglobinvärde och ökande syrgasbehov var detta naturligtvis tecken på en blödning. Detta kunde då finnas noterat i patientens övervakningskurva, men inte ha lett till någon åtgärd utöver ökad mängd intravenös vätska. Om denna uppenbara kompetensbrist är att hänföra till övervakningspersonalen eller ansvarig läkare är inte alltid lätt att i efterhand klarlägga. Däremot måste naturligtvis alla inblandade parter vara så väl utbildade att de förstår innebörden av gjorda mätningar och kan omsätta den till en patofysiologisk modell, som leder till adekvat behandling.
Mätningar som inte leder till en analys av resultaten är enbart av värde för jurister och myndigheter i efterhand – inte för den aktuella patientens bästa.
Bland händelserna kunde vi notera att man invändningsfritt kunde mäta urinproduktionen timme för timme och visa att det såväl för varje timme som sammanlagt förelåg anmärkningsvärt små urinmängder, vilket ledde till ökad tillförsel av intravenös vätska eller diuretika. På samma sätt kunde man notera ett gradvis ökande behov av syrgas, men utan annan åtgärd än tillförsel av mer syrgas. I båda dessa fall borde de noterade avvikelserna från det förväntade inte enbart ha lett till att man försökte korrigera de enskilda vitalparamet-rarna utan till att man gjorde en värdering av möjliga orsaker och baserade behandlingen på ett troligt patofysiologiskt scenarium.
Det fanns också fall där man efter ett akut insjuknande vid ankomsten till sjukhus hade noterat kraftigt påverkade vitalparametrar (exempelvis lågt blodtryck och hög puls, hög temperatur eller stort behov av syrgas) utan att man i tillräcklig grad gjorde differentialdiagnostiska överväganden och följde tillståndet. Det är naturligtvis rimligt att läkaren på akutmottagningen försöker ställa en preliminärdiagnos och förhoppningsvis därtill fundera över alternativa förklaringar till de samlade symtomen. Men det är inte korrekt att vara så förblindad av den förmodade diagnosen att man upphör med mätningar av derangerade vitalparametrar. Så länge en patient har kraftigt påverkade vitalparametrar måste dessa mätas och en ansvarig läkare måste följa dem för att eventuellt sätta in ytterligare behandling eller omvärdera diagnosen.
Den sammantagna sjukdomsbilden har företräde
Det är helt sant att man ska behandla patienter och inte laboratorievärden eller röntgensvar. Det innebär emellertid inte att man kan bortse från exempelvis gradvis stigande CRP-värden, hyperkalemi, tecken på hyperglykemi eller stastecken på röntgen. Varje laboratorievärde och röntgensvar måste passas in i den modell för den aktuella sjukdomen som man tänkt sig, och i den stund de uppenbarligen inte gör det måste man ifrågasätta om man har rätt förklaringsmodell. Den sammantagna bilden måste ha företräde framför enskilda laboratorieparametrar.
Till »vitalparametrarna« räknas oftast uppmätta värden på puls, blodtryck, temperatur, urinproduktion, andningsfrekvens och medvetandegrad, men det är uppenbart att patientens symtom – visserligen svåra att sätta siffror på – också måste beaktas på samma sätt. En gradvis tilltagande buksmärta efter en operation eller smärta på ett nytt ställe, ett gradvis ökande bukomfång, tillkomst av motorisk eller psykisk oro etc bör tas på lika stort allvar som mätning av vitalparametrar och föranleda ett aktivt efterforskande av orsaker, och även här bör ett patofysiologiskt tänkande prioriteras.
MEWS kan vara en del av – men inte hela – lösningen
MEWS började användas i Lund i början på 2000-talet. I första hand ska systemet ses som ett stöd för vårdpersonalen att på ett standardiserat sätt mäta på förhand fastställda vital-parametrar.
Systemet kommer från England och innebär att patienternas tillstånd regelbundet bedöms utifrån fem parametrar: andning, puls, systoliskt blodtryck, temperatur och medvetandegrad. Om patienten exempelvis har en puls på mer än 130 slag i minuten ger det 3 poäng på MEWS-skalan. En kroppstemperatur på 35 °C eller lägre ger 2 poäng. Om den sammanlagda poängen för patienten uppnår en viss summa ska läkare tillkallas, och om en annan, högre, siffra nås ska mobil intensivvårdsgrupp tillkallas.
Detta är ett bra system i flertalet fall, eftersom det ger riktlinjer för när en högre kompetensnivå ska tillkallas. Ett problem kan dock vara att det kan finnas andra tecken och symtom som har ett minst lika högt värde med avseende på krav på agerande, men som inte inkluderas i MEWS och som därför inte tillmäts lika stort värde. Dessutom har alla »mekaniska« rutiner av detta slag nackdelen av att vara otillräckliga om de inte leder till en intellektuell värdering – i våra fall främst en översättning till den patofysiologiska process vid t ex en gastrointestinal blödning som kompenseras genom sympatikuspådrag.
Vid flera av de anmälda händelserna skulle sannolikt användning av MEWS givit upphov till tidigare akutkontakt med patientansvarig läkare. I huvudparten av de här beskrivna fallen är det dock agerandet efter det att symtomen uppkommit som varit för passivt eller inadekvat. Detta innebär att MEWS kan vara en del av – men inte hela – lösningen på problemkomplexet.
Svaghet med redovisningen: minimalt antal händelser
Det är också värt att notera att vår genomgång visar att bristen på värdering av vitalparametrar eller avsaknad av vitalparametrar vid bedömning av svårt sjuka patienter skär över specialitetsgränser. Man kan samtidigt konstatera att samarbete över specialitetsgränserna dels ökar kompetensen, dels sannolikt minskar riskerna för att ett feltänkande i diagnostikalgoritmen får förödande stort inflytande på den vidare handläggningen.
Svagheten med redovisningen är att de analyserade vårdskadorna utgör det minimala antalet händelser av det aktuella slaget. Det kan finnas flera likartade händelser som anmälts till Socialstyrelsen, och det kan ha inträffat flera händelser som inte anmälts till myndigheten.
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.
Fakta 1.
Flera schabloniserade system för att värdera och gradera en patients vitala funktioner har utarbetats och börjat användas alltmer inom den slutna hälso- och sjukvården.
MEWS (modified early warning score) är ett hjälpmedel för bedömning av den vuxna patientens vitala funktioner, vilket används för att identifiera potentiella riskpatienter och följa sjukdomsförlopp.
MIG (mobil intensivvårdsgrupp) har inrättats på många sjukhus för att öka patientsäkerheten vid bedömningar och vård utanför intensivvårdsavdelning.
Socialstyrelsen har i flera anmälningsärenden uppmärksammat att patienter som blivit kritiskt sjuka under pågående vård på en vårdavdelning inte har värderats korrekt. Allvarliga vårdskador har uppkommit, och i flera fall har patienterna avlidit som en direkt följd av att grundläggande vitalfunktionsparametrar såsom pulsfrekvens, blodtryck, andningsfrekvens, medvetandegrad och saturation inte har registrerats och beaktats korrekt, vilket medfört att adekvata åtgärder inte vidtagits.
Fakta 2. Beskrivning av några ärenden
51-årig kvinna
Dag 1: En 51-årig kvinna genomgick ett gynekologiskt ingrepp. Ansvarsfördelning mellan operatörer före, under och efter ingreppet var oklar.
Dag 2–3: Patienten fick successivt tilltagande temperaturstegring, smärta, illamående och kräkningar. Fortlöpande registrering av vitala parametrar saknas.
Dag 4: Patientens moder tillkallade en läkare från en annan specialitet som var bekant med familjen. Vid hans undersökning av patienten framkom tecken på allvarlig komplikation. Man fann CRP-värde 444 mg/l, och vid akut DT-undersökning av buken påvisades fri gas, ileus och oavsiktligt kvarlämnade främmande föremål.
51-årig kvinna
Dag 1: En 51-årig kvinna opererades gynekologiskt. Postoperativt syntes hematom kring snittet och blod i förband, och patienten hade ett kortvarigt blodtrycksfall. Patienten överfördes på kvällen till vårdavdelning med kontroller av Hb och urinproduktion.
Dag 2: Tidigt på morgonen var patienten illamående med låg urinproduktion trots
>6 liter vätsketillförsel och blodtransfusion. Blodtrycket var 85/50 mm Hg och pulsen 120 slag/min. Läkare kontaktades och ordinerade diuretika och ny Hb-kontroll. Några timmar senare noterades att blodtrycket var 60 mm Hg, och man bedömde att patienten var i prechock. Vid akut exploration förelåg en arteriell blödning med ca 2,5 l blod i bukhålan. Patienten transfunderades med 11 enheter blod.
47-årig kvinna
Dag 1: En 47-årig kvinna opererades med kolonresektion och resektion av levermetastas på grund av distal koloncancer med initialt förväntat postoperativt förlopp och stabila vitala parametrar.
Dag 2: Patienten utvecklade tilltagande smärta och misstänkt dehydrering, som behandlades med analgetika och vätsketillförsel. Patienten hade stabila vitala parametrar och överfördes till vårdavdelning på eftermiddagen. Ansvariga sjuksköterskor kontaktade under kvällen vid flera tillfällen jourhavande läkare på grund av att patienten hade lågt blodtryck, takykardi och låg diures utan att någon undersökning av patienten kom till stånd.
Dag 3: På morgonen uppmärksammades systoliskt blodtryck 80 mm Hg, pulsfrekvens 130 slag/min samt hypoxi och kraftigt förhöjt CRP-värde. Man misstänkte sepsis och inledde vätske- och antibiotikabehandling. Vid hyperakut DT-undersökning av buken påvisades fri gas, och vid exploration strax efter lunchtid påvisades suturinsufficiens med gråbrun vätska i buken. Patienten avled peroperativt i ett hjärtstillestånd som inte gick att häva. Fortlöpande registrering och dokumentation av vitala parametrar saknades. Man hade frångått tidigare rutin att använda MEWS.
71-årig kvinna
Dag 1: En 71-årig kvinna med missbruk inkom till akutmottagning på eftermiddagen efter att ha blivit funnen på golvet i hemmet med blodig diarré och trycksår. Hon hade lågt blodtryck, stegrade kreatinin- och myoglobinvärden samt ascites och pleuravätska. Hon lades in på vårdavdelning och behandlades initialt med intravenös vätska. Under natten kontrollerades (enligt verksamhetens händelseanalys) puls, blodtryck och perifer syrgasmättnad, men uppmätta värden dokumenterades inte. Ansvarig sjuksköterska uppfattade värdena som normala.
Dag 2: Dagsjuksköterska noterade på morgonen att det systoliska blodtrycket var 70 mm Hg och saturationen 80 procent, men läkare kontaktades inte. Några timmar senare, vid morgonronden, konstaterades att patienten var medvetandesänkt med lågt blodtryck och nedsatt syrgasmättnad. Hon överfördes då till intensivvårdsavdelning för behandling.
43-årig kvinna
Dag 1: En 43-årig kvinna opererades för endometrios; dissektionsarbetet var besvärligt, dock utan tecken på peroperativ komplikation.
Dag 2: Inget avvikande noterades.
Dag 3: Bakjouren kontaktades på kvällen, då sjuksköterska noterat att pulsfrekvensen var 125 slag/min och blodtrycket 100/70 mm Hg. Vid medicinsk konsultation framkom ingen misstanke om kardiell genes. CRP-värdet var 278 mg/l, och man beslöt att avvakta, eftersom tillståndet bedömdes som dehydrerings- och smärtutlöst.
Dag 4: CRP-värdet hade stigit till 345 mg/l, varför man tog blododlingar. Man misstänkte också en eventuell bakomliggande bäckenvenstrombos och gjorde DT-undersökning av buken. DT påvisade en misstänkt abscess, och antibiotikabehandling sattes in.
Dag 5: Patienten hade försämrats ytterligare. Några MEWS-registreringar dokumenterades inte. Blodtryck och pulsfrekvens som uppmättes vid ett tillfälle tidigt på morgonen var 80/60 mm Hg respektive 135 slag/min. Ansvarig sjuksköterska kontaktade primärjour som, utan egen bedömning av patienten, beslöt avvakta till morgonen.
Dag 6: På morgonen bedömdes patienten vara septiskt påverkad, och sjukhusets MIG-team kontaktades. Patienten hade då 8 MEWS-poäng och överfördes direkt till intensivvårdsavdelningen för sepsisbehandling. Man gjorde en punktion av den misstänkta abscessen och la in dränage.
87-årig man
Dag 1: En 87-årig multisjuk man inkom till akutmottagning med lungödem och feber (38,5 °C). Hjärtfrekvensen var 150 slag/min och syrgasmättnaden 80 procent. Han behandlades med syrgastillförsel och diuretika och förbättrades något. Efter blod- och urinodling insattes antibiotika. Man noterade även ett kraftigt förhöjt laktatvärde (8,2 mmol/l).
Patienten lades in på akutvårdsavdelning. Vid ankomsten dit beräknades MEWS, som var 8 poäng; inga åtgärder vidtogs. Vid förnyad beräkning av MEWS, drygt 4 timmar efter ankomsten, hade patienten 11 poäng och 60/35 mm Hg i blodtryck. Jourhavande läkare tillkallades och ordinerade intravenös vätska samt tillkallade infektionsjour. Patienten uppvisade då en manifest septisk chock med förhöjda laktat-, CRP- och kreatininvärden samt låga värden av trombocyter och vita. Patienten överfördes till intensivvårdsavdelning, där han avled 2 dagar senare.
Läs Kommentar:
Läkares engagemnag avgörande för kritiskt sjuka patienter



















