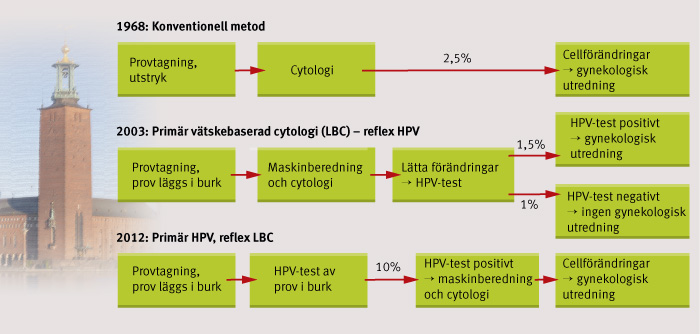
Figur 1. Organiserad gynekologisk cellprovtagning infördes i Stockholm 1968. 2003 infördes ett randomiserat vårdprogram där lätta cellförändringar testas för HPV och endast HPV-positiva cellförändringar remitteras. Efter utvärdering kunde denna policy 2010 införas för samtliga kvinnor i samtliga åldrar. 2012 infördes ett randomiserat vårdprogram där cytologi utförs endast för de cirka 10 procent av kvinnorna som är HPV-positiva. Programmet kommer gradvis att byggas ut och kontinuerligt utvärderas. »Reflex« = sekundär testning på samma prov, som utförs endast om den primära analysen är positiv. Siffrorna ovanför pilarna visar förväntad andel positiva test.
Olovsson och medarbetare rapporterar i LT 13–14/2013 (sidorna 6956) om övergång till HPV-test för den gynekologiska cellprovtagningen i Uppsala [1]. Större delen av artikeln beskriver att HPV-test har högre känslighet än cytologi samt hur specificiteten av HPV-test kan ökas genom upprepat HPV-test [1]. Detta är okontroversiellt, väl etablerat och stöds även av den formella metaanalys som genomförts inför den förestående uppdateringen av EU:s riktlinjer av cervixcancerscreening [2].
Redan i 2007 års EU-riktlinjer öppnas för möjligheten att använda HPV-test i screeningen, förutsatt att detta sker på ett kontrollerat och utvärderingsbart sätt [3]. Med det avses användning av så kallade randomiserade vårdprogram, där ett nytt vårdprogram under en försöks- och utvärderingsperiod används parallellt med det gamla [3, 4]. Metoden används sedan länge rutinmässigt inom organiserade screeningprogram [4]. I Stockholm har den t ex använts vid införandet av kolorektalcancerscreening [5] samt vid införandet av HPV-testning av lätta cellförändringar i cervix [6] (Figur 1).
Införande av primär screening med HPV har initialt gått långsamt, eftersom de sannolika hälsovinsterna varit begränsade och kostnaden högre. Med de aktuella, lägre prisnivåerna är HPV-testning i stället kostnadsbesparande [7, 8], och införande planeras nu på bred front både internationellt och i ett flertal landsting i Sverige.
Ett randomiserat vårdprogram där hälften av kvinnorna i Stockholms län i åldrarna 56–60 år erbjuds HPV-test, medan den andra hälften erbjuds cytologi, infördes redan den 1 januari 2012 [7].
Stockholm använder den mest väldokumenterade strategin för HPV-screening [2], innebärande att HPV-positiva kvinnor får cytologi [7] (Figur 1), vilket är lite annorlunda än Uppsalas strategi där cytologin helt tagits bort [1].
För allt kvalitetsarbete gäller att det måste vara prioriterat, kvalitetssäkrat och utvärderingsbart. Flertalet dödsfall i cervixcancer uppstår i dag bland de kvinnor som inte deltagit [9]. Deltagandet varierar mellan 65 och 92 procent mellan olika landsting [10]. Stora förändringar över tid tyder på att skillnaderna till stor del beror på hur screeningen organiseras [10].
Självfallet kan byte av screeningtest inte hjälpa de kvinnor som inte deltar. Programmet bör därför först prioritera att genomföra de evidensbaserade åtgärder som finns för att öka deltagandet, såsom avskaffande av avgift, inbjudan med uppgift om erbjuden plats och tid samt regelbundna påminnelser [3].
Kvalitetssäkringen av HPV-test för screening är fortfarande under uppbyggnad och vilar huvudsakligen på ett konsensuttalande [11] samt WHO HPV LabNets kvalitetssäkringspanel [12, 13], som dock främst är inriktad på kvalitetskontroll av HPV-typning för indikationen uppföljning av HPV-vaccinationsprogram [13].
Internationella kvalitetssäkringspaneler som är avpassade för HPV-screening planeras först 2014. För en så viktig diagnostik som primärscreening bör endast formellt upphandlade, CE-märkta test övervägas.
Det nationella kvalitetsregistret för cervixcancerprevention är 100-procentigt täckande för cytologier och histopatologier från cervix [10], men tyvärr ännu inte för HPV-test. I dagsläget finns rapportering endast från Stockholm, Göteborg och Skåne, men förhoppningen är att bli heltäckande till 2014. Heltäckande data är en förutsättning för att kunna genomföra uppföljning, utvärdering och optimering.