Protonpumpshämmare är den bästa behandlingen för syrarelaterade störningar.
De viktigaste indikationerna för protonpumpshämmare är gastroesofageal refluxsjukdom (GERD), eradikation av H pylori-infektion i kombination med antibiotika, H pylori-negativa magsår och läkning av och profylax mot NSAID-/coxib-inducerade magsår, hypersekretoriska sjukdomstillstånd som Zollinger–Ellisons syndrom.
Marknaden för protonpumpshämmare fortsätter att växa i de flesta länder.
Ett stort antal internationella publikationer dokumenterar att överförskrivning av protonpumpshämmare fortsätter att vara mycket utbredd, både inom och utanför sjukhus, och utan tendens att minska.
De främsta orsakerna till överförskrivning av protonpumpshämmare är väl kända och tydligt definierade.
De två viktigaste konsekvenserna av överförskrivning är skenande läkemedelskostnader och risk för biverkningar.
Utbildning och information är nyckeln till att vägleda sjukhusläkare, primärvårdsläkare och allmänhet till rätt användning av protonpumpshämmare.
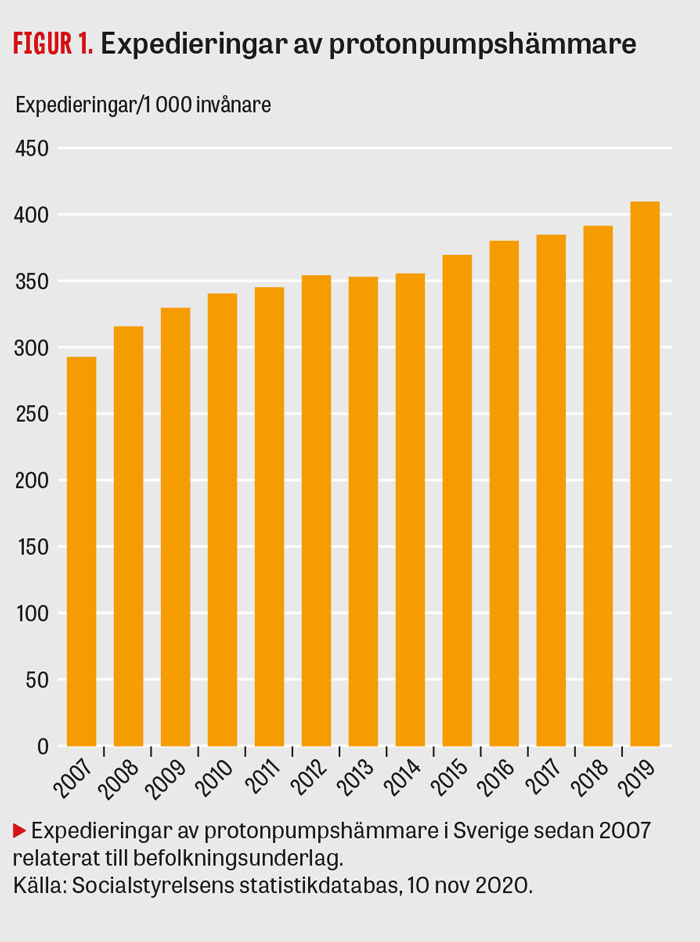
Det råder ingen tvekan om att behandlingen med protonpumpshämmare (PPI) har revolutionerat hanteringen av syrarelaterade sjukdomar. De kliniska resultaten är mycket bra [1, 2] och överlägsna dem som kunde uppnås med histamin-2-receptorantagonister. Användningen av protonpumpshämmare fortsätter att öka varje år i Sverige, liksom i alla länder där den noggrant studerats (Figur 1). Ökningen verkar vara mest framträdande hos kvinnor och hos den äldre delen av befolkningen [3-5].
Denna konstanta ökning av intaget (med och utan recept) samvarierar inte med prevalensen och incidensen av de sjukdomar som ska behandlas med protonpumpshämmare [6]. Därför är det viktigt att på regelbunden basis kritiskt granska bruket inom sjukvården och hos allmänheten.
Regleringen av magsäckens syrasekretion har under lång tid tilldragit sig ett stort intresse hos både fysiologer och andra läkare [7]. Det är känt sedan länge att ett stort antal sjukdomar i övre mag–tarmkanalen är eller kan vara relaterade till överproduktion av syra. Saltsyran produceras både i vila och efter måltidsstimulering i parietalcellerna i magens övre två tredjedelar. Den utan tvekan mest betydelsefulla mekanismen för syraproduktionen är den gastrinstimulerade lokala frisättningen av histamin från de så kallade enterokromaffinlika (ECL) cellerna. Histaminet aktiverar H2-receptorerna på parietalcellen som via intracellulära budbärarsystem aktiverar enzymet H+/K+-ATPas (protonpump), lokaliserat i parietalcellens sekretoriska canaliculi [8]. När syra producerats och nått ut i ventrikelns lumen sjunker det luminala intragastriska pH-värdet, vilket hämmar frisättningen av gastrin och därmed den fortsatta stimuleringen av ECL-cellerna.
Den antisekretoriska terapin utvecklades dramatiskt med introduktionen av cimetidin, en histamin-2-receptorantagonist, i mitten av 1970-talet. Dessa läkemedel blockerar kompetitivt H2-receptorn på parietalceller. Den fortsatta forskningen kring syrasekretionens fysiologi och biokemi resulterade i en möjlighet att specifikt blockera H+/K+-ATPas, vilket utgör det sista steget i den komplexa processen som leder till syrasekretion. Härmed hade en helt ny typ av läkemedel tagits fram, så kallade protonpumpshämmare (omeprazol), vilka specifikt och icke-kompetitivt blockerar H+/K+-ATPas [8]. Till skillnad från histamin-2-receptorantagonister kan protonpumpshämmare kraftfullt inhibera både basal och måltidsstimulerad syrasekretion och ger upphov till en mer fullständig och långvarig syrahämning (kanske upp till 18 av dygnets 24 timmar). En effekt av denna mekanism är emellertid att protonpumpshämmare inte uppnår full syrahämmande effekt förrän efter några dygn. Sammantaget innebar introduktionen av protonpumpshämmare att bara en enda daglig dos behövdes och att fenomenet tolerans (vilket är ett stort problem med histamin-2-receptorantagonister) försvann.
Protonpumpshämmare är numera förstahandsval vid behandling av flera syrarelaterade störningar, som
- gastroesofageal refluxsjukdom (GERD)
- eradikering av H pylori-infektion i kombination med antibiotika
- H pylori-negativa magsår
- profylax vid förskrivning av NSAID/ASA/coxiber till patienter > 65 år eller dem som uppvisar riskfaktorer
- profylax vid behandling med lågdosheparin eller antikoagulantia hos patienter som uppvisar riskfaktorer (se nedan)
- profylax vid »dubbel trombocythämning« efter kardiovaskulära händelser hos dem som uppvisar riskfaktorer
- profylax vid så kallad trippelbehandling efter kardiovaskulära händelser
- profylax mot stressrelaterat ulkus hos Iva-patienter
- hypersekretoriska störningar som Zollinger–Ellisons syndrom (hypergastrinemi).
Rekommenderade doser och behandlingslängd varierar beroende på bakomliggande indikationer. De utgivna kliniska riktlinjerna rekommenderar sällan behandling med protonpumpshämmare under längre tid än 8–12 veckor [8, 9].
Överförskrivning i sluten och öppen vård
Ett flertal studier har kommit fram till att mer än 50 procent av protonpumpshämmare förskrivs på felaktiga eller tveksamma grunder i både sluten och öppen vård. De vanligaste orsakerna till överförskrivning redovisas i Fakta 1.
Ett flertal studier [10-13] har analyserat graden av och orsaken till överskrivning av protonpumpshämmare till sjukhuspatienter. Justerade data visade att bara ca 50 procent av förskrivningarna baserade sig på vedertagna indikationer för behandling med protonpumpshämmare. Utvärdering av motsvarande bruk under varierande uppföljningstider har visat att betydelsefulla förändringar i förskrivningen inte tycks ske över tid. Korrekta indikationer för behandling med protonpumpshämmare vid utskrivning från sjukhus har då definierats som de indikationer som godkänts av exempelvis Läkemedelsverket eller de som stöds av relevant medicinsk litteratur. Resultaten har visat att minst två tredjedelar av dessa patienter erhöll receptbelagda protonpumpshämmare på »felaktiga grunder«. I motsvarande analyser ser man ingen skillnad i överförskrivningsmönster mellan akademiska och icke-akademiska sjukvårdsinrättningar [10]. Majoriteten av dessa studier har dock det metodologiska problemet att de är retrospektiva. Budskapet är emellertid så entydigt att denna information måste kunna ligga till grund för en förändrad förskrivningsstrategi och ett ändrat förhållningssätt. Intressant var att en betydelsefull faktor bakom olämplig fortsättning av behandlingen med protonpumpshämmare var att patienten redan vid inskrivningen på sjukhus stod på protonpumpshämmare, och därvid följde inte en kritisk reflektion över det fortsatta behovet under själva sjukhusvistelsen. Till detta ska adderas att sjukhusläkare ofta fortsätter att ordinera dessa läkemedel i tron att den tidigare förskrivningen är korrekt och att insatt behandling måste tryggas även inför framtiden [14, 15]. Allt sammantaget illustrerar dessa resultat behovet av en mer grundlig medicinsk avstämning inför varje utskrivningen av patienter från landets alla sjukhus.
Inom primärvården fortsätter alltför ofta förskrivningen av protonpumpshämmare efter det att patienter skrivits ut från sjukhuset, utan att det sker en periodisk värdering av indikationen för den fortsatta förskrivningen. Inom den öppna vården utgör funktionell dyspepsi ett kliniskt område med stor risk för överskrivning av protonpumpshämmare [6]. Det är välkänt att man i primärvården alltför ofta ordinerar dessa läkemedel på obestämd tid, utan någon periodisk omvärdering av möjligheten att minska dosen eller att helt avsluta behandlingen [16-18].
En annan grupp av patienter med risk för överförskrivning är de som förskrivs kortikosteroider, oavsett kliniskt tillstånd, där det inte finns indikation för slemhinneskydd med protonpumpshämmare. Dessa patienter ska ha protonpumpshämmare om samtidig NSAID- eller ASA-medicinering ges. Patienter yngre än 65 år som behandlas med enbart NSAID/ASA eller coxiber, och som saknar specificerade riskfaktorer, rekommenderas inte heller slemhinneskydd med protonpumpshämmare. Data talar för att risken för att utveckla en kliniskt betydelsefull gastrointestinal biverkan av coxiber eller NSAID/ASA ökar med stigande ålder. Antalet patienter som behöver behandlas (NNT, number needed to treat) för att en sådan biverkan ska uppstå har rapporterats vara 10 hos patienter > 75 år, 25 hos patienter 65–74 år samt 66 hos dem < 65 år. Tilläggas bör att kombinationen av NSAID och SSRI kan förändra den hemostatiska processen (se nedan) och främja allvarlig blödning, och därför om möjligt bör undvikas eller ges med protonpumpshämmare som profylax redan från början. Det tycks finnas en synergistisk effekt av NSAID och SSRI, då SSRI-behandling leder till en markant minskning av trombocytinnehållet av serotonin. En konsekvens av detta blir en försämring av trombocyternas aggregationsförmåga och förlängd blödningstid.
Behandling med antikoagulerande substanser, som lågmolekylärt heparin eller warfarin, hos patienter utan någon annan riskfaktor utgör inte en indikation för profylax med protonpumpshämmare eftersom dessa antikoagulerande läkemedel inte är direkt gastrotoxiska. Återigen, endast kombinationen med gastrotoxiska läkemedel ökar frekvensen av gastrointestinal blödning och därmed behovet av skydd med protonpumpshämmare. När apokumarol används som antikoagulationsmedel rekommenderas en viss försiktighet vid förskrivning av protonpumpshämmare (särskilt omeprazol, esomeprazol och lansoprazol) på grund av möjlig hyperkoagulation, troligen orsakad av underlättad gastrisk absorption. Ingen påvisad interaktion har hittills tydligt dokumenterats mellan protonpumpshämmare och direktverkande orala antikoagulantia (NOAK). Enbart tiklopidin eller klopidogrel givet till patienter utan riskfaktorer kräver inte profylax med protonpumpshämmare, vilket däremot är obligatoriskt om ASA ges (ensamt eller i kombination med andra trombocythämmare) som sekundär profylax vid hjärtischemiska attacker. Profylax med protonpumpshämmare vid dubbel trombocythämning efter ST-höjningsinfarkt rekommenderas enbart till högriskpatienter, enligt Svensk kardiologisk förening [19]. En välkänd interaktion mellan protonpumpshämmare och klopidogrel finns på CYP2C19-nivå i levern med risk för negativa trombocyteffekter (se ovan). De protonpumpshämmare som tycks minimera effekten på leverns CYP2C19-system (till exempel pantoprazol eller rabeprazol) kan därför föredras i kombination med klopidogrel.
Hos patienter med levercirros och portal hypertension finns ingen generell anledning att förskriva protonpumpshämmare. Dessa substanser används däremot ofta i daglig klinisk praxis med ambitionen att förhindra blödning från till exempel hypertensiv gastropati. Denna strategi baseras på data som visat på en viss hypersekretion av syra hos dessa patienter jämfört med normala individer. I själva verket kan en annan risk finnas, då användning av protonpumpshämmare kan underlätta utvecklingen av spontan bakteriell peritonit.
Av stor vikt för förståelsen av de bakomliggande mekanismerna för överförskrivningen av protonpumpshämmare är att inse de socioekonomiska faktorernas betydelse [18]. Det har visat sig att både låg inkomst och låg utbildningsnivå är förknippade med långvarigt utnyttjande och överbruk av protonpumpshämmare [4, 5]. I en dansk rikstäckande kohortstudie av patienter som för första gången behandlades med protonpumpshämmare och därefter följdes upp i tio år kunde man visa att långtidsanvändning var starkt associerad med låg lön och låg utbildning även efter justering för andra faktorer som skulle kunna påverka utfallet. En motsvarande kanadensisk studie bekräftade associationen mellan att bo i områden med låg socioekonomisk status och risken för hög och förlängd förskrivning av protonpumpshämmare.
Hur avbryts/avvecklas en långvarig behandling?
Då man konfronteras med patienter som står på behandling med protonpumpshämmare med oklara indikationer eller på grund av symtom/tillstånd där det finns svag eller ingen indikation för användning, bör man göra följande överväganden inför avbrytandet av behandlingen. Genom den effekt som kronisk behandling med protonpumpshämmare har på gastrinnivåerna i blodet, och den därpå följande hyperplasin av magsäckens ECL-celler, ska en övergående hypersekretion av saltsyra förväntas när den inducerade effekten på protonpumpen försvinner [20, 21]. Detta fenomen kallas »rebound hypersecretion«. En konsekvens av detta kan vara att nya eller tidigare övre gastrointestinala symtom uppträder. 2009 visades att upp till 40 procent av friska individer som avbröt en 8 veckors behandling med protonpumpshämmare rapporterade dyspepsi under de första 4 veckorna efter avslutad behandling [23]. I en studie från Göteborg [22] visades att symtom efter utsättning var signifikant korrelerade med graden av hypergastrinemi inducerad av protonpumpshämmaren. I en dansk studie, som rekryterade 78 patienter utan tydlig indikation för användning av protonpumpshämmare, utvecklade nästan två tredjedelar av patienterna övre gastrointestinala symtom inom 6 månader efter utsättandet av protonpumpshämmare, och 40 procent av dem hade endoskopiska tecken på lindrig esofagit [23, 24]. Följaktligen är det viktigt att undvika plötsligt utsättande, särskilt hos kroniska användare, och i stället följa en strategi som syftar till att minska rekylfenomenet (rebound hypersecretion). Utsättande kan ske genom att stegvis gå ner till en lägre dos eller till en intermittent dosering inför ett slutligt försök att helt sätta ut medicinen. En annan strategi kan vara att ersätta protonpumpshämmare med histamin-2-receptorantagonister (i relevant dos), som är en mindre potent syrahämmare. Endast famotodin (10 mg) finns nu tillgänglig, dessutom receptfritt.
Konsekvenser av överanvändning
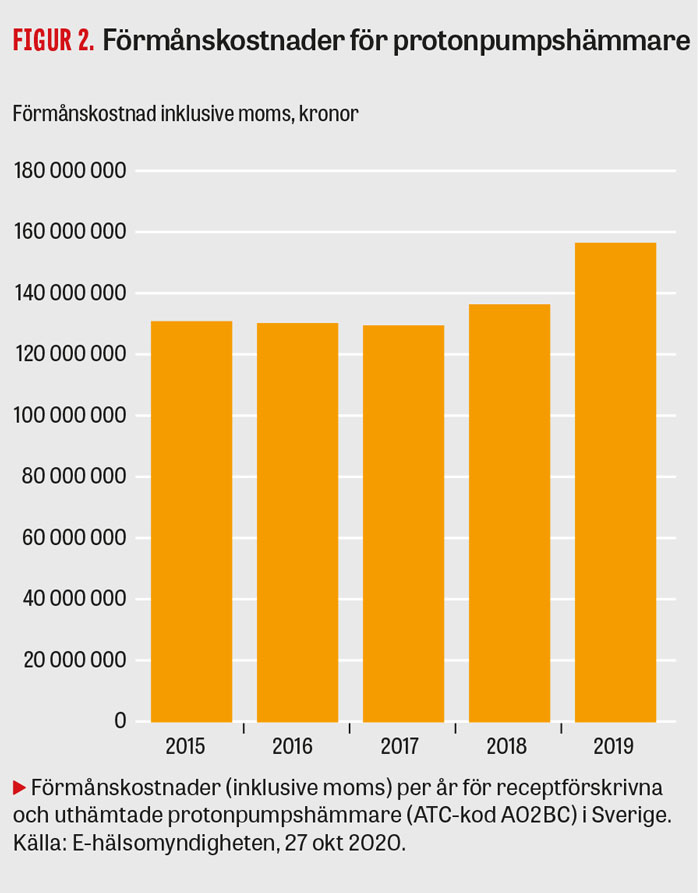
Överanvändning/missbruk av protonpumpshämmare, som beskrivs ovan, medför en ökning av samhällets kostnader. Internationella beräkningar har gjort gällande att upp till två miljarder brittiska pund spenderas i onödan på protonpumpshämmare varje år [25, 26]. En annan studie beräknade apotekskostnaderna under en 4-årsperiod hos mer än 20 000 patienter, som fått behandling med protonpumpshämmare baserad på felaktiga indikationer, och fann att den totala kostnaden var ca 3 000 000 US-dollar. Låt oss då anta att ca 50 procent av Sveriges förbrukning av protonpumpshämmare kan ifrågasättas på vetenskapliga och kliniska grunder. Med en kostnad för den årliga, receptbaserade svenska förbrukningen av protonpumpshämmare på 160 000 000 kronor i 2019 års penningvärde (Figur 2) är det uppenbart att frågan har stor medicinsk och hälsoekonomisk relevans. Nog kan dessa pengar användas på bättre sätt. Med en fortsatt expansion av digitalisering av vården, ökning av icke receptbunden förbrukning av protonpumpshämmare (OTC, försäljning över disk) och växande utbud av nätbaserade medicinska konsultationer är det rimligt att anta att denna problematik kommer att växa sig allt större.
Överförskrivning och framför allt långtidsbruk av protonpumpshämmare, särskilt hos äldre, kan framkalla olika biverkningar som under senare år rapporterats i ett ökande antal publikationer [27]. Många av dessa studier är dock observationella och belastas av ett antal metodologiska svagheter, och måste följaktligen tolkas med stor varsamhet. Sammantaget måste framhållas att terapi med protonpumpshämmare insatt på lämplig indikation är behäftad med mycket få och oftast godartade biverkningar (1–3 procent). Några av dessa biverkningar är troliga och förutsägbara, medan andra är irrationella, oförutsägbara och sällsynta. De allvarligaste biverkningarna av kronisk behandling med protonpumpshämmare är hypomagnesemi, enteriska infektioner (som turistdiarré) och hos äldre människor främst infektioner med Clostridium difficile och akut njursjukdom (interstitiell nefrit).
Läs även Medicinsk kommentar:
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.
Fakta 1. Orsaker till överförskrivning av protonpumpshämmare på felaktiga indikationer
- Överbehandling/felbehandling vid funktionell dyspepsi
- Avsaknad av regelbunden professionell omvärdering av patientens verkliga behov av fortsatt medicinering
- Inkorrekt förskrivning av protonpumpshämmare under sjukhusvistelse
- Fortsatt inkorrekt förskrivning efter det att patienten skrivits ut från sjukhuset
- Profylax vid enbart kortikosteroidintag
- Profylax vid enbart SSRI-intag
- Fel sorts protonpumpshämmare vid samtidigt SSRI-intag
- Profylax vid NSAID-/ASA-/coxibförskrivning till patienter < 65 år eller till personer som inte uppvisar riskfaktorer
- Profylax vid behandling med lågdosheparin eller antikoagulantia hos dem som inte uppvisar riskfaktorer
- Profylax vid tiklopidin- eller klopidogrelbehandling (dubbel trombocythämning) hos patienter utan riskfaktorer
- Profylax av stressulkus hos icke Iva-patienter
- Behandling av patienter med kronisk leversjukdom och portal hypertension