Droppfot leder till försämrad gångförmåga och balans.
Patienter med droppfot beskriver en påtagligt reducerad livskvalitet, och många har behov av såväl gånghjälpmedel som en ortos.
Patienter med stroke har ofta en symtomgivande droppfot.
Droppfot kan behandlas kirurgiskt med bland annat senförflyttningar med gott resultat.
En multicenterstudie pågår där syftet är att utvärdera effekten av kirurgisk behandling av droppfot hos strokepatienter med målet att skapa en funktionell fot, med minimalt behov av ortoser, och ökad självständighet.
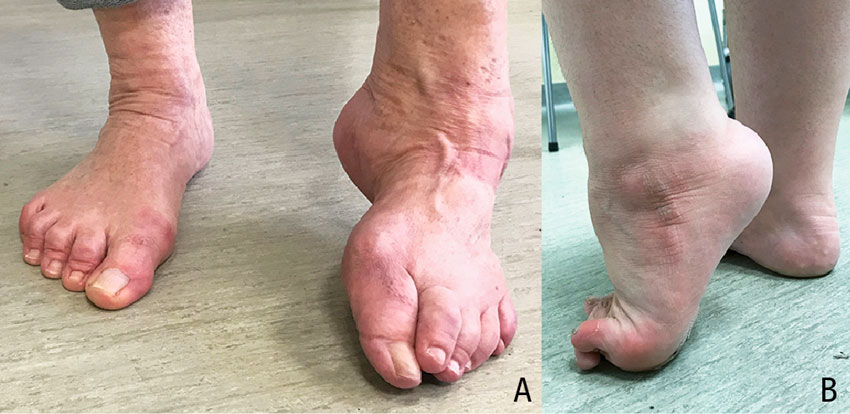
Droppfot innebär en försämrad förmåga att dorsalextendera i fotleden och är ett symtom vid ett stort antal tillstånd i den neuromuskulära rörelseapparaten [1, 2]. Droppfot leder till funktionella bortfall som medför stora konsekvenser för patienten [3]. Gångförmågan försämras, vilket medför att patienterna kompensatoriskt måste flektera i höft och knä samt supinera foten när de går. Fallrisken ökar, och patienter med droppfot upplever ofta en ostadighet och osäkerhet, som kan medföra att de inte vågar gå ut [4]. 2005 publicerades en prospektiv multicenterstudie där man visade att individer med droppfot hade en påtagligt reducerad livskvalitet och att 68 procent hade gångsvårigheter [5]. Droppfot medför dessutom att många blir tvungna att använda en ortos (dorsalextensionsskena) vid belastning av foten [6] (Figur 1). Muskulär obalans kring fot/fotled bidrar till att foten deformeras, vilket försämrar gångförmågan ytterligare och kan medföra belastningssmärta. De vanligaste deformiteterna som uppkommer är spetsfot och cavovarusfot, innefattande ett högt fotvalv, varusställd bakfot samt klotår (Figur 2).
Droppfot kan orsakas av en störning såväl centralt som perifert på alla nivåer längs de motorbanor som är involverade i dorsalextension av fotleden [7-9]. Centrala pareser innefattar bland annat traumatiska hjärn- och ryggmärgsskador, stroke, cerebral pares och MS [10, 11]. Då ca 30 000 individer drabbas av stroke per år i Sverige är det uppenbart att denna patientpopulation genererar många individer med droppfot. Dessa patienter har ofta ingen uppenbar patientansvarig läkare, och efter den akuta rehabiliteringsfasen finns inga enhetliga uppföljningsrutiner avseende gångfunktion. I en publikation från 2017 rapporterades att 14 procent av strokepatienter hade droppfot som en permanent komplikation [12]. Smärtor i fot och ben är också vanligt förekommande hos patienter med droppfot. I en studie från 2016 visades att patienter fick ökad smärta i nedre extremiteten efter att de drabbats av en stroke. Spasticitet och deformiteter som påverkar gångförmågan kan bidra till de smärtsyndrom som utvecklas i det paretiska benet [13].
Det finns en mängd olika orsaker till droppfot, vilket gör att patienterna träffar olika typer av specialister med sina besvär. Tydliga riktlinjer och vårdprogram saknas, vilket gör att patienterna inte alltid får adekvat information om tillgängliga behandlingsmöjligheter. Patienter som drabbats av stroke kan ha ett flertal olika handikapp, till exempel talsvårigheter, vilket gör att gångfunktionen inte primärt är i fokus för vare sig patienterna eller sjukvården. Inte sällan blir de remitterade för bedömning avseende kirurgisk behandling sent i förloppet, då de redan utvecklat rigida fotdeformiteter.
Icke-kirurgisk behandling
Primär behandling vid droppfot är ortosförsörjning och träning. Det finns ett flertal ortoser på marknaden, såväl enkla som mer komplexa. Föreligger spasticitet och deformitet innebär det att ortoserna blir klumpigare med risk för skav och tryck. Patienter med droppfot på grund av hemipares efter stroke med enbart en fullt fungerande hand blir ofta beroende av hjälp för att kunna ta på ortosen, som är en förutsättning för att de ska kunna gå och delta i önskade aktiviteter. Ibland har så stora deformiteter utvecklats att ortoser inte alls fungerar. Alla patienter med droppfot, oavsett orsak, bör genomgå individanpassad träning för att minska muskelatrofin, behålla rörlighet i fotleden och förbättra balans och gångfunktion.
Kirurgisk behandling
Kirurgi kan vara ett behandlingsalternativ vid droppfot både med central och perifer genes. Efter genomgången stroke eller traumatisk hjärnskada kan återhämtning av motorisk funktion fortsätta upp till 6−9 månader, men efter denna tidsperiod kan kirurgisk intervention vara aktuell. Droppfot medför en påverkan på gångförmågan, men även på livskvaliteten ur flera perspektiv. Kirurgi med syfte att förbättra dorsalextensionen kan påverka många funktioner, exempelvis påklädning, inom- och utomhusgång, arbetskapacitet, fritidsaktiviteter generellt och möjlighet till självständighet och ett socialt liv.
Kirurgi vid droppfot efter stroke
Målet med kirurgi vid droppfot är att återskapa en balanserad funktionell fot med minimalt behov av ortoser och minskad smärta. Patienter med centrala pareser, som efter en stroke, måste bedömas utifrån sin fotställning, som påverkas av den muskulära balansen kring foten. Kirurgen bedömer inför kirurgin graden av felställning och vilka muskler som är paretiska, aktiva samt spastiska. Utifrån den preoperativa bedömningen tas beslut om åtgärder och omfattningen av kirurgin för den aktuella patienten. Viktigt är då självklart att också ta hänsyn till patientens funktionsnivå, ålder, träningsvillighet och egna mål. I de fall där det enbart föreligger behov av en lyftare och en enklare balansering kan en senförflyttning vara tillräcklig för att hjälpa patienten till en bättre gångfunktion. Om fotdeformitet utvecklats är en senförflyttning oftast inte tillräcklig, utan korrigerande ingrepp för att rättställa foten kan behöva utföras vid samma operationstillfälle som senförflyttningen. Den vanligaste kompletterande kirurgin är åtgärder med syfte att korrigera en spetsfotställning.
Kirurgisk teknik vid senförflyttning
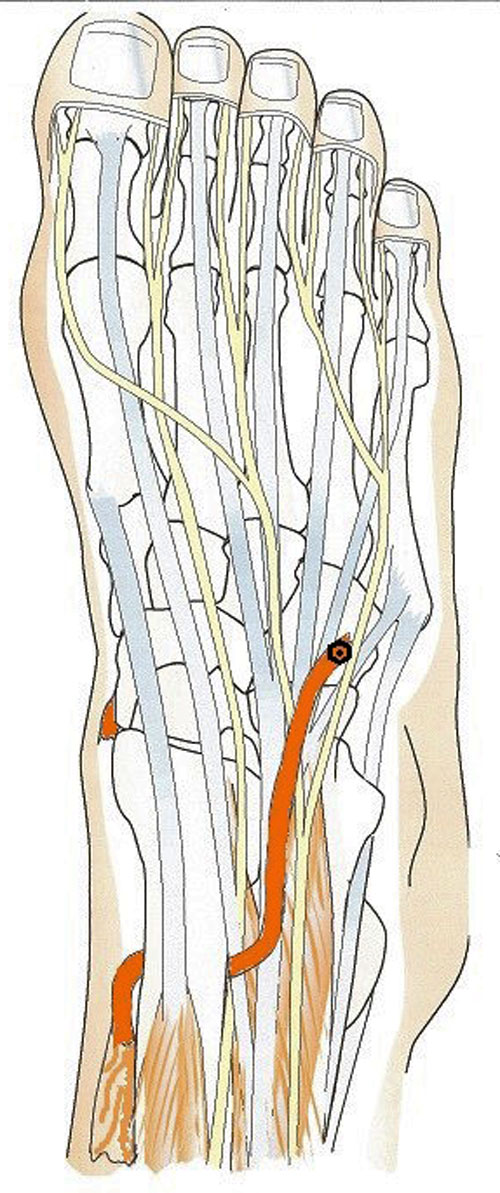
Den vanligaste senförflyttningen som utförs vid droppfot är en tibialis posterior-transferering [14-17]. Tibialis posterior delas distalt där den fäster i mellanfoten, och stumpen dras via ett nytt snitt upp mer proximalt på underbenet. Genom membrana interossea förs senan över från dorsalsidan av tibia till ventralsidan och sedan ner genom senskidan till den långa tåsträckarmuskeln samt fästs på fotryggen i ett mellanfotsben. Från att ha varit en fotböjare blir tibialis posterior genom senförflyttningen en aktiv fotlyftare (dorsalextenderare), Figur 3.
En annan enkel senförflyttning är STATT (split tibialis anterior tendon transfer), där tibialis anterior delas upp i två halvor, varvid den laterala halvan av senan fästes på fotryggen lateralt i ett mellanfotsben. Denna senförflyttning tillför oftast ingen aktiv lyftkraft utan fördelar mer kraften och/eller bibehåller det vinkelräta läget i fotleden. Det betyder att effekten blir ungefär som en inre ortos [18], Figur 4. Tibialis posterior-transfereringen används mer frekvent hos aktiva yngre patienter med större krav på funktion.
Postoperativ behandling/rehabilitering
Postoperativt förses patienterna med belastningsbar gips i 6 veckor. Efter avgipsning får de en nattskena att använda upp till 6 månader postoperativt. Rehabiliteringen, bestående av individanpassad fysioterapi, är en viktig del av behandlingen, och optimalt är att patienterna får instruktioner även före operationen. Rehabiliteringen efter en tibialis posterior-transferering innebär bland annat att patienten måste lära sig tänka om gällande hur muskeln/senan används. Tibialis posterior aktiveras normalt under den fas av gångcykeln när foten är i marken, men ska nu i stället aktiveras under fasen när foten förs framåt ovan mark och därmed lyfta upp foten. För att optimera gången måste såväl höft som knä involveras i träningen postoperativt.
Kirurgi nationellt, internationellt och i kvalitetsregister
I förhållande till antalet patienter som drabbas av droppfot görs det få droppfotsoperationer i Sverige. En bidragande orsak är att få patienter remitteras till ortopedklinik för bedömning, vilket delvis beror på att kunskapen om möjlighet till kirurgisk korrektion av droppfot har en begränsad spridning. Vår kliniska erfarenhet av droppfotskirurgi är i dag god med nöjda patienter som rapporterar en subjektivt förbättrad livskvalitet.
Även studier har visat att kirurgisk intervention medför ökad självständighet, minskat behov av ortoser och gånghjälpmedel samt ökad livskvalitet hos patienter [19, 20]. I en studie från 2008 av en grupp patienter med spastisk equinovarus och droppfot visades att 19 av 26 efter operationen inte längre behövde kontinuerlig fysioterapi, och 17 behövde inte längre ortoser när de gick [20].
Konklusionen av en översiktsartikel från 2012 var att kirurgisk korrektion vid spastisk pares är en säker behandlingsmöjlighet med kvarstående permanenta resultat avseende gångfunktion och ortosanvändande [21]. Evidensläget för kirurgisk behandling av droppfot är dock bristfällig, med huvudsakligen retrospektiva samt ett fåtal prospektiva studier [21-30].
Enligt en publikation från 2019 skulle omhändertagandet av patienter med droppfot optimeras om det fanns speciella multidisciplinära kliniker där specialister från olika discipliner gemensamt såväl bedömer som behandlar denna grupp av patienter. Målet för behandlingen är självfallet ökad självständighet och förmåga att klara det dagliga livet samt prevention av fall, smärta och deformiteter. I samma publikation påtalas också att alla patienter med droppfot bör bli informerade om möjligheter till senförflyttningar om ingen kausal behandling är möjlig. I Nederländerna har man byggt upp en sådan multidisciplinär enhet, och förhoppningsvis kommer fler enheter av detta slag att finnas framöver för att optimera vården för patientgruppen [31].
Sedan 2016 har droppfotsoperationer registrerats i det nationella kvalitetsregistret för fot- och fotledskirurgi, Riksfot. Fram till december 2020 har 182 patienter registrerats, men på grund av gruppens heterogenitet kan ännu inga utvärderingar göras. Vi hoppas inom några år kunna använda registerdata för utvärdering av droppfotskirurgi.
Pågående studie – DFOSS
Sedan 2019 pågår i Sverige en multicenterstudie, DFOSS (Droppfotstudie stroke), som syftar till att klargöra om patienter med droppfot efter en stroke kan erhålla bättre livskvalitet och funktion genom en operation. Individer som mer än 1 år efter insjuknandet har en nedsatt gångförmåga på grund av droppfot och är inplanerade för operation erbjuds att ingå i studien. Fyra ortopediska enheter är involverade: Skånes universitetssjukhus i Malmö, Capio Movement i Halmstad, Akademiska sjukhuset i Uppsala och Norrlands universitetssjukhus i Umeå. Före operationen samt efter 1 och 2 år fyller studiedeltagarna i ett frågeformulär innefattande två patientrapporter (PROM, patient-reported outcome measures) och ett antal andra frågor som bland annat rör ortoser, gånghjälpmedel och rädsla för att ramla. De PROM som används i studien är SEFAS (self-reported foot and ankle score) [32] och EQ-5D-3L [33]. Vid samma tidpunkter som frågeformulären fylls i utvärderas rörlighet, styrka, självständighetsnivå och gångförmåga av specifikt tränade fysioterapeuter. Självskattad livskvalitet och funktion 1 och 2 år efter operation kommer att jämföras med de preoperativa resultaten. Genom studien kommer vi att öka kunskapen om kirurgisk behandling vid droppfot hos strokepatienter, som är en stor patientgrupp med ett uppenbart handikapp som kräver stora resurser för samhället och den enskilde. Detta är självklart i första hand en vinst för den enskilda patienten, men även minskat vårdbehov och ökad tillgänglighet på arbetsmarknaden kan bli en följd. I januari 2021 har ca 25 patienter inkluderats i studien, varav enbart en liten del ännu har utvärderats efter 1 respektive 2 år. De första resultaten från studien hoppas vi kunna presentera 2022–23. I nuläget kan vi enbart ge exempel på patienternas egna uttalanden i samband med slutkontrollen hos operatör 4–6 månader postoperativt, Fakta 1.
Sammanfattningsvis hamnar patientgruppen med droppfot efter stroke ofta mellan våra medicinska discipliner och får inte alltid adekvat behandling, vilken då även innefattar möjligheten till kirurgi. Inte alla patienter lämpar sig för en enkel senförflyttning, men ett stort antal skulle kunna ges en chans till förbättrad livskvalitet och fotfunktion om de väl remitterats för bedömning hos ortoped. Även om patienten inte primärt söker för droppfotsbesvär kan det finnas anledning att vara observant på nedsatt fotfunktion vid resttillstånd efter till exempel stroke. När droppfoten ännu inte gett upphov till komplicerande deformiteter och ett kompensatoriskt felaktigt gångmönster är möjligheten till framgångsrik behandling med en enkel senförflyttning större, det vill säga tidig bedömning hos ortoped kan göra skillnad. Den kliniska erfarenheten av droppfotskirurgi är god, men evidensgraden är fortfarande bristfällig. Med hjälp av registerdata och en pågående multicenterstudie kommer vår kunskap att öka, och vi kommer att kunna förtydliga våra nationella riktlinjer. Patienter med droppfot kommer förhoppningsvis då att få en mer jämlik vård oavsett genes och bostadsort.
Läs även:
Författarintervju med Maria Cöster
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.
Fakta 1. Patientuttalanden i samband med slutkontroll hos läkare 4–6 månader efter korrigerande fotkirurgi inklusive senförflyttning på grund av droppfot efter stroke.
- »Foten hänger inte längre.«
- »Jag kan gå barfota igen.«
- »Jag kan gå så mycket längre.«
- »Jag behöver ingen hjälp i duschen längre.«
- »Foten har blivit mycket rakare och jag vågar stå på den igen.«
- »Jag klarar mig mycket bättre själv nu.«
- »Jag blir inte lika trött längre.«
- »Jag kan gå ut med hundarna igen själv, jag känner mig fri!«
- »Jag kan gå utan skena, jag har fått ett nytt liv!«
- »Jag vågar lita på foten igen.«
- »Tack för att jag äntligen fått hjälp.«
- »Åh, jag är så glad, jag behöver inte skenan längre.«
- »Jag har äntligen kunnat slippa skenan.«
- »Jag vågar gå ut igen.«