Trots att patientcentrerad konsultation har funnits länge, och trots att det finns många fördelar, har det funnits hinder för tillämpningen.
Föreställningen att patientcentrerad konsultation tar för lång tid, gör patienten till kund och flyttar fokus från diagnostik stämmer inte.
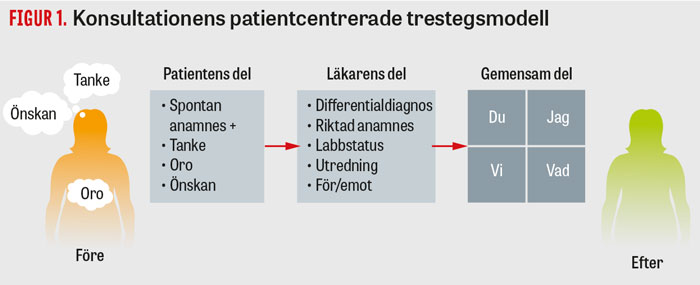
Genom att till läkarens traditionella del lägga en patientdel före och en gemensam del efter kan man enkelt genomföra en patientcentrerad konsultation.
Bristande kommunikation är en patientsäkerhetsfråga, och patientcentrerad konsultation innebär minskad risk för att tala förbi varandra – som bonus får vi en nöjd patient och en nöjd läkare.
Patientcentrering har en 50-årig historia med lösningen på ett vanligt problem: bristande kommunikation mellan läkare och patient. Grunden till patientcentrerat arbetssätt lades 1976 av två engelska forskare, som genomförde en studie av 2 500 bandinspelade konsultationer [1]. Studien visade att läkare och patient i 90 procent av samtalen talade förbi varandra: läkarna hade inte patienternas besöksorsak klar för sig. Läkarna fokuserade på symtom och diagnos, medan patienternas fokus var på deras upplevelser av symtom och om det fanns anledning att oroa sig. De återstående 10 procenten av läkarna hade en fungerande dialog som klargjorde hela patientens besöksorsak. Forskarna beskrev 10 procent av samtalen som patientcentrerade och 90 procent som doktorscentrerade.
Hur är det bland svenska läkare i dag? Det är svårt att ge en heltäckande bild. Men om vi fokuserar på ST-läkares konsultationskurser så ser vi ett mönster. Det visar sig att de problem de har tagit med till kursen i de flesta fall kan lösas med hjälp av ett patientcentrerat arbetssätt. Här presenteras en översikt av hur det går till, vilka problem i patient–läkarmötet det löser samt varför.
Trestegsmodellen
I början av 1980-talet utvecklades en struktur för patientcentrerad konsultation i tre delar som fortfarande tillämpas [2, 3] (Figur 1). I mitten har vi läkarens del: kliniskt tänkande med hypotesgenerering, diagnostik och problemlösning. Läkarens del är självklart nödvändig, men om vi ser det med patientens ögon är den inte tillräcklig. Oftast finns det nämligen ett »Före samtalet«, som handlar om patientens erfarenheter, kunskaper och känslor, vilka påverkar sjukdomsupplevelse och symtom och därmed besöksorsak. På liknande sätt finns det också ett »Efter samtalet«, som handlar om det patienten tar med sig.
Genom att lägga till en »Patientens del« före »Läkarens del« och sedan en »Gemensam del« efteråt får vi strukturen som förebygger vanliga missförstånd.
Patientens del
En snabb och effektiv genväg till patientens besöksorsak är att bjuda in patienten att i början berätta fritt, att underlätta med verbala bekräftelser och små sammanfattningar och sedan avgränsa med att fokusera på patientens tankar, oro och önskemål [4–7]. Det visar sig vara funktionellt att tidigt i konsultationen fråga patienten om vilka tankar symtomet eller problemet väckt och om det är något patienten oroat sig för samt efterfråga önskemål. Läkaren får då både ta del av det som ofta kallas »patientens spontana anamnes« och patientens frågor inför besöket, vilket tillsammans bildar patientens besöksorsak. Som en avslutning av patientens del gör läkaren en övergripande sammanfattning, exempelvis: »Om jag förstått dig rätt – du är här för din årliga blodtryckskontroll och berättar om ont i bröstet när du lekte med barnbarnen och tänkte först att det var muskelvärk, men du är nu orolig för fel på hjärtat. Din frus bror har nyligen haft en hjärtinfarkt, och du önskar att ta EKG?«
Gemensam del
Under den avslutande gemensamma delen av konsultationen fogar läkaren samman patientens del med sin egen: patient–läkarrelationen kan fördjupas i dialog och samverkan. Läkarens uppgift är här pedagogisk: patientens frågor behöver besvaras, och bedömning och förklaring behöver anpassas till patientens före samtalet – vilket ofta glöms, och det finns därför anledning att återkomma till det [8-12].
Forskning om patientcentrering
Studier inom området har två huvudspår. Det första har exempelvis handlat om att bemöta invändningar mot arbetssättet:
- »Om patienter får berätta fritt i början tar det för lång tid och de tar upp oväsentligheter. » Svar: Det tar i snitt 92 sek och ger på kort tid väsentlig och oväntad anamnestisk information som annars är svår att få fram [11, 13, 14].
- »Om man frågar efter patientens egna tankar förstärker det felaktiga föreställningar.« Svar: Patientens tankar ger klarhet i besöksorsak och kunskapsnivå [15].
- »Frågor om patientens önskemål gör patienten till en beställare av vård.« Svar: Klarhet i konkreta önskemål gör läkaren bättre beredd att i den gemensamma delen besvara patientens frågor [16].
- »Känslomässig bekräftelse och frågor om patientens oro förstärker oron.« Svar: Bekräftelser och klargjord oro minskar oron samt risken för onödiga utredningar, dålig compliance och rundgång i vården [17].
- »Medicinsk diagnostik nedprioriteras.« Svar: Patientens spontana anamnes ger läkaren en bred differentialdiagnostisk ingång i läkarens del [18].
Det andra spåret är jämförande studier som visat att patientcentrerat arbetssätt ger bättre utfall med symtomlindring, minskat antal prov, utredningar, remisser, läkemedelsförskrivning och vårddagar samt bättre patientföljsamhet [11, 19-23]. När läkaren sammanfattar patientens del får patienten kvitto på att ha blivit lyssnad till och tagen på allvar. Detta utgör ett gott bemötande, vilket är kopplat till minskat antal anmälningar och leder till att både patient och läkare blir mer nöjda [15, 24, 25]. Dessutom ges läkaren en förståelse för sin patients situation via tanke och oro – som i exemplet oro bakom önskan om EKG.
Bristande implementering?
Trots att det finns vetenskapligt stöd för arbetssättet – och att det ingår i många läkarutbildningar – har implementeringen varit svår i vanlig praktik [11, 26]. En anledning är att patientcentrering inte har haft någon tydlig definition och att det finns en mängd olika kriterier utan direkt koppling till funktion. Motståndet har dock minskat i samband med nutida krav på preciserade lärandemål, med hjälp av vilka man kunnat specificera några få basala samtalsverktyg som direkt kan kopplas till ett överenskommet önskat utfall [27]. Med hjälp av en fungerande återkoppling som är konkret, och direkt relaterat till önskad funktion, kan man till och med träna på egen hand i klinisk praktik [28, 29].
En annan anledning har varit att journalens uppställning uppfattats som en modell för hur samtalet mellan läkare och patient ska föras [30]. Här tillkommer att läkarstudenterna noterar att patientcentrering inte används särskilt ofta, och då får intrycket att det är oviktigt.
Läkarstudenternas attityd håller dock på att ändras eftersom de i dag främst tränar färdigheten ute i klinisk praktik; de ser funktionen och fördelarna i verkligheten. En mall för självstyrt lärande som utvecklats för ST-läkarkurser används även av läkarstudenter. Mallen ger läkaren en vägledning för egen återkoppling på inspelade konsultationer utifrån de strategier som fungerat väl och det som kunnat göras annorlunda för att uppnå önskat utfall [31].
Som introduktion till trestegsmodellen tränas rollspel där den som tar läkarens roll prövar sig fram – laborerar – med stöd av återkoppling från övriga och från den som lever sig in i att vara patient. Kanske är det i upplevelsen som patient man lär sig mest? Pedagogiken kallas »konsultationslaboratoriet« och är en dansk uppfinning som används vid kurser för läkare och handledare [7, 32, 33].
Avslutning av konsultationen
Avslutningen upplevs dock av både ST-läkare och läkarstudenter som den svåraste uppgiften. Därför har en struktur för den gemensamma delen utvecklats.
Läkaren börjar med ett du (patientens del), fortsätter med jag (läkarens del), sedan vi (patienten och läkaren) och sist utfallet vad (tar patienten med sig?). Det kan se ut på följande sätt:
- Du: »Om jag förstått rätt så var dina frågor till mig om det onda i bröstet kunde vara muskelvärk eller fel på hjärtat, och om EKG kan visa det – och du ville också veta dina värden. Något mer?«
- Jag: »EKG och dina värden var bra, i dag framkommer ingenting som talar för fel på ditt hjärta. Trolig förklaring är din ömma bröstmuskulatur. Årskontroller räcker om du mår bra, fortsätter förebygga sjukdom med att ta medicin, träna, hålla vikt och inte röka.«
- Vi: »Hur känns det här? Har du fler frågor? Har vi glömt något? Har du andra förslag?«
- Vad: »Vad tar du med dig? Vad berättar du för din fru när du kommer hem?«
Modellen kallas »paketet« och har bildligt fått stå för det patienten tar med sig efter konsultationen. Läkaren får på frågan »Vad tar du med dig?« direkt återkoppling på patientens behållning av konsultationen, och får en sista chans att korrigera missförstånd. Det önskade utfallet är en patient som har tillräcklig kunskap och kompetens att hantera sitt nuvarande hälsoproblem och som slipper oro som annars här skulle kunnat ge upphov till onödiga besök på akutmottagning. Paketet har tillsammans med trestegsmodellen framgångsrikt testats av ST-läkare från olika specialiteter ute i klinisk praktik. Också på läkarprogrammen finns ett ökat intresse för paketmodellen; exempelvis har läkarutbildningen i Umeå inspirerats att utveckla en lathund för att underlätta tillämpningen [33].
Sammanfattningsvis kan en patientcentrerad konsultation öka patientsäkerheten, och på köpet får man en nöjd patient och något man inte ska glömma bort: en nöjd läkare [34].
Läs även:
Författarintervju med Charlotte Hedberg
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.