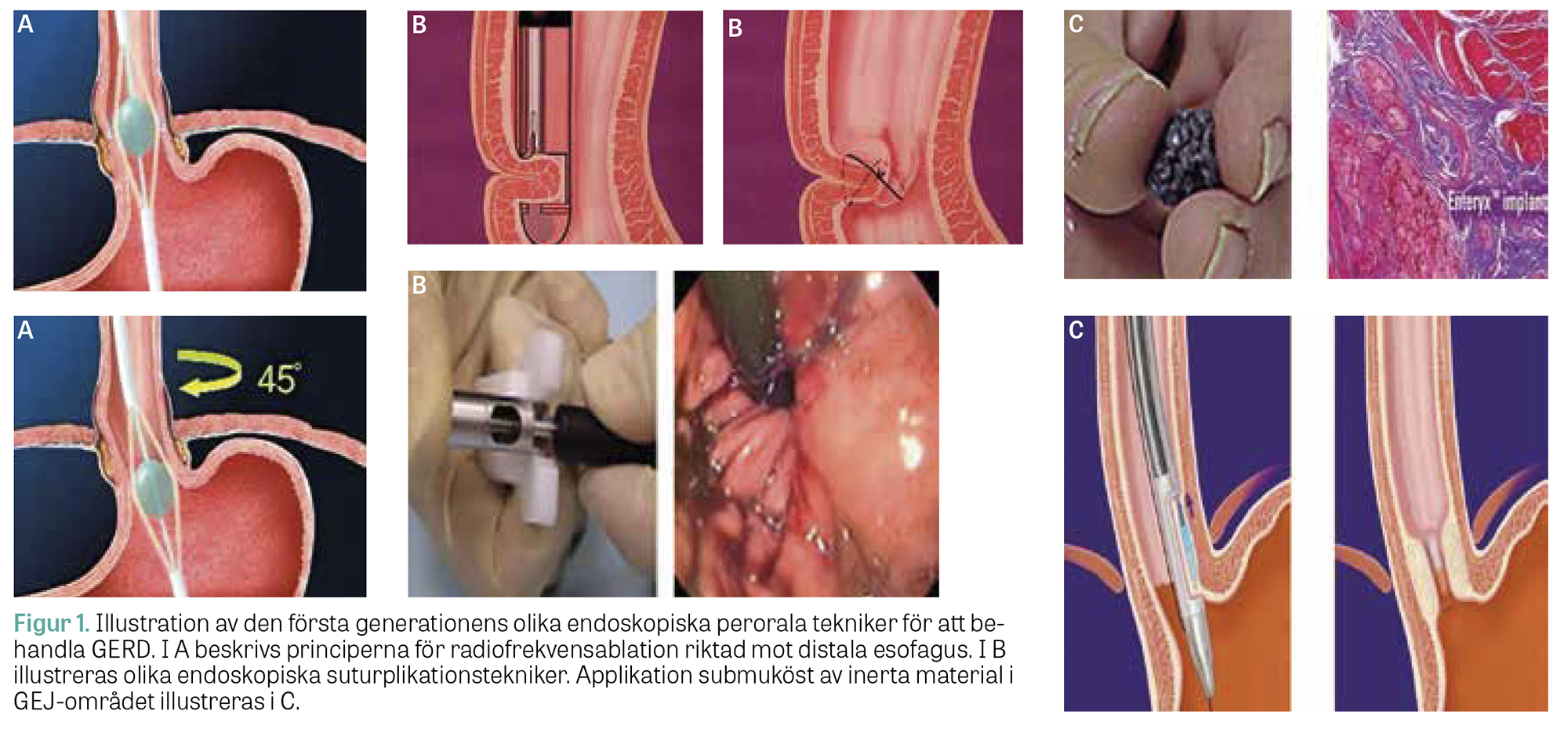
Under de senaste decennierna har ett antal nya endoskopiska och minimalinvasiva tekniker för behandling av GERD utvecklats och snabbt lanserats för kliniskt bruk.
Behovet av alternativ till PPI-behandling hos patienter med GERD som varken har esofagit eller ett litet/inget hiatushernia är mycket litet.
Hälsoekonomiska argument som talar till PPI-behandlingens nackdel är svåra att få trovärdiga.
Den fortsatta utvecklingen av motsvarande endoskopiska/minimalinvasiva antirefluxprocedurer kräver striktare vetenskaplig metodologi.
I dag är laparoskopisk antirefluxoperation det terapeutiska långtidsalternativ som dagens och morgondagens endoskopiska antirefluxtekniker ska jämföras med.
I dag förlitar sig de flesta läkare främst på protonpumpshämmare (PPI) när de behandlar patienter med förmodad gastroesofageal refluxsjukdom (GERD). I allmänhet är patienterna tillfreds med behandlingen även om den måste fortsätta under lång och obestämd tid. I klinisk praxis finns det emellertid problem genom att många av de patienter som långtidsbehandlas med PPI för förmodad GERD inte fått en rimlig utredning av alternativa orsaker till de ursprungliga besvären. Inte heller omprövas regelbundet vare sig diagnosen, effekten av behandlingen eller indikationen för fortsatt behandling. Sammantaget bidrar detta sannolikt till en betydande överförskrivning av PPI [1]. Givet dessa bakgrundsförhållanden är det viktigt att hålla i minnet att 20–25 procent av patienter med bekräftad GERD inte svarar tillfredsställande på standard-PPI-behandling [2].
Parallellt med denna kunskapsutveckling kring olika för- och nackdelar med långtidsbehandling med PPI, liksom kring mekanismerna bakom bristande terapeutiska svar på PPI, har en snabb utveckling och marknadsföring av endoskopiska och andra minimalinvasiva tekniker för behandling av GERD skett [3-7]. Utvecklingen startade för flera decennier sedan med introduktionen av vissa endoskopiska tekniker. Dessa gick ut på att antingen deponera främmande material submuköst i gastroesofageala övergången (GEJ), utföra så kallade suturplikationer eller med radiofrekvensablation lokalt på flera ställen i GEJ-området åstadkomma en refluxskyddande klaffunktion (Stretta) (Figur 1).
I takt med att resultat från kontrollerade, randomiserade (inte sällan skenkontrollerade) studier redovisades [8, 9] föll i stort sett samtliga dessa tekniker i vanrykte. Av dessa är i dag endast Stretta kvar på marknaden, men med en mycket begränsad klinisk användning.
Drivkrafter bakom fortsatt utveckling
Grunden för fortsatt utveckling av minimalinvasiva endoskopiska tekniker är väsentligen densamma i dag som för mer än ett decennium sedan. Marknaden är mycket stor, baserat inte minst på det faktum att upp till 10 procent av den vuxna befolkningen i västvärlden (och i stigande omfattning även i andra delar av världen) beräknas ha besvär av reflux [10]. Det är då förstås lockande att slå sig in på denna marknad, även om man bara kan konkurrera inom en relativt liten del av detta stora terapeutiska segment. Ett annat argument är att en icke obetydlig andel av patienter med GERD påstås vara missnöjda med PPI-behandling. Till detta kommer en stigande oro för långsiktiga allvarliga biverkningar till PPI-behandling. Det finns också en utbredd uppfattning att fullgod behandling av GERD kräver kontroll av andra komponenter i refluxatet än enbart syra, inte minst för att förhindra uppkomsten av Barretts esofagus och risken för körtelcancer. Utöver detta tillkommer kritiska synpunkter mot traditionell laparoskopisk antirefluxkirurgi [11, 12]. Den senare har ansetts erbjuda patienter med kronisk GERD en alltför invasiv och riskfylld terapi som medför en oacceptabel risk för mekaniska/funktionella biverkningar [2].
De senaste teknikerna
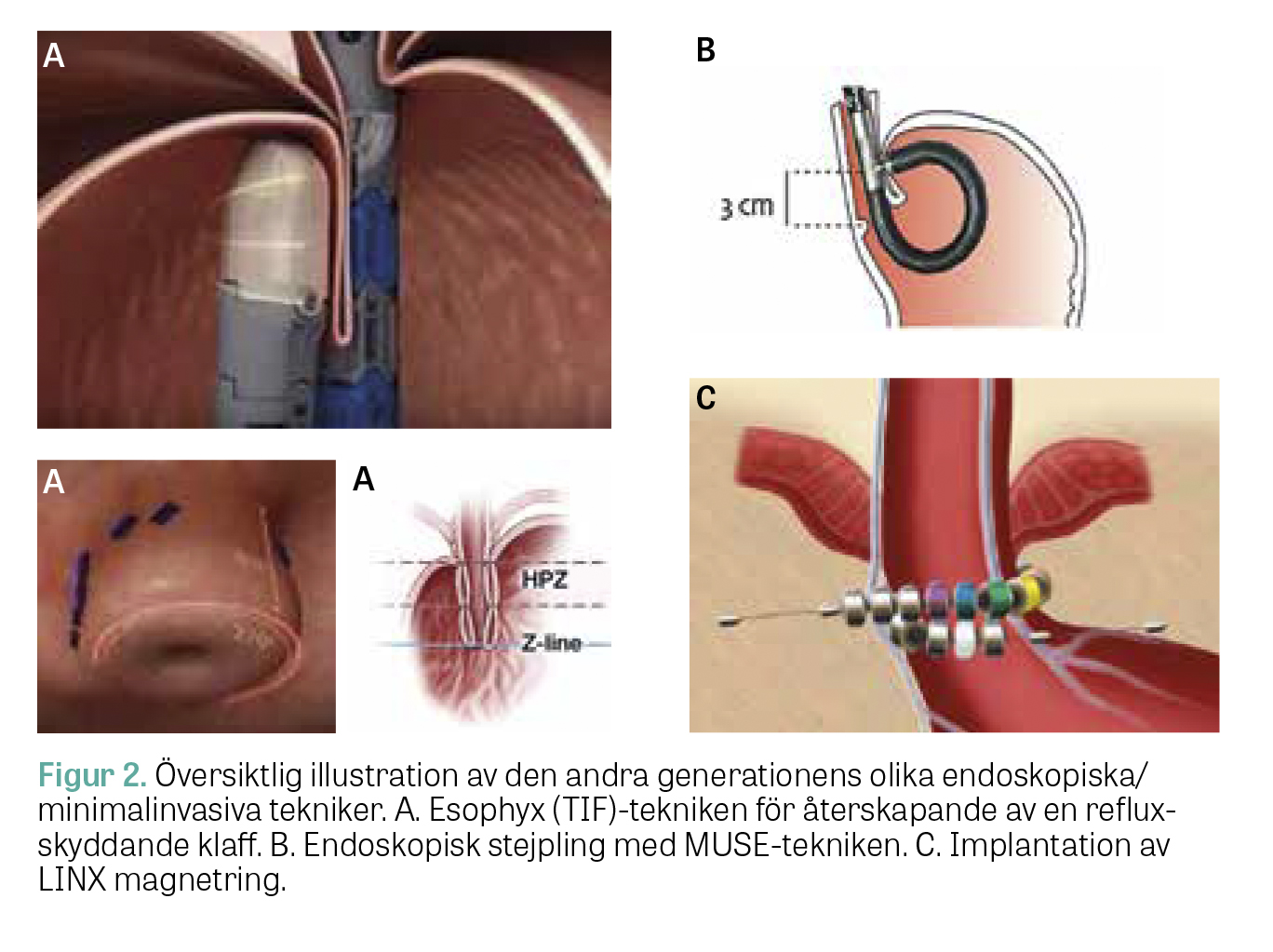
Trots de nedslående resultaten i alla de studier som utfördes kring den första generationen av endoskopiska tekniken fortsatte den tekniska och industriella utvecklingen. Ambitionsnivån höjdes nu till att försöka efterlikna de resultat som uppnås med en traditionell laparoskopisk fundoplikation, det vill säga att rekonstruera fysiologin i den gastroesofageala övergången (Figur 2). När det gäller den andra målsättningen, nämligen att återställa anatomin i hiatusområdet, se nedan.
- Esophyx. TIF (transoral incisionless fundoplication) med Esophyx utförs genom att ett specialtillverkat gastroskop förs ner i esofagus och ventrikeln. Med en speciell sugfunktion kopplad till instrumentet kan distala esofagus föras i distal riktning i syfte att reponera ett mindre hiatusbråck. Därefter fästs en skruvretraktor i det muskulomukosala vecket (klaff), och via den retroflekterade distala delen av instrumentet appliceras transmurala, fixerande hållare (polypropylen) för att åstadkomma en kompetent gastroesofageal klaff [13, 14].
- MUSE (Medigus ultrasonic surgical endostapler)- tekniken använder en likartad endoskopisk lösning, men där appliceras stejplar (stift) transmuralt mellan endoskopets nedåtgående och retroflekterade delar [15].
- LINX-tekniken innebär att en magnetförsedd ring appliceras runt esofagus distala del med laparoskopisk teknik. Denna ring utvidgas sedan så fort en bolus närmar sig den gastroesofageala övergången och sluter sig efter boluspassagen [16].
- Beträffande Stretta så är mekanismerna bakom dess effekt mer svårdefinierade [4, 17]. Tekniken skapar en kontrollerad ärrbildning, och man har noterat gynnsam påverkan på såväl tryckbarriären mellan magsäck och intratorakala esofagus som på nedre esofagussfinkterns tonus och relaxationsförmåga, liksom på matstrupsslemhinnas känslighet för skadliga agens.
Samtliga dessa tekniker är godkända av amerikanska Food and Drug Administration (FDA) för klinisk användning och genomförs oftast av gastroenterologer i dagkirurgi.
Vad måste vi då tänka på?
När det gäller utvärderingen av nya modaliteter för behandling av GERD är det som vanligt viktigt att värdera huruvida adekvata vetenskapliga metoder har använts för att dokumentera metodernas effektivitet och säkerhet. Det är viktigt att komma ihåg att 60–75 procent av patienter med förmodad GERD, som ordineras PPI över lång tid, vid noggrann utredning inte visat sig ha GERD utan i stället någon annan diagnos som kräver alternativ hantering med eller utan fortsatt PPI-behandling [18-20]. Om man rekryterar patienter med PPI-krävande GERD i studier, måste rekryteringsprocessen innefatta en »wash out«-period under vilken man får tillfälle att dokumentera patienternas reella PPI-behov och återkomst av de GERD-relaterade symtomen (+/- endoskopiska fynd talande för GERD i form av esofagit av LA (Los Angeles-skala)-grad B, C eller D eller Barretts esofagus). Är sådana krav inte uppfyllda är det uppenbart att den terapeutiska utfallsvariabeln »behov av fortsatt PPI-behandling« inte kan tillskrivas någon klinisk–vetenskaplig relevans. Den andra aspekten som man måste ta hänsyn till är den betydelsefulla placeboeffekten. Hos patienter med GERD har man ibland noterat placeboeffekter i storleksordningen 40–50 procent [8, 9, 13, 14]. Ett effektivt sätt att hantera denna problematik kring utvärderingen av endoskopiska tekniker är att praktisera en studiedesign som innehåller en så kallad skenprocedur (»sham«) (det vill säga att hela ingreppet med samtliga moment förutom den specifika antirefluxproceduren genomförs i kontroll-/placebogruppen). För det tredje är det fullt genomförbart, och i högsta grad att rekommendera, att så kallad dubbelblindning används. Detta betyder att varken patienten själv eller utvärderaren känner till vilken av de terapeutiska teknikerna som använts (Fakta 1).
Utvärdering av de nya teknikerna
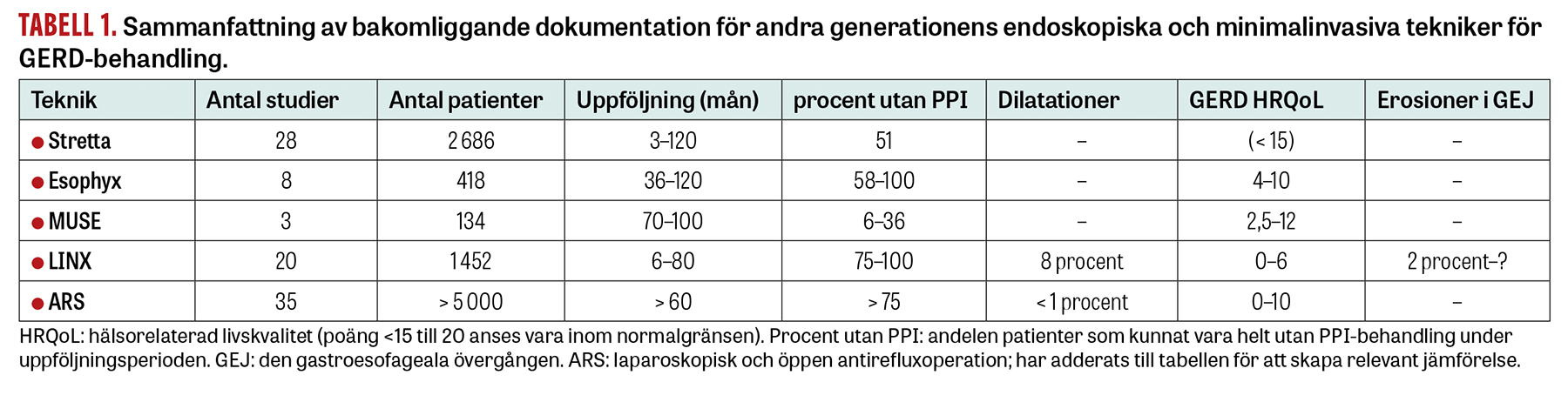
När det gäller Stretta finns fyra dubbelblindade, skenkontrollerade randomiserade studier, men med tämligen kort uppföljningstid [4]. Inga oberoende registerstudier med adekvat uppföljning är publicerade, men ett stort antal prospektiva studier med flera (>3) års uppföljningstid finns redovisade [17].
Dokumentationen bakom Esophyx innefattar bara två dubbelblindade, skenkontrollerade randomiserade studier, med som mest 12 månaders uppföljning, varav en från Sverige [13, 14]. Båda dessa studier innefattade en »wash out«-period inför inklusion. Det finns flera prospektiva studier med lång uppföljning (>5 år), men den enda registerbaserade långtidsstudien genomförs i samverkan med industrin [21-24].
MUSE-tekniken, vilken är den som introducerats senast på marknaden, har en dokumentation som baseras enbart på enskilda institutioners prospektiva erfarenheter samt data från ett industrisponsrat register [15, 25, 26].
Avslutningsvis saknas också för LINX vetenskaplig dokumentation i form av resultat från dubbelblindade, skenkontrollerade och randomiserade studier. Data från enskilda institutioner samt multicentriska prospektiva protokoll finns nu med en uppföljning på >3 år. Registerbaserade data finns endast från industrisponsrat register [3, 12].
Det finns dock inga publicerade data från kontrollerade randomiserade studier som jämför dessa olika tekniker med den etablerade minimalinvasiva kirurgiska tekniken för behandling av kronisk GERD, det vill säga laparoskopisk antirefluxkirurgi (LARS). I detta sammanhang förtjänar det att nämnas att de krav som specificeras i Fakta 1 uppfylls av antirefluxkirurgin, såväl den öppna som den laparoskopiska (se [27] för referenser).
Vilka internationella rekommendationer finns?
För att rätt tolka resultaten av de olika studierna, och därmed i förlängningen substansen bakom marknadsföringen av dessa tekniker, är det viktigt att avgränsa olika grupper av patienter med GERD från varandra. Patienter med GERD-symtom kan klassificeras baserat på flera kriterier: enbart klassisk klinisk historia/anamnes, symtomsvar på PPI (komplett, partiellt eller refraktärt, dvs inget svar alls), endoskopiska fynd (till exempel hiatusbråck [<2 eller >2 cm]), esofagit (LA grad A–D) och/eller utfall av ambulatorisk intraesofageal 24-timmars pH/impedansmätning.
Denna heterogenitet bland patienter med GERD kan leda till viss förvirring beroende på vilka patientkategorier som respektive studieresultat baseras på. Exempelvis kan förekomst av och storlek på hiatusbråck ha betydelse för generaliserbarheten av erhållna resultat, liksom förekomst och svårighetsgrad av esofagit (LA-grad A–B, C eller D) samt förekomst av Barretts esofagus (<3 eller >3 cm utbredning). Vi vet sedan tidigare att vissa av dessa grupper är svårare att behandla än andra. På samma sätt bör tills vidare de patienter med GERD som svarar på PPI skiljas från dem med partiellt eller inget PPI-svar (PPI-refraktära).
Nyligen har en internationell expertpanel tagit ställning till evidensläget för respektive grupp av patienter med GERD och föreslagit lämpliga endoskopiska/minimalinvasiva behandlingsalternativ för patienter med dokumenterad GERD (se ovan). Patienterna delades in i de som antingen uppnått symtomkontroll med PPI respektive de som har kvarvarande symtom trots behandling (PPI-refraktära) [28]. Slutsatsen för gruppen med bestående symtom blev att invasiv terapi (laparoskopisk fundoplikation [LARS] eller endoskopisk behandling) endast bör erbjudas dem med dokumenterad patologisk esofageal sur reflux (24-timmars pH-registrering) och/eller esofagit (med eller utan bråck). Samma behandlingsrekommendationer gavs avseende de patienter som uppvisade positiv symtomassociation till dokumenterade refluxepisoder och samtidigt hade ett signifikant hiatusbråck (>4 cm). Magnetisk sfinkterförstärkning (LINX) bedömdes också vara en lämplig behandlingsstrategi för dessa grupper av patienter. Det bör noteras att den vetenskapliga grunden för att rekommendera någon av dessa nya tekniker, annat än LARS (se nedan), till vissa av dessa patientgrupper (exempelvis patienter med PPI-refraktära symtom) i dag är mycket svag eller obefintlig. Trots detta är exempelvis LINX-tekniken flitigt använd och tycks i USA volymmässigt ha passerat traditionell LARS. Efter en motsvarande litteraturgenomgång kunde en liknande expertgrupp i USA inte uppnå enighet mellan kirurger och gastroenterologer kring lämpligheten av LARS respektive LINX vid hanteringen av patienter med PPI-refraktär GERD [29]. Denna oenighet är problematisk och ger utrymme för skillnader i tolkningar och handläggningsstrategier mellan olika specialister.
Det var lite enklare för expertgruppen att nå konsensus avseende behandlingen av patienter med klassiska GERD-symtom, såsom halsbränna och sura uppstötningar, som helt eller delvis svarar på PPI. Esophyx (och i förlängningen också MUSE) rekommenderas till dessa GERD-patienter, men helst ska ett hiatusbråck >2 cm inte föreligga. Alla endoskopiska metoder bedömdes vara lämpliga för patienter med GERD som svarar på PPI, och även de med partiellt svar om resultat från esofageal impedans/pH-registrering finns före och under pågående PPI-terapi.
En berättigad fråga är då om dessa behandlingsrekommendationer är grundade på vetenskap och beprövad erfarenhet eller snarare uttryck för så kallad »expert opinion«. Huvudparten av de resultat som tillåter oss att bedöma effekten av framför allt Esophyx och MUSE grundar sig på studier av patienter som behandlas med PPI och som framför allt svarar väl på denna behandling (Tabell 1). Till detta kommer att ett inklusionskriterium i de flesta studierna har varit att patienten inte ska ha ett hiatushernia som är >2 cm. Dessutom har den primära utfallsvariabeln oftast varit »fortsatt PPI-behov«. Inom gruppen som uppvisar partiellt eller sviktande PPI-svar (»refraktär GERD«) finns det i själva verket bara en studie med hög vetenskaplig kvalitet där välutredda patienter med GERD randomiserades till LINX eller till dubbel dos PPI [30]. Ett observandum är att studiedesignen var sådan att patienterna endast skulle ha regurgitationsbesvär som inklusionskriterium (det vi i dagligt tal benämner volymreflux). LINX var överlägsen PPI, vilket var förväntat, eftersom det är välkänt att volymreflux är väldigt svår att behandla med enbart PPI.
Trots dessa begränsningar i dokumentationen tycks dock såväl Esophyx som implantation av magnetring (LINX) ge bestående symtomkontroll hos patienter med kronisk GERD, förutsatt att dessa patienter tidigare svarat bra på behandling med PPI och har endast ett litet eller inget hiatusbråck. Dessutom förefaller det klart att majoriteten av patienterna kan vara utan PPI under uppföljningsperioden efter interventionen. Eftersom vi sedan tidigare vet att det är notoriskt riskfyllt att implantera främmande material runt distala esofagus har det varit speciellt viktigt att följa risken för erosion(er) orsakad av magnetringen eller penetration av densamma. Hittills har denna siffra varit låg, men ökar konstant över tid. Dessutom kan dessa rapporterade siffror misstänkas vara i underkant, då en betydande underrapportering sannolikt föreligger.
Sammanfattande synpunkter
Under de senaste decennierna har ett antal nya endoskopiska och minimalinvasiva tekniker för behandling av GERD utvecklats och tämligen snabbt lanserats på framför allt den amerikanska marknaden. Dessa tekniker sprider sig nu vidare över världen, inklusive Europa. Det är därför viktigt att granska det terapeutiska tilläggsvärdet av dessa tekniker. Betraktar man den stora gruppen av patienter med GERD som svarar bra på PPI kan man fråga sig hur många av dessa som är intresserade av en alternativ behandlingsstrategi. Mycket talar för att denna grupp är tämligen liten (<1 procent). Om vi då ska fokusera på dem utan större hiatusbråck (<2 cm) så minskar antalet ytterligare. Bland patienter med kronisk GERD som kräver långtidsbehandling med PPI har majoriteten ett hiatushernia (>2 cm). Några hälsoekonomiska argument som talar till PPI-behandlingens nackdel är sannolikt svåra att få trovärdiga [31]. I dag är alla PPI generika och därmed billiga, samtidigt som varje kirurgisk och/eller endoskopisk intervention (exempelvis utnyttjande av engångsendoskop) fortfarande belastas med betydande initiala kostnader. I tidigare studier, från tiden före generika, uppnåddes »break even« inte förrän efter ca 10 år. Andra, mer »marknadsstyrda« krafter kan således förväntas påverka den framtida beslutsprocessen och diskussionen runt optimal långtidsbehandling för patienter med GERD.
Vad kan vi redan i dag erbjuda dessa patienter för alternativ till långvarig mer eller mindre effektiv PPI-behandling [2]? Tills vidare är laparoskopisk antirefluxkirurgi, utförd på ett centrum med stor volym och erfarenhet, ett ytterligt väldokumenterat terapeutiskt långtidsalternativ för dessa patienter [27] (se Tabell 1). Operationen kan dessutom med god patientselektion utföras som dagkirurgiskt ingrepp.
Uppenbarligen har dock de nya endoskopiska teknikerna kommit för att stanna, och ytterligare tekniker fortsätter att introduceras [32-34]. För att vi ska kunna utveckla behandlingsstrategierna för patienter med GERD ytterligare måste kontrollerade randomiserade studier utföras. Frågan kring skenkontrolldesign kan möjligen uppfattas som etiskt problematisk. Mycket av denna problematik kan man dock undvika om man håller sig till den lite större gruppen av patienter med kronisk GERD som samtidigt har ett signifikant hiatusbråck. Under senare år har allt fler rapporter presenterats kring samtidig cruraplastik och transoral fundoplikation eller implantation av magnetring [35]. Därmed kan man erbjuda laparoskopisk cruraplastik till alla samt under den fortsatta proceduren randomisera patienten till antingen fundoplikation (där sannolikt den bakre partiella är standardmetoden) eller någon experimentell antirefluxintervention (dubbelblindad design).
Den endoskopiska fundoplikationstekniken ska dock även ses i perspektiv av vårt behov av att utveckla alltmer avancerade endoskopiska tekniker för behandling inom övre gastrointestinalkanalen. Det är intressant att konstatera att MUSE-instrumentariet inkluderar dels applikation av stejplar för suturering, dels möjligheten att kunna styra interventioner i realtid via högupplösande ultraljudsvisualisering. En annan utvecklingslinje är att hantera eventuell bestående reflux efter peroral endoskopisk myotomi (POEM) på grund av akalasi med ytterligare ett endoskopiskt ingrepp i form av Esophyx [36]. Ett annat kliniskt scenario, där exempelvis LINX kan fylla en terapeutisk roll, är att hantera svår reflux efter tidigare utförd sleeve-gastrektomi på grund av obesitas [37].
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.
Fakta 1. Viktiga metodologiska faktorer att beakta vid bedömning och utvärdering av behandlingstekniker vid kronisk GERD
1. Är diagnosen säkerställd?
- Symtomåterkomst efter PPI-»wash out«?
- Endoskopi efter PPI-»wash out«?
- eventuell 24 timmars pH-registrering efter PPI »wash out«?
- vid PPI-refraktär GERD: 24 timmars pH/impedansmätning, helst också under pågående PPI-behandling!
2. Finns data från randomiserade jämförelser med placebokontroller eller gentemot annan väletablerad behandlingsmetod?
3. Finns data från dubbelblindade, skenkontrollerade studier?
4. »Fortsatt PPI-konsumtion« är ofta en irrelevant utfallsvariabel.
5. Många prospektiva register/studier sponsras av industrin, och risken finns att de presenterar justerade/selekterade data.