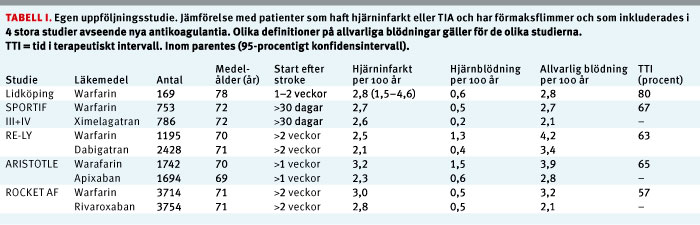
Tabell I.
De senaste åren har vi överösts av artiklar om nya spännande antikoagulantia som är tänkta att slå ut warfarin som långtidsbehandling av förmaksflimmer och tromboemboliska sjukdomar. Eftersom sjukhuset i Lidköping nästan alltid (enligt Riks-Stroke) legat högt vad gäller insättande av warfarin efter embolisk hjärninfarkt var frågan om vi varit för aktiva och gjort mer skada än nytta?
Vi har nu analyserat vad som hänt de patienter som skrevs ut med warfarin under en 6-årsperiod och jämfört med resultaten i de stora interventionsstudierna SPORTIF III+V [1], RE-LY [2], ARISTOTLE [3] och ROCKET AF [4], i vilka man tittat på patienter med förmaksflimmer som haft stroke/transitorisk ischemisk attack (TIA). Studier som vår har efterlysts i Läkartidningen [5].
Samtliga patienter som enligt Riks-Stroke skrevs ut med warfarin efter embolisk hjärninfarkt från sjukhuset i Lidköping perioden 2007–2012 följdes upp via journalanteckningar till och med 10 februari 2014. I vissa fall rekvirerades journalanteckningar från primärvården.
Med allvarlig blödning menas i vår studie blödning som lett till sjukhusinläggning eller död, vilket inte är exakt- samma definition som i de fyra andra studierna. Exponering är fram till att patienten avslutat warfarinbehandling eller att patienten avlidit. Beräkningar har gjorts enligt »intention to treat« (ITT) och »per protocol« (PP). Konfidensintervall sattes enligt Altman et al [6]. Vi har inte kunnat beräkna konfidensintervall i jämförelsestudierna eftersom information om antal exponeringsår saknas. Vi har inte heller gjort några formella statistiska jämförelser med de andra studierna.
Åren 2007–2012 skrevs 257 patienter som haft embolisk hjärninfarkt ut med warfarin från sjukhuset i Lidköping. Av dessa behandlades 88 redan med warfarin (43 för förmaksflimmer, 28 för tidigare embolisk hjärninfarkt, 10 på grund av venös tromboembolisk sjukdom medan 4 hade hjärtklaffprotes). Dessutom hade man för 3 patienter felaktigt registrerat att de fått warfarin i Riks-Stroke. Övriga 169 hade inte fått warfarin tidigare och dessa patienter inkluderades i analysen. Den totala uppföljningstiden blev då 506 patientår.
Av tabell I framgår att våra patienters medelålder var betydligt högre (78 år) än i de andra studierna (70–72 år). Vi startade med warfarin inom 1–2 veckor efter hjärninfarkten, vilket är tidigare än i de andra studierna. Under uppföljningstiden fick 14 patienter en ny hjärninfarkt. Incidensen var 2,8/100 patientår (95 procents KI, 1,5–4,6) jämfört med 2,5–3,2/100 patientår för warfarinpatienter i de fyra andra studierna.
Hjärnblödningsincidensen var 0,6/100 patientår i vår studie jämfört med 0,5–1,5/100 patientår i de andra studierna. Allvarliga blödningar var ungefär lika vanliga som i de andra studierna, men definitionen skiljer sig.
Sex av våra 14 patienter avbröt warfarinbehandlingen innan de fick sin hjärninfarkt (som hos alla sex var stor). I tre fall avbröts behandlingen på grund av fallrisk, annars i ett fall före perkutan koronarintervention (PCI), i ett annat på grund av etylproblem respektive och i det tredje fallet av okänd anledning. Sex av de resterande åtta patienterna fick små (lakunära) hjärninfarkter medan två fick stora; PP 1,6/100 patientår (95 procents KI, 0,7–3,1).
Tre av våra patienter fick en hjärnblödning. Hos en patient som nu är återställd uppstod en 7 mm stor blödning i basala ganglierna, medan en patient som är nästan återställd uppvisade en blödning i lillhjärnan. Den tredje patienten drabbades av en dödlig hjärnblödning efter att ha fallit ur en rullstol och fått ett kraftigt skalltrauma.
Bland de 14 fall som föranledde sjukhusinläggning registrerades fyra melenablödningar, tre hematemeser, tre anemier (med lokaliserad blödningskälla utan pågående blödning), en hemoptys, en hematuri, en näsblödning och ett muskelhematom.
Våra resultat skiljer sig i princip inte från resultaten i de fyra stora studierna trots att våra patienter var betydligt äldre. Risken för tidigt recidiv efter stroke är hög trots antikoagulantia [7]. Incidensen av nya hjärninfarkter under det första året var som väntat högre i vår studie än i RELY-studien där warfarin eller dabigatran sattes in betydligt senare, det vill säga efter-stroke/TIA.
Vi tänker behålla warfarin som förstahandsval efter embolisk hjärninfarkt eftersom våra resultat är i paritet med de stora studierna, speciellt jämfört med den -undergrupp av patienter i ARISTOTLE-studien [3] som fick starta antikoagulantiabehandling inom 30 dagar efter en stroke/TIA. Hos dessa patienter var incidensen av nya infarkter 2,8/100 patientår för dem som fick apixaban (exakt som i vår studie) respektive 4,6/100 patientår för dem som fick warfarin.
Jag anser att våra goda resultat beror på vår utmärkta antikoagulantiamottagning, vilket stöds av tiden i terapeutiskt intervall (80 procent); betydligt bättre än i de stora studierna. Någon liknande svensk »produktkontrollstudie« har inte återfunnits i litteraturen.
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.