Chock kan definieras som ett tillstånd av akut cirkulationspåverkan som medför att tillförseln av syre till vävnaderna understiger efterfrågan, vilket leder till vävnadshypoxi. Obehandlad chock leder till multiorgansvikt med hög dödlighet. Tidigt igenkännande av chock och riktad behandling minskar morbiditet och mortalitet [1]. Vi presenterar här ett förhållningssätt till patienten med chock på akuten.
Steg 1: Igenkännande av chock
Patienter med avancerad chock kan vara bleka och kallsvettiga, ha hög andningsfrekvens, hypotoni, takykardi, kalla extremiteter, marmorerad hudkostym, medvetandepåverkan, laktatstegring, lågt basöverskott och tecken på organdysfunktion.
Igenkännandet av tidig chock kan dock vara problematiskt. Sökorsaken kan variera beroende på chockens genes och är i en del fall väldigt ospecifik, t ex nedsatt allmäntillstånd eller fall i hemmet. Hypotoni är inte ett obligat fynd och kan saknas i tidigt stadium [2]. Takykardi kan också saknas, framför allt vid blödning [3, 4]. Det är dessutom inte ovanligt att patienter medicinerar med betablockerare, vilket hämmar pulsstegringen.
Analys av laktat och basöverskott kan vara till hjälp, eftersom patologiska värden kan föreligga redan före utveckling av hypotoni [5]. Igenkännandet baseras därmed inte på något enskilt statusfynd eller provsvar, utan på en sammanvägning av informationen som inhämtas enligt steg 2 nedan.
Steg 2: Initialt omhändertagande
Syftet med det initiala omhändertagandet är att inhämta den information som behövs för att diagnostisera chock, identifiera dess genes och initiera behandling.
Vi rekommenderar ett systematiskt initialt omhändertagande enligt ABCDE, blodprovstagning inklusive blodgas-analys, EKG och bedside ultraljudsundersökning samt riktad anamnes.
Initiering av behandling sker samtidigt som den diagnostiska genomgången och ska inte fördröjas till efteråt. Detta gäller såväl allmänna åtgärder som att ordinera syrgas och vätska som specifika åtgärder som att ordinera adrenalin till en patient som man redan tidigt noterar har urtikaria eller angioödem och därmed högst troligt har anafylaktisk chock.
Vid icke-traumatisk chock är den misstänkta initiala chockorsaken korrekt i 80 procent av fallen när ultraljudsundersökning gjorts på akuten, jämfört med 50 procent utan ultraljudsundersökning, varför detta är ett viktigt verktyg [6]. Vi rekommenderar att man i sin ultraljudsundersökning fokuserar på hjärta, vena cava inferior, buk, pleura och lungor [7]. Om genesen till patientens chock redan är fastställd, t ex klar anafylaxi, kan man på akuten avstå från ultraljudsundersökning.
Steg 3: Genes och riktad behandling
Det är viktigt att tidigt diagnostisera genesen för att fortast möjligt initiera riktad behandling. Chock klassificeras oftast enligt fyra patofysiologiska kategorier [8]:
- hypovolemisk
- obstruktiv
- kardiogen
- distributiv.
Nedan följer en beskrivning av genesen till olika typer av chock och hur de kan diagnostiseras.
Hypovolemisk chock
Blödningschock. Två av de vanligaste orsakerna till blödningschock är trauma och gastrointestinal blödning, och dessa bör således misstänkas hos patienter i chock med melena, hematochezi, hematemes och trauma. Andra orsaker är bl a rupturerad aorta och rupturerad ektopisk graviditet.
Graviditetstest ska tas hos alla fertila kvinnor, och rupturerad ektopisk graviditet bör misstänkas vid chock och positivt graviditetstest.
Ultraljudsundersökning kan användas för att dia-gnostisera vätska i buken med 79–88 procents sensitivitet och 95–100 procents specificitet [7, 9-11], men undersökningen kan däremot inte upptäcka retroperitoneal vätska [12, 13]. Med ultraljud kan man med god säkerhet även identifiera pleuravätska [7], och vid chock efter trauma ska vätska i buk eller pleura primärt tolkas som blod. Ultraljudsundersökning kan också med 99 procents sensitivitet och 98 procents specificitet påvisa ett abdominellt aortaaneurysm [14], och vid samtidig chock bör ruptur misstänkas.
Dehydrering. Chock i samband med diarré, kräkningar eller hyperglykemi talar för dehydrering, men symtom som kräkningar och diarré kan även förekomma vid sepsis [15] och binjurebarkssvikt [16]. Status har ett begränsat värde för att diagnostisera dehydrering [17].
Obstruktiv chock
Massiv lungemboli. Massiv lungembolisering kan leda till akut andnöd, bröstsmärta, synkope, hypoxi, hypotoni och hjärtstopp. EKG kan vara normalt men kan också uppvisa fynd såsom sinustakykardi, arytmi och/eller tecken på högerkammarpåverkan. Negativa T-vågor både anteroseptalt och inferiort talar för lungemboli [18]. Ultraljud kan visa tecken på högerkammarpåverkan såsom att höger kammare är lika stor som eller större än vänster kammare [6]. Avsaknad av fynd av högerkammarpåverkan vid ultraljudsundersökning hos en patient i chock utesluter lungemboli som orsak [19, 20].
Datortomografi av torax är förstahandsundersökning för diagnostik, men vid hjärtstopp är tecken på högerkammarpåverkan vid ultraljudsundersökning tillräckligt för att initiera reperfusionsbehandling [20, 21].
Övertryckspneumotorax. Genesen vid övertryckspneumotorax kan vara bl a penetrerande eller trubbigt våld eller ingrepp såsom inläggning av central venkateter [22]. Kliniskt förekommer ensidiga symtom såsom nedsatta andningsljud, nedsatta bröstkorgsrörelser och hypersonor perkussionston. Trakeadeviation är ett sent kliniskt tecken. Halsvenstas kan förekomma men kan också saknas om patienten samtidigt är hypovolemisk.
Vid chock talar avsaknad av glidningstecken (sliding sign) och kometsvans (comet tails) på ultraljudsundersökning för ventilpneumotorax [7].
Tamponad. Orsaken till tamponad kan vara bl a perikardit, malignitet eller blödning, som i sin tur kan bero på trauma, kirurgiska ingrepp, komplikation till hjärtinfarkt eller aortadissektion [23]. Dyspné är det vanligaste symtomet vid tamponad [24]. Kliniska fynd som takypné, takykardi, feber, halsvenstas, nedsatta hjärtljud, gnidningsljud och pulsus paradoxus kan föreligga [24]. EKG kan påvisa förändringar som elektrisk alternans, låg spänning eller perikarditförändringar.
Vid ultraljudsundersökning kan man förutom perikardvätska se fynd som talar för tamponad, såsom kollaps av höger förmak/kammare och dilaterad vena cava inferior som inte kollaberar vid inandning [7, 25].
Kardiogen chock
Utlöst av rytmrubbningar. Både taky- och bradyarytmier kan orsaka chock. Arytmier kan i sin tur vara sekundära till bl a ischemisk hjärtsjukdom, elektrolytrubbning, läkemedel, lungemboli och tamponad [26]. Sinustakykardi är däremot en fysiologisk reaktion vid chock, och den bakomliggande orsaken bör behandlas snarare än takykardin i sig. Vid regelbunden takyarytmi med breda QRS-komplex (≥120 ms) är differentialdiagnoserna framför allt ventrikulär takykardi, supraventrikulär takykardi med grenblockering eller preexcitation [27]. Anamnes på ischemisk hjärtsjukdom eller hjärtsvikt och/eller EKG-fynd såsom AV-dissociation, erövringsslag, fusionsslag eller positiv/negativ konkordans i prekordialavledningar talar starkt för ventrikeltakykardi [28-30].
Utgångspunkten bör vara att regelbunden bred QRS-takykardi är ventrikeltakykardi till dess motsatsen bevisas [29], men hyperkalemi och intoxikationer bör övervägas när hjärtfrekvensen är <130 slag/min [31].
Vid oregelbunden takyarytmi med breda QRS-komplex och hjärtfrekvens >220 bör preexciterat förmaksflimmer misstänkas [29].
Utlöst av nedsatt myokardkontraktilitet. Nedsatt myokardkontraktilitet kan förekomma vid bl a myokardischemi, takotsubo-kardiomyopati, myokardit och vissa intoxikationer. Den vanligaste orsaken är hjärtinfarkt, oftast med extensiv vänsterkammarinfarcering, men även högerkammarinfarkt kan ge upphov till kardiogen chock [32]. Klinisk undersökning med lungauskultation kan avslöja rassel vid vänsterkammarsvikt, men vid isolerad högerkammarsvikt kan andningsljuden vara normala [33]. Halsvenstas kan tala för högerkammarsvikt [34].
EKG kan visa ST-lyft, ST-sänkningar och/eller T-vågsinverteringar vid myokardischemi, myokardit eller takotsubo-kardiomyopati och breda QRS-komplex vid intoxikationsutlöst membranstabilisering [35] samt arytmier. Vid inferior ST-höjningsinfarkt rekommenderas V4R-elektrodplacering för att avslöja eventuell högerkam-marinfarkt [36].
Blodprov visar förhöjt troponinvärde. Ultraljudsundersökning kan påvisa nedsatt kontraktilitet, men i det akuta skedet är ultraljudsundersökning viktig framför allt för att utesluta strukturella problem.
Utlöst av strukturella problem. Strukturella problem som kan leda till kardiogen chock är bl a akut klaffinsufficiens på grund av t ex endokardit och hjärtinfarktsrelaterade komplikationer såsom papillarmuskelruptur med mitralisinsufficiens alternativt ruptur av kammarseptum eller fri kammarvägg [37, 38]. De sistnämnda bör misstänkas hos patienter som i nära anslutning till en hjärtinfarkt utvecklar hemodynamisk påverkan. Mekaniska komplikationer står för ca 12 procent av fallen av kardiogen chock vid hjärtinfarkt [39].
Nytillkommet systoliskt blåsljud kan tala för mitralisinsufficiens utlöst av papillarmuskelruptur eller kammarseptumruptur, men blåsljud kan också saknas [34]. Tamponad som uppkommer dagar efter en hjärtinfarkt talar för ruptur av fri kammarvägg [34].
Ekokardiografi görs för diagnostik [40].
Distributiv chock
Svår sepsis. Sepsis är en infektionsutlöst systemisk inflammatorisk reaktion [41]. Svår sepsis föreligger vid samtidig hypotoni (systoliskt blodtryck <90 mm Hg), hypoperfusion (laktat >1 mmol/l över övre normalgränsen eller basöverskott ≤–5 mmol/l) eller organdysfunktion [42].
Septisk chock föreligger då patienten är fortsatt hypotensiv och har tecken på hypoperfusion och/eller organdysfunktion trots behandling med adekvat vätskemängd [43]. Sepsis är den vanligaste orsaken till chock på en akutmottagning [6]. Insjuknandet kan vara plötsligt med frossa, feber och allmänsymtom, men feber behöver inte föreligga.
Förhöjt CRP-värde kan stärka misstanken men utesluter inte icke-infektiösa tillstånd [44-46] samtidigt som lågt CRP-värde i tidigt skede inte utesluter infektion. Graden av laktatstegring är korrelerad till mortalitet [47].
Status kan ibland avslöja infektionskällan, t ex kan rassel tala för pneumoni, peritonit för bukfokus etc.
Anafylaktisk chock. En förenklad definition av anafylaxi är att det är en akut insättande svår systemisk överkänslighetsreaktion med respiratorisk och/eller cirkulationspåverkan [48]. Om patienten samtidigt är i chock kallas detta för anafylaktisk chock.
Hudsymtom som urtikaria, klåda och/eller angioödem ses hos 80–90 procent av patienterna, och uppemot 45 procent har gastrointestinala symtom [49, 50]. Anafylaktisk chock bör misstänkas när chock förekommer efter exponering för vissa födoämnen, t ex nötter, vissa läkemedel eller bi- eller getingstick, och när man finner urtikaria eller angioödem i status.
Neurogen chock. Neurogen chock beror på upphävd sympatikusaktivitet orsakad av en ryggmärgsskada ovanför Th4-nivå [51]. Neurogen chock bör misstänkas vid chock efter trauma mot halsryggen där övriga orsaker till chock har uteslutits. Vid undersökning kan man finna bl a bradykardi, para- eller tetrapares, sensorisk nivå, varm torr hud och priapism [52].
Akut binjurebarkssvikt. Genesen kan vara t ex autoimmun sjukdom eller blödning i binjurarna. Manifestationerna orsakas av brist på glukokortikoider och vid primär binjurebarkssvikt även av brist på aldosteron [53]. Vid akut binjurebarkssvikt kan symtom såsom buksmärta, kräkningar, feber och svår hypotoni föreligga [53]. Övriga fynd kan vara hyperpigmentering, hyponatremi, hyperkalemi och hypoglykemi [54-56]. Hypotonin kan vara refraktär till vätske- och vasopressorbehandling.
Steg 4: Fortsatt vård
Efter stabiliserande åtgärder enligt ABCDE bör andra åtgärder, t ex att sätta urinblåsekateter för att följa timdiures, genomföras. Artärnål är användbar för fortsatt övervakning och provtagning, men får inte fördröja övrig handläggning på akuten. Upprepade täta kontroller och provtagning ska ordineras och förslag ges på åtgärd om något avviker från förväntat målvärde.
Vidare handläggning beror på chockorsaken. Datortomografi kan ge vägledning om genes men kräver att patienten är tillräckligt stabil för transport till röntgen. När orsaken till chock inte kan säkerställas på akuten, kan risk–nyttavärderingar motivera utredningar och behandlingar riktade mot flertalet potentiella chocktillstånd samtidigt [57].
Handläggning av och beslut om lämplig vårdnivå görs bäst i samråd med kollegor från berörda specialiteter.
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.






![Cirkulationsfysiologi (gröna rutor) och behandlingsalternativ (röd text). Syrgasleveransen till vävnaderna är beroende av hemoglobin (Hb), hemoglobinets syremättnad arteriellt (SaO2) och hjärtminutvolym. Hjärtminutvolymen är i sin tur en produkt av slagvolym och hjärtfrekvens, där slagvolymen påverkas av preload, kontraktilitet och afterload. Vid chock understiger syrgasleveransen vävnadernas efterfrågan, vilket leder till vävnadshypoxi och organdysfunktion. Efter Smith B, 2010 [58]; återges med tillstånd.](https://lakartidningen.se/wp-content/uploads/EditorialFiles/Y9/%5bDMY9%5d/2015-067_fig_01_webb.jpg)
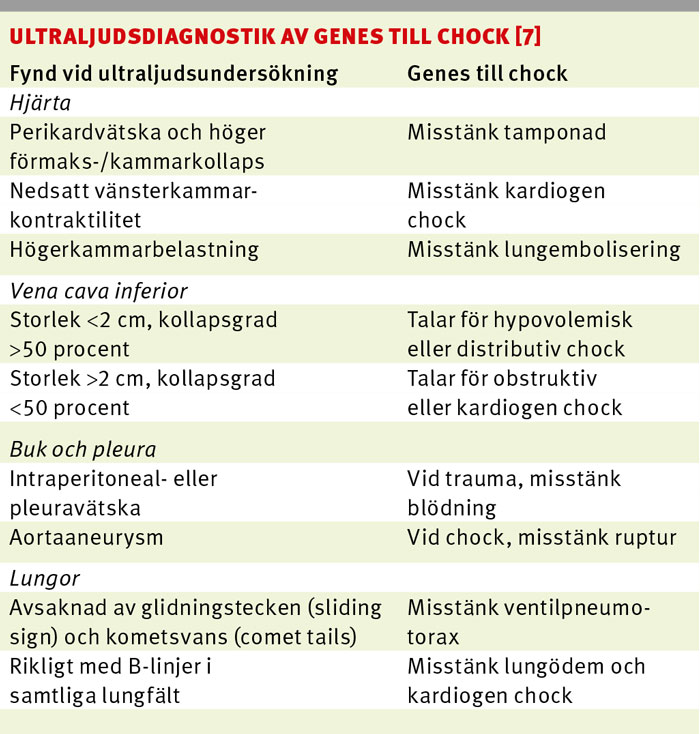






![En 54-årig man kom till akuten medvetandesänkt med systoliskt blodtryck 90 mm Hg. EKG visade breda QRS-komplex och regelbunden takykardi. Hjärtfrekvensen på <130/min talade emot ventrikulär takykardi [31], och kaliumvärdet var normalt. Intoxikation med membranstabiliserande ämne (i detta fall amitriptylin) misstänktes, och patienten behandlades med natriumbikarbonat.](https://lakartidningen.se/wp-content/uploads/EditorialFiles/Y9/%5bDMY9%5d/2015-067_fig_2_webb.jpg)