Hur tidigt kan man starta behandling med orala antikoagulantia hos patienter med akut ischemisk stroke och förmaksflimmer? I dag saknas rekommendationer grundade på evidens.
Tidpunkten för behandlingsstart har studerats bland 294 patienter vid Akademiska sjukhuset i Uppsala och Skånes universitetssjukhus i Lund.
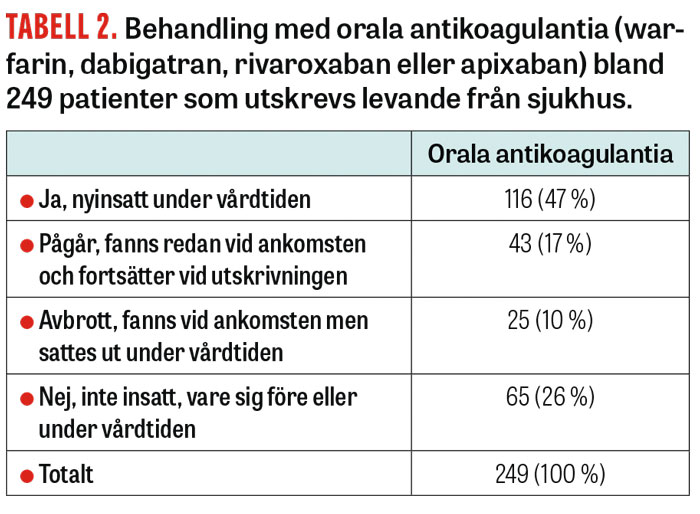
Antikoagulantia nyinsattes hos hälften (47 procent) av 249 patienter som skrevs ut levande. Insättning skedde efter i genomsnittet 5 dagar. Mönstret var likartat för warfarin och NOAK. En sjättedel (17 procent) fortsatte med orala antikoagulantia som var insatt före strokeinsjuknandet.
Patienter som fick orala antikoagulantia insatt tidigast av alla hade god förmåga att svälja och saknade blödningsinslag på initial DT-hjärna.
En randomiserad klinisk prövning behövs för att avgöra frågan »tidig eller fördröjd insättning av orala antikoagulantia« vid akut ischemisk stroke med förmaksflimmer.
Akut ischemisk stroke med förmaksflimmer erbjuder flera utmaningar när nytta ska vägas mot risk vid behandling med orala antikoagulantia, det vill säga warfarin, och de nyare direktverkande orala antikoagulantia (NOAK) [1]. Kan man påbörja behandling med orala antikoagulantia direkt eller ska man vänta? Det är en obesvarad fråga [2].
Evidens saknas för huruvida tidig start är bättre, sämre eller lika säker och effektiv som fördröjd start. I studier där behandling med NOAK jämförts med warfarin eller trombocythämmare har man exkluderat patienter med stroke inom 7–14 dagar [3-7]. Rekommendationer om tidpunkt för insättning finns därför inte i Socialstyrelsens riktlinjer.
Hur vi i dag behandlar svenska patienter med akut ischemisk stroke framgår av Riksstroke, men Riksstroke innehåller inga uppgifter om tidpunkten för insättande av sekundärpreventiv medicinering. Inte heller finns det i Riksstroke data om försämring i patientens allmäntillstånd, förmåga att svälja eller förekomst av blödningsinslag på bilderna av hjärnan vid DT- eller MR-undersökning – faktorer som kan ha en avgörande roll vid val av tidpunkt för insättning av orala antikoagulantia. För att nå en ökad förståelse av hur insättningen hanteras i dagens kliniska vardag, och för att få ett bättre underlag till en framtida randomiserad prövning av tidig respektive fördröjd insättning av orala antikoagulantia hos patienter med akut ischemisk stroke och förmaksflimmer, har vi genomfört en journalgranskningsstudie (Pre-Timing).
Metod
Vi gjorde en journalgenomgång av patienter med stroke och förmaksflimmer registrerade i Riksstroke under 2014 från sjukhusen i Lund och Uppsala. Journalgenomgången för lokala data gjordes av två personer (BN och AT) var för sig. Granskningen skedde enligt ett särskilt protokoll, som inkluderade uppgifter om sväljningsförmåga, poäng på CHA2DS2-VASc- och HAS-BLED-skalan, DT/MR-fynd, klinisk försämring samt in- och utsättning av orala antikoagulantia. Särskild vikt lades vid tidpunkten för insättande av orala antikoagulantia under de två första veckorna efter ankomsten till sjukhus. 11 patienter som fick warfarin och 8 patienter som fick NOAK inom intervallet 15–150 dagar finns inte med i redovisningen. Ingen dubbelgranskning utfördes. Den statistiska bearbetningen gjordes i SPSS. Etiskt tillstånd för studien hade erhållits av lokala etikprövningsnämnden i Uppsala (3 dec 2014; dnr: 201/466).
Resultat
Sammanlagt 336 journaler granskades. Av dessa hade 294 patienter (87,5 procent) hjärninfarkt. De övriga, som hade hjärnblödning, redovisas inte vidare.
I studiematerialet ingick 159 män och 135 kvinnor med en medelålder på 80 år. CHA2DS2-VASc-poäng var i medeltal 4,4 och HAS-BLED-poäng 2,3. En relativt stor andel av patienterna, 28 procent, hade haft stroke tidigare. Andelen som genomgått trombektomi var 7 procent och trombolys 12 procent. Palliativ vård gavs till 12 procent av patienterna. Vårdtiden var i medeltal 16 dagar.
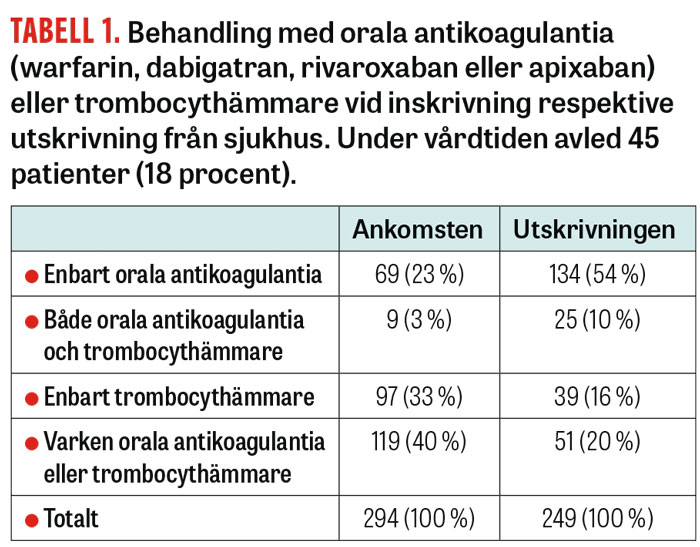
Vid ankomsten till sjukhus hade 23 procent enbart orala antikoagulantia, 33 procent enbart trombocythämmare och 3 procent en kombination av dessa. Ingen behandling, det vill säga vare sig orala antikoagulantia eller trombocythämmare, förekom hos 40 procent av patienterna (Tabell 1).
Under vårdtiden avled 45 patienter (18 procent). Av resterande 249 patienter behandlades 64 procent med orala antikoagulantia och 16 procent med trombocythämmare medan 10 procent erhöll både orala antikoagulantia och trombocythämmare. Ingen blodproppsförebyggande behandling, det vill säga vare sig orala antikoagulantia eller trombocythämmare, gavs till 20 procent (Tabell 1).
Orala antikoagulantia under vårdtiden
Vid utskrivningen hade 116 patienter (47 procent) fått orala antikoagulantia nyinsatt under de första två veckorna (Tabell 2). Medianvärdet för insättning av warfarin var 5 dagar och för NOAK 4 dagar, men några större skillnader förelåg inte mellan typer av orala antikoagulantia (Figur 1). Inte heller förelåg det någon skillnad mellan dem som genomgick trombolys och övriga; mediantiden för insättning av orala antikoagulantia var 5 dagar i båda fallen.
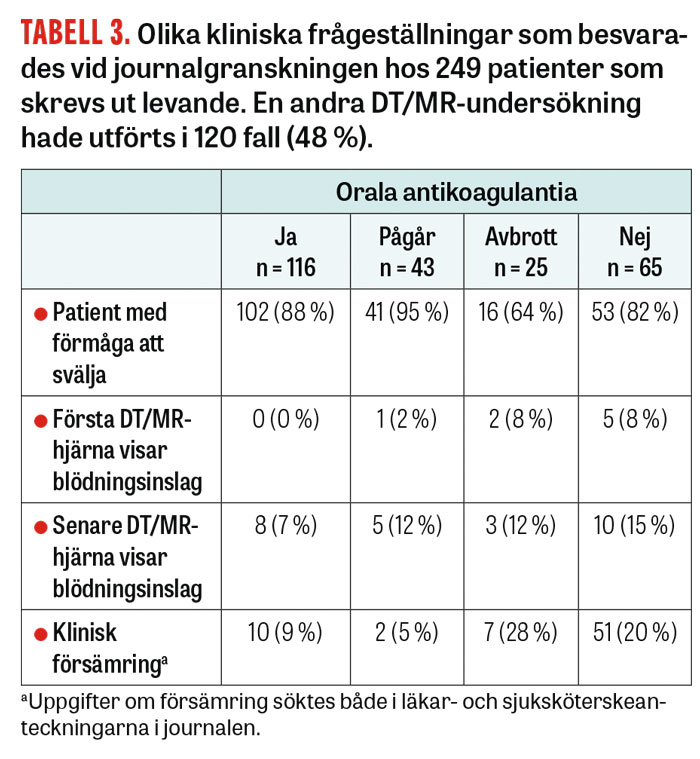
Det som kännetecknade patienter som fick orala antikoagulantia var bättre sväljningsförmåga vid ankomsten till sjukhus, färre blödningsinslag vid DT/MR av hjärnan samt lägre frekvens av försämrat allmäntillstånd under vårdtiden (Tabell 3). Däremot förelåg inga skillnader i blödningar under hjärnhinnorna eller i inre organ (1–2 procent i båda grupperna).
Medelåldern var 77 år bland dem som fick orala antikoagulantia nyinsatt och 79 år bland dem som fick fortsätta. Detta ska jämföras med 81 år hos dem med avbrott i behandling med orala antikoagulantia och 83 år hos dem som inte alls behandlades med orala antikoagulantia.
Orala antikoagulantia insatta tidigt
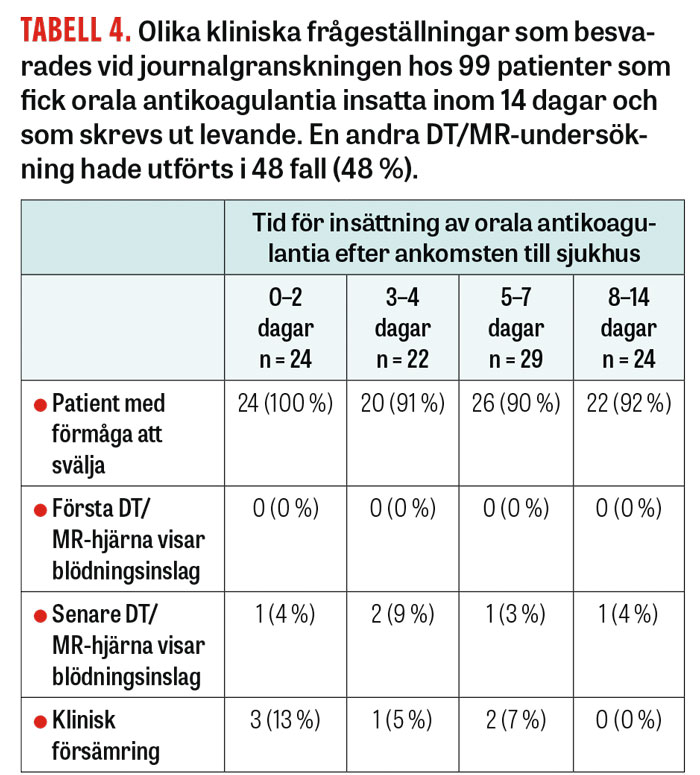
Den grupp som fick orala antikoagulantia inom ett par dagar hade hög förmåga att svälja (>90 procent) och inget blödningsinslag (0 procent) på akut DT/MRT (Tabell 4). Klinisk försämring sågs i låg omfattning. Den högsta frekvensen, 13 procent, återfanns bland dem som behandlades tidigt ≤2 dagar, vilket kan jämföras med 0 procent bland dem som behandlades sent, men det rör sig om mycket små tal varför skillnaden är osäker.
Diskussion
Insättning av orala antikoagulantia sker ofta inom ett par dagar hos patienter som kan svälja och som inte har blödningsinslag på DT/MR. Inom 5 dygn hade hälften av dem som skulle komma att få orala antikoagulantia redan påbörjat denna behandling. Patienter som får tidig behandling har alltså en lägre riskprofil än dem som inte behandlas med orala antikoagulantia. Inga skillnader i insättningstid föreligger mellan warfarin och NOAK i vår studie, vilket innebär att de som får den senare behandlingen erhåller terapeutisk effekt tidigare.
Pre-Timing visar att beslut om in- eller utsättning av orala antikoagulantia vid akut ischemisk stroke med förmaksflimmer påverkas av såväl »hårda« faktorer, såsom blödningsinslag på DT/MR-bilden, som »mjuka« såsom sväljningsförmåga och försämring. I en större observationsstudie som publicerats i år fann man att val av antikoagulantia och tidpunkt för insättande var relaterade till patientens ålder och slaganfallets svårighetsgrad bland många andra faktorer [8].
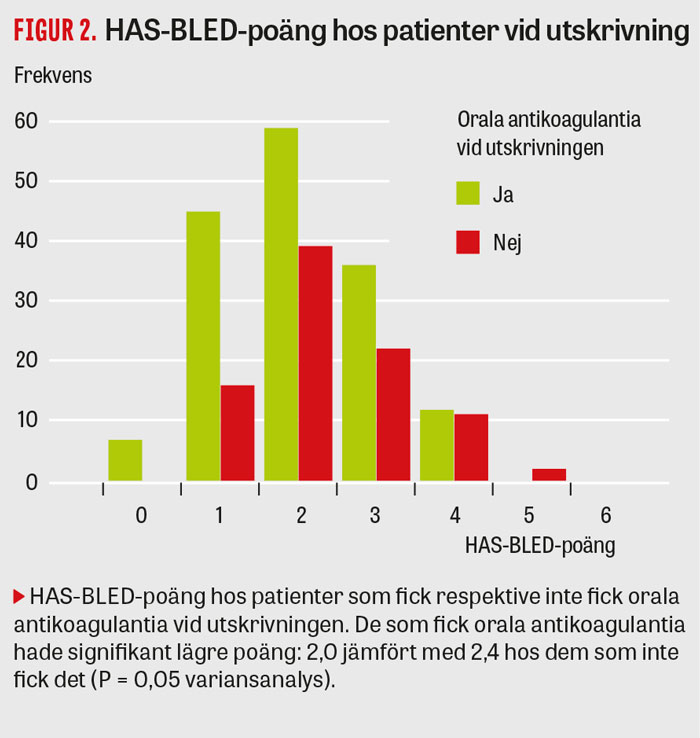
Det finns flera svagheter med Pre-Timing. Studien var retrospektiv och antalet patienter litet. Studien var begränsad till två universitetssjukhus, där användningen av orala antikoagulantia efter akut ischemisk stroke skilde sig åt. Vid det ena sjukhuset var användningen 9 procent lägre och vid det andra 9 procent högre än riksgenomsnittet, som var 65 procent för alla åldrar (Riksstrokes databas). Vidare fanns poäng på NIHSS-skalan (National Institutes of Health stroke scale) endast hos 60 procent av patienterna. Vi har avstått från att i efterhand försöka beräkna poäng på NIHSS-skalan baserat på journalanteckningarna och inkludera poängen i våra analyser. Någon fullständig bild av samsjuklighet ger inte heller Pre-Timing, även om lägre HAS-BLED-poäng hos dem som fick behandling med orala antikoagulantia antyder att denna grupp var friskare (Figur 2).
Fortfarande skrivs en dryg tredjedel av patienterna ut levande från sjukhus utan rekommenderad terapi med orala antikoagulantia; 16 procent får enbart trombocythämmare, medan 20 procent varken får orala antikoagulantia eller trombocythämmare (Tabell 1). Bland dem som inte får orala antikoagulantia är det en relativt stor andel patienter (cirka 25 procent) som genomgår klinisk försämring men som inte avlider i det akuta skedet (Tabell 3). Huruvida vissa av dessa patienter skulle ha sluppit försämring vid tidig insättning av antikoagulantia är en öppen fråga. Den enda större randomiserade studien som gjorts bland patienter med akut ischemisk stroke och förmaksflimmer är en norsk studie kallad HAEST i vilken lågmolekylärt heparin (dalteparin) jämfördes med ASA [9]. Behandlingen startades inom 30 timmar. Studien visade varken för- eller nackdelar med tidig antikoagulation vad gäller risken för ny stroke. Däremot förelåg det en signifikant högre frekvens blödningar i andra organ än hjärnan bland patienter som randomiserats till dalteparin. Huruvida orala antikoagulantia i allmänhet och NOAK i synnerhet skulle vara ett bättre alternativ än lågmolekylärt heparin vid akut ischemisk stroke med förmaksflimmer är en fortfarande en öppen fråga [2].
Mot bakgrund av ovanstående anser vi, liksom andra, att frågan om rätt tidpunkt för insättande av orala antikoagulantia endast kan adresseras i randomiserade kontrollerade interventionsstudier [2]. I observationsstudier, hur välgjorda de än må vara, är det snart nog omöjligt att justera för alla hårda och mjuka faktorer, som styr valet av behandling och tiden för insättning. Dessa faktorer kan självfallet också påverka det utfall man vill studera [8].
Timing-studien
Vi har därför en tid planerat att genomföra en randomiserad klinisk prövning kallad »Timing«. Studien är ett samarbetsprojekt mellan Uppsala Clinical Research Center (UCR) och Riksstroke och har nyligen beviljats ett treårsanslag på knappt 18 miljoner kronor från Behandlingsforskningsfonden. Hypotesen är att tidig insättning av behandling (inom 4 dygn) är minst lika bra som fördröjd (fem till tio dygn) vad gäller risken för ny stroke eller död inom 3 månader.
Såväl inklusion som uppföljning planeras ske inom Riksstroke, vilket ska effektivisera rekrytering och uppföljning. Ett sådant upplägg ger också möjligheter att jämföra randomiserade patienter med sådana i Riksstroke, som av olika skäl inte randomiserats.
Vi hoppas att frågeställningen känns angelägen bland kliniker på svenska sjukhus så att målet, 1 500 patienter i vardera behandlingsarmen – totalt 3 000 – kan uppnås inom några år.
Potentiella bindningar eller jävsförhållanden: Potentiella bindningar eller jävsförhållanden: Andreas Terént har erhållit institutionellt forskningsbidrag för registerstudier från AstraZeneca R&D. Signild Åsberg har erhållit institutionellt forskningsbidrag för registerstudier från AstraZeneca Nordic-Baltic. Jonas Oldgren har erhållit konsult- och föreläsararvode från Bayer, Boehringer Ingelheim, Bristol-Myers Squibb och Pfizer. Ziad Hijazi har erhållit föreläsararvode från Boehringer Ingelheim samt institutionellt forskningsbidrag från Boehringer Ingelheim och Bristol-Myers Squibb/Pfizer. Bo Norrving har erhållit föreläsararvode från Bayer och Daiichi Sankyo.
Läs mer: