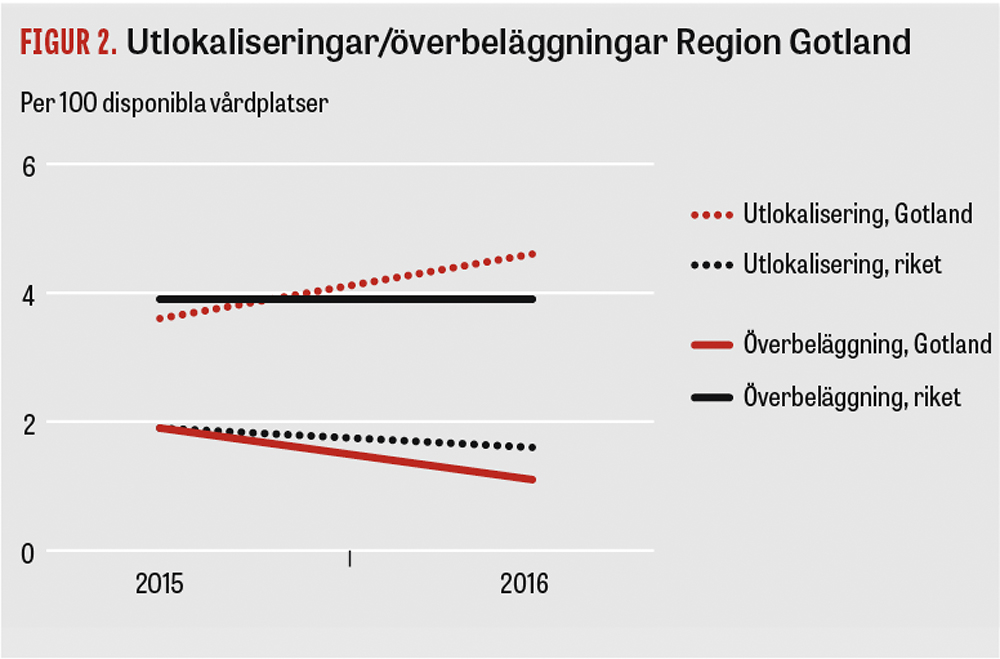
Region Gotland har störst andel utlokaliserade patienter av alla svenska landsting. Förra året hade regionen 5,1 utlokaliseringar per hundra disponibla vårdplatser inom somatisk slutenvård. Genomsnittet för riket var 1,5. Samtidigt har regionen relativt få överbeläggningar. Inom flera andra landsting/regioner är bilden den motsatta: få utlokaliserade patienter men många överbeläggningar.
På Visby lasarett är det oftast infektions- och lungmedicinska enheten som måste skicka sina patienter till andra avdelningar.
– Det händer nästan aldrig att det finns en ledig plats hos oss. Det är någonting man nästan skojar om när det väl händer, säger överläkaren Jens Eriksson.
Första kvartalet i år hade den infektions- och lungmedicinska enheten 99,89 procents beläggningsgrad. Räknar man in de utlokaliserade patienterna var siffran 152,1 procent.
– Det borde egentligen inte vara möjligt. Men så här ser det ut, säger överläkaren och specialitetsföreträdaren Sture Persson, som tidigare varit chef för enheten.
I dag är han dagbakjour och rör sig snabbt genom korridorerna i sina röda löparskor. Ett högtryck vilar över ön och solen lyser skarpt. Utanför sjukhusfönstren har Östersjön lagt sig till ro.
Infektions- och lungmedicin har 14 vårdplatser. Förra året hade man i genomsnitt 3,7 utlokaliserade patienter, men variationerna är ganska stora med toppar under exempelvis influensasäsongen.
Patienterna hamnar vanligtvis på en allmän internmedicinavdelning eller kirurg- och urologiavdelning. För att ta hand om dem har enheten skapat en extra position som bemannas av läkarna på ett rullande schema.
– Vi gör mer och mer för varje år. För fem år sedan var vi fem läkare i tjänst, nu måste vi vara sju. Allt ökar – utom vårdplatserna. Det är en sorts omvänd matematik, konstaterar Jens Eriksson.
Arbetet blir mindre effektivt med utlokaliserade patienter. Rondtiden blir förlängd och ronderna mindre strukturerade. Nationell statistik från markörbaserad journalgranskning har dessutom visat att utlokaliserade patienter har dubbelt så hög andel vårdtillfällen med vårdskador jämfört med patienter som vårdas på disponibel vårdplats.
– Att sköta fyra utlokaliserade patienter är ungefär som att sköta sju inneliggande. För du har kanske tre olika sjuksköterskor som du ska ronda med på två eller tre ställen, säger Sture Persson och tillägger:
– Dessutom har de inte samma vana, så du måste ha mer koll. Det är inte patientsäkert.
Läkarna på infektions- och lungmedicinska enheten har även noterat en ökning av kontaminerade blododlingar på grund av felaktig provtagningsteknik.
Gunnar Ramstedt, chefläkare i Region Gotland, tycker att ett bra sätt att hantera problemet är när en läkare tilldelas uppgiften att ronda specialitetens samtliga utlokaliserade patienter. Enligt Ann-Charlotte Loréhn, som är resursområdeschef för slutenvården, har det däremot aldrig varit aktuellt att läkare på den mottagande avdelningen tar över ansvaret.
– Att den utlokaliserade patienten skulle rondas av läkaren som finns på den avdelningen tycker jag är förödande. Om jag skulle vara inlagd som en kirurgisk patient men låg utlokaliserad på en medicinavdelning skulle jag hellre bli rondad av en kirurg.
Enligt Sture Persson är vårdplatserna skevt fördelade på lasarettet. Hans bedömning är att infektions- och lungmedicinska enheten behöver 18–20 platser. Han klickar fram statistik som visar att antalet patienter har blivit högre de senaste fem åren, trots att enheten fått ett minskat uppdrag då de inte längre har hand om palliativa lungcancerpatienter. Patientgruppen har också blivit äldre och mer vårdkrävande.
Sture Perssons förklaring till utlokaliseringarna är att infektions- och lungmedicinska enheten i Visby har slutenvårdsuppdrag för alla patienter med infektions- eller lungsjukdomar. De tar exempelvis hand om alla patienter med en lunginflammation eller en KOL-exacerbation.
– Vi är de enda i Sverige som säger att en patient med lunginflammation är utlokaliserad på en invärtesmedicinsk vårdavdelning, säger han och fortsätter:
– Därför går det inte att jämföra oss med någon annan. Vi är ett äpple och resten av Sverige ett päron. Vi sköter allt från lungcancer till sepsis och hiv, allergier och sömnrelaterade andningsstörningar.
Förklaringen är, enligt honom, att Gotland är en ö med 58 000 invånare och ett sjukhus. Det räcker inte för en självständig enhet med egen jourlinje. Under 1990-talet var det därför nära att infektion blev en sektion under invärtesmedicin. Men lösningen blev i stället att bredda uppdraget.
– Det gjordes för att behålla kompetensen. Annars hade det inte funnits någon infektionsläkare här i dag, säger Sture Persson.
Resursområdeschefen Ann-Charlotte Loréhn håller med om att fördelningen av vårdplatser inte är optimal. Men hon säger att det inte går att bygga om varje gång det medicinska behovet förändras. Dessutom anser hon att en del av utlokaliseringarna inte är sämre för patienten.
– Vissa av patienterna som tillhör infektion- och lungmedicin får inte sämre vård på en medicinavdelning. Men även om det är helt okej räknas de som utlokaliseringar. Det är hårfint.
I andra fall kan det till och med vara bättre att patienten utlokaliseras, enligt Ann-Charlotte Loréhn.
– Det kan vara en kirurgpatient som är på hjärta eftersom han har telemetri. Då räknas patienten som utlokaliserad fast vi gjort bedömningen att han mår bäst av att ligga på hjärta.
Antal utlokaliserade och utskrivningsklara patienter gås igenom varje morgon. Målet är att patienter ska skrivas ut före klockan 11. Vid varje rond ska ansvarig läkare rapportera vilka två patienter på avdelningen som kan flyttas om det blir för trångt.
Eftersom Region Gotland är liten och bara har ett sjukhus ska statistiken även betraktas med försiktighet, betonar Ann-Charlotte Loréhn. Få patienter kan ge stora svängningar.
Samtidigt anser hon att utlokaliseringar generellt bör undvikas och att varje utlokaliserad eller överbelagd patient ska betraktas som en riskpatient. Därför är det, enligt henne, viktigt att vara vaksam.
– Varje ny sköterska eller läkare som tar sig an en patient är en barriär och måste säga ifrån om en patient inte bör ligga på en annan avdelning. Och då menar jag inte bara att skriva en vårdavvikelse, utan mer här och nu: »Är detta verkligen smart, borde vi möblera om, jag tyckte att hon såg ganska dålig ut?«
Läkarna som Läkartidningen talat med är dock tveksamma till om det fungerar i praktiken.
– Hur ska du veta vad du ska vara vaksam på om du inte kan sjukdomstillståndet? Det är just det som är problemet med det här systemet, säger Olof Öhrström, överläkare på kirurgenheten.
Den vanligaste vårdskadan är vårdrelaterade infektioner. Men ur vårdhygiensynpunkt är specialitetsföreträdaren Sture Persson inte särskilt bekymrad över utlokaliseringarna. Anledningen är att lasarettet nästan enbart har dubbelrum med egen toalett och dusch. Det nämns som ytterligare en förklaring till att Region Gotland har få överbeläggningar, men många utlokaliseringar.
Men det handlar också om en medveten strategi, enligt chefläkaren Gunnar Ramstedt.
– Huvudstrategin är att utlokalisera framför att överbelägga. Men ibland görs individuella undantag när det är mer adekvat att ta en överbeläggning än en utlokalisering.
På lasarettet börjar strategin dock ifrågasättas. Tönu Saartok, som är tillförordnad verksamhetschef på ortopediavdelningen och sitter i sjukhusets ledningsgrupp, har sedan årsskiftet ändrat sin uppfattning.
– Jag börjar tycka att det är bättre att vi har kvar patienten hos oss om det är en typisk ortopedpatient, säger han.
Han har märkt att vårdtiden blir längre för de utlokaliserade patienterna, bland annat eftersom mobiliseringen och medicineringen blir mer osäker.
– Det är bättre om patienten får vara på en avdelning där man är van. Man blir duktig på det man gör ofta. Det är samma sak för oss. Vi känner en osäkerhet när vi får en hjärtinfarktpatient.
Avdelningen har 15 platser och en överbeläggningsplats. Förut har den
16:e patienten – eller en annan patient som bedöms klara det bättre – lagts i en ledig säng på en annan avdelning.
– Nu låter vi hellre patienten ligga på överbeläggningsplatsen. Det klarar vi med befintlig personal, säger Tönu Saartok.
För ett år sedan bestämde sig Olof Öhrström för att göra en vårdavvikelserapport varje gång någon av hans patienter vårdades på fel avdelning.
Det blev nio avvikelser på en dryg vecka som beskriver riskförlopp som detta:
»Pat inlägges pga postoperativ blödningskomplikation och kan ej beredas plats på kirurgisk avdelning utan får vårdas på onkologisk avdelning där kompetens att hantera hennes tillstånd saknas vilket utgör ett direkt hot mot patientsäkerheten«.
– I dag är utlokaliseringar en alldaglig händelse som man rycker på axlarna åt. Men det är helt uppenbart att patienterna utsätts för risker när personalen inte är vardagligt van att hantera de sjukdomar som de ställs inför, säger Olof Öhström.
Även kirurgavdelningen har fått göra schemaändringar på grund av utlokaliseringarna. På helgerna är det numera dubbla bakjourer.
Enligt Gunnar Ramstedt har man inte kunnat visa att utlokaliserade patienter på lasarettet drabbas av fler vårdskador. 2014 gjordes en markörbaserad journalgranskning av utlokaliserade patienter. Enligt den har de inte drabbats av mer vårdskador än patienter på rätt avdelning. Men eftersom den undersökta gruppen var så liten är det svårt att dra säkra slutsatser, enligt Gunnar Ramstedt.
Flera läkare som Läkartidningen talat med efterlyser systematiska analyser av vad utlokaliseringarna får för konsekvenser. Men enligt Gunnar Ramstedt finns inga sådana planer.
– Egentligen tycker jag inte det behövs, för vi accepterar verkligen det som sägs nationellt att det är en ökad patientsäkerhetsrisk. Vi vet att det ställer till det.
Gunnar Ramstedts förklaring till den höga andelen utlokaliseringar är att Region Gotland är en liten region och bara har ett sjukhus.
– Om man tänker sig att man har ett genomsnittsbehov för olika patienter på ett år och dimensionerar sin sjukvård efter det så kommer de patienterna inte helt jämnt över året, säger han och fortsätter:
– Man behöver använda de platser man har till de patienterna som behöver vård för tillfället. Vi kan inte ha stora tomma avdelningar som väntar på patienter.
Tönu Saartok tror att Region Gotlands höga andel utlokaliserade patienter framför allt beror på att det rent byggnadstekniskt är svårt att överbelägga. Men han anser, liksom resten av läkarna som Läkartidningen talat med, att grundproblemet är för få vårdplatser.
Sjukhusledningen håller inte med. Planen är i stället att dra ner antalet slutenvårdsplatser och bygga ut den nära vården.
Från fackligt håll beskriver läkarna en förtroendekris som successivt djupnat sedan 2010 när en matrisorganisation infördes. Läkarna upplever att de har tappat inflytande.
Sune Handell, överläkare anestesi- och intensivvård, var verksamhetschef och satt i sjukhusledningen innan matrisorganisationen infördes, men hoppade av på grund av missnöje. Sedan ett år tillbaka är han huvudskyddsombud. Han beskriver en toppstyrd organisation och bristande information.
– Det är väldigt långa vägar för många av de små frågorna man skulle kunna lösa i matsalen på en lunch. Hela matrisen har blivit som en våt filt mellan ledning och verksamhet.
I april stängdes sju vårdplatser trots högljudda protester. Flera ortopeder, som befarade att deras avdelning skulle drabbas, skrev en debattartikel i lokala medier. När det slutliga beslutet togs blev neddragningen i stället på kirurgi- och urologiavdelningen. Hälso- och sjukvårdsdirektören hänvisade bland annat till att ett nytt projekt med äldresjukvårdsteam avlastat sjukhuset.
– Frågan om utlokaliseringar är ständigt på agendan. Jag tror alla är medvetna om att det är ett problem. Lösningarna handlar om att minska behovet av sluten vård, säger Gunnar Ramstedt.
Läkarna tycker att svångremmen har dragits åt för tidigt.
– Jag tycker att man har haft för bråttom. Äldreteamen hann knappt starta innan man vill hämta in vinsten och stänga vårdplatser, säger Tönu Saartok.