Överdiagnostik och överbehandling har fått ökad uppmärksamhet i Sverige och internationellt.
En betydande andel av sjukvårdens åtgärder saknar patientnytta och kallas lågvärdevård (low-value care).
Ett initiativ för att minska lågvärdevård som fått internationell spridning är »Choosing wisely«.
Svenska läkaresällskapet har utsett en arbetsgrupp för att undersöka förutsättningarna för att driva en kampanj inspirerad av Choosing wisely i Sverige.
Gruppen introducerar i denna artikel bakgrunden till Choosing wisely och de hinder som finns för utmönstring av lågvärdevård i Sverige.
Överdiagnostik och överbehandling har uppmärksammats allt mer både i Sverige och internationellt [1], framför allt på grund av stigande vårdkostnader [2]. Noggranna beräkningar från USA visar att 20‒30 procent av sjukvårdsutgifterna går till åtgärder utan patientnytta [3]. Liknande resultat rapporteras från andra utvecklade länder [4], och även i Sverige går sjukvårdsutgifter till åtgärder som saknar patientnytta [2]. Förutom ökande kostnader leder överdiagnostik och överbehandling, så kallad lågvärdevård (low-value care), till undanträngningseffekter och risk för patientskada [5]. Behovet av att minska åtgärder med liten, tveksam eller ingen patientnytta har blivit ännu tydligare under coronapandemin [6].
»Choosing wisely« är en internationell kampanj som syftar till att identifiera åtgärder i sjukvården som saknar patientnytta och underlätta utmönstringen av dem. Kampanjen lanserades av American Board of Internal Medicine 2012 [7] och är i dag spridd till fler än 20 länder [8]. Sverige har ännu inte startat någon formell kampanj, även om Choosing wisely beskrevs i Läkartidningen redan 2013 [9].
Svenska läkaresällskapets fullmäktige beslöt 2020 på basen av en motion från fyra medlemsföreningar och tolv enskilda medlemmar att ge en specialitetsöverskridande grupp i uppdrag att utreda »förutsättningarna för att införa en Choosing wisely-inspirerad kampanj i Sverige«. Arbetet med vad vi har valt att kalla »Kloka kliniska val« har pågått sedan oktober 2020 och ska rapporteras våren 2023. Vi beskriver här bakgrunden till Choosing wisely samt möjligheterna och utmaningarna när Kloka kliniska val ska anpassas till svenska förutsättningar.
Topp 5-lista med åtgärder utan patientnytta
År 2010 publicerade New England Journal of Medicine en inflytelserik artikel av Howard Brody, allmänläkare och numera professor i medicinsk etik, där han argumenterade för att läkarprofessionen har ansvar för att använda sina resurser effektivt så att flest möjliga patienter kan få vård [10]. Han hävdade att den regionala variationen i användandet av dyra undersökningar och behandlingar beror på att läkare inte utövar evidensbaserad medicin. Han föreslog även att varje specialitetsförening skulle identifiera fem dyra åtgärder som var i allmänt bruk trots avsaknad av dokumenterad patientnytta. Han gav exempel, som artroskopi av knäleden vid artros, och föreslog vidare att specialitetsföreningarna skulle utarbeta planer för att utmönstra de fem föreslagna åtgärderna. Detta ledde till att American Board of Internal Medicine lanserade kampanjen Choosing wisely 2012 [7, 11]. Ett av fundamenten i kampanjen är att arbetet initieras och genomförs av läkarprofessionen väglett av sex principer (Fakta 1) [7]. Förutom listor på aktiviteter som bör utmönstras betonar kampanjen patientens medverkan. Vid varje konsultation bör patienten ställa läkaren fem frågor: om åtgärden behövs, om det finns alternativ, om den är farlig, vad som händer om man inte gör något alls och vad den kostar (Fakta 2) [11].
Effekter av Choosing wisely och hinder för utmönstring
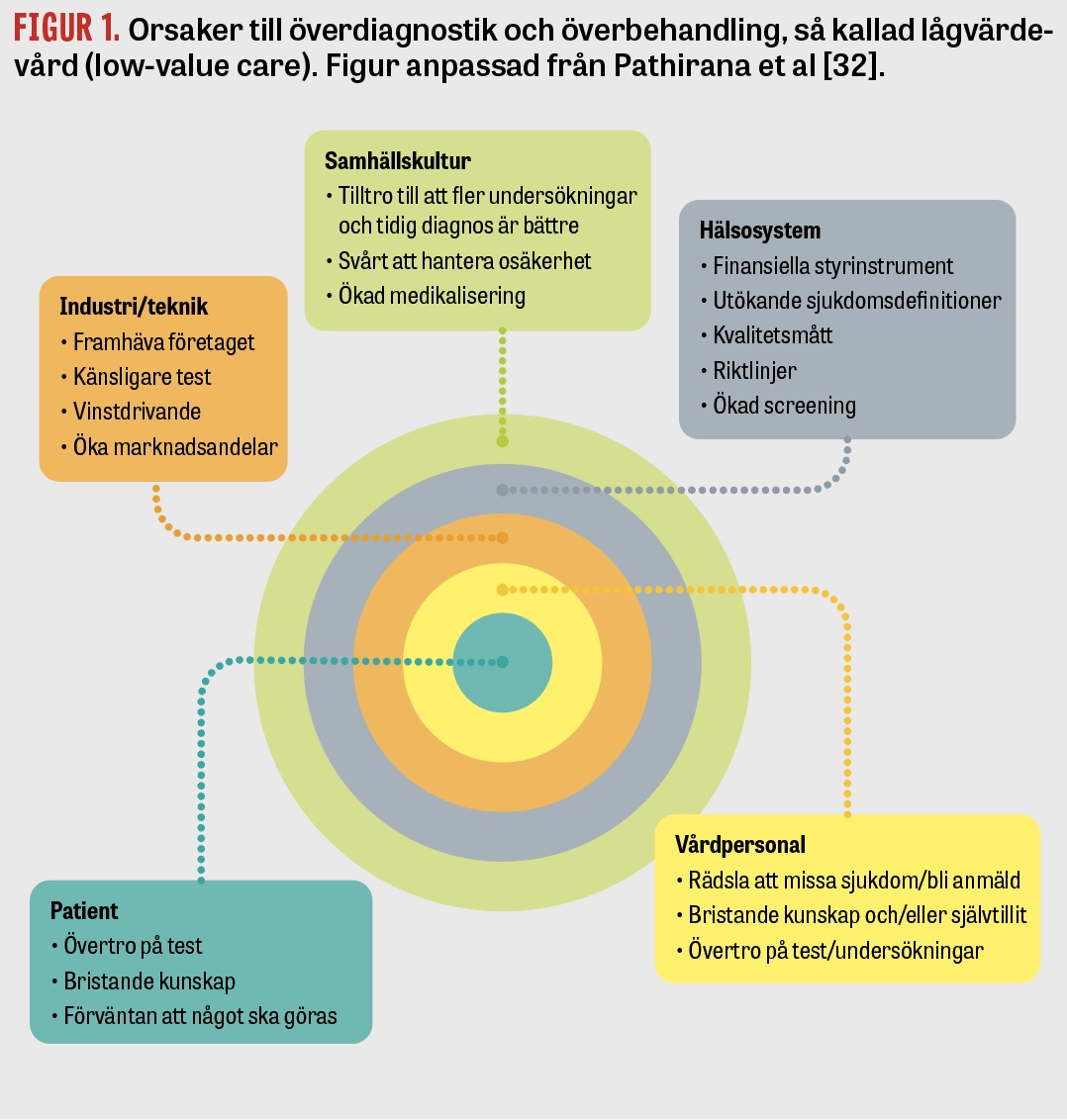
I USA fick kampanjen snabb och bred acceptans, och redan efter fem år hade 80 amerikanska specialitetsföreningar anslutit sig [11]. Kampanjen uppfattas som legitim – en klar majoritet av läkare som intervjuats har högt eller mycket högt förtroende för kampanjens rekommendationer [11]. Processen har initialt fokuserat på att ta fram listor på åtgärder att deimplementera för varje specialitet och att förankra dessa i professionen. I Sverige har medicinkliniken vid Skånes universitetssjukhus Malmö arbetat enligt samma principer och listat både åtgärder som bör minska och åtgärder som bör öka (Fakta 3) [12]. Man har dock sett att det inte räcker med att ta fram listor och publicera dem, utan det krävs mer för att utmönstringen ska äga rum [13]. Brody förutsåg redan i sin artikel från 2010 hinder för utmönstring av onödiga åtgärder [10]. Han var särskilt oroad över motståndet bland läkare, vilket främst kunde handla om minskade inkomster eller ökad tidsåtgång för att förklara för patienter, eller att läkarna skulle hävda att kunskapsläget var för oklart för att göra listor över onödiga åtgärder. Senare forskning om utmönstring har visat att hinder finns på flera nivåer och hos flera aktörer i sjukvården ‒ läkare, patienter och beslutsfattare ‒ samt att det finns många orsaker till hindren [13-16] (Figur 1). Att läkare ordinerar test och undersökningar utan patientnytta för att undvika anmälan eller klander (defensive medicine) förefaller vara en utbredd företeelse och är ett stort hinder för utmönstring [5, 17].
Choosing wisely har arbetat genom många kanaler. Kampanjen i USA har finansiering av en oberoende stiftelse, och förutom arbetet med listor via specialitetsföreningarna utser man lokala eldsjälar (champions). De kan leda lokala eller regionala utbildningsinsatser, som ger en tydlig minskning av onödiga åtgärder [18].
Choosing wisely Canada är knutet till universitetet i Toronto. Huvudkontoret producerar patientinformation, ger administrativt stöd för publicering och spridning av listor och bistår med råd och hjälp för hur specialistföreningarna kan öka medvetenheten om sina listor, med mera. Genomförandet görs inte av själva Choosing wisely-organisationen utan av lokala eldsjälar med stöd av respektive specialitetsförening.
Förutom Choosing wisely finns flera andra drivkrafter för utmönstring. Sedan kampanjen lanserades har många vårdprogram uppdaterats efter hand som nya vetenskapliga resultat publicerats. Tidigare rekommenderade åtgärder har tagits bort, vilket delvis sammanfaller med Choosing wiselys topp 5-listor [19]. Därför kan det vara svårt att särskilja vilken effekt kampanjen har haft.
Följsamheten till rekommendationer i vårdprogram varierar, både inom en diagnosgrupp och inom professionen. Samma läkare kan ha stor följsamhet till vissa råd, men liten eller ingen till andra. För t ex bröstcancer visade det sig att en ändring av riktlinjer till följd av den så kallade ACOSOG Z001-studien ledde till en snabb och närmast universell utmönstring av axillutrymning vid begränsad körtelspridning hos kvinnor som genomgått bröstbevarande kirurgi och postoperativ strålbehandling [19]. Samtidigt utförs fortfarande kontralateral mastektomi vid ipsilateral bröstcancer, vilket helt saknar evidens annat än i vissa särskilda situationer, som vid genetisk benägenhet [19]. På samma sätt har artroskopi vid knäartros varit svår att deimplementera [20], trots att Brody redan 2010 påpekade att åtgärden sällan ger patientnytta och den ortopediska föreningen satt detta på sin lista över åtgärder att undvika.
Även i Sverige har fenomenet lågvärdevård uppmärksammats. Både Statens beredning för medicinsk och social utvärdering (SBU) och Socialstyrelsen har tagit fram evidens för och sammanställt listor över åtgärder som bör utmönstras [21].
Behovet av evidensbaserad medicin
Det är vanligt att nya, dyra åtgärder införs i sjukvården utan tillräckligt stark evidens för att de gör nytta [2]. Choosing wisely har inte direkt angripit detta problem, utan fokuserat på att lista onödiga åtgärder som redan utförs [8]. Indirekt kan dock kampanjen öka medvetenheten om faran med att införa en åtgärd utan tillräcklig evidens. Alla sjukvårdssystem har ändliga resurser, och hälsoekonomisk forskning uppmärksammar alternativkostnader när en ny åtgärd, rutin eller behandling införs. Förutsatt att den nya åtgärden inte leder till minskad resursåtgång, genom exempelvis förenkling eller borttagande av andra åtgärder, samt givet ändliga resurser kommer införandet av den nya åtgärden att leda till att vi tvingas avstå från något annat [22]. Alternativkostnaden kan ses som en prislapp på undanträngningen och glöms ofta bort både av beslutsfattare och av professionen [22].
För att på rätt sätt införa respektive utmönstra åtgärder behövs evidensbaserad medicin och vetenskapligt skolade medarbetare inom sjukvården. Tyvärr finns det oroande signaler om att intresset för forskning minskar bland läkarna och deras chefer i Sverige: till exempel sjönk andelen forskarutbildade läkare från 20 till 16 procent mellan 2005 och 2020 [23].
Kloka kliniska val kan inte förväntas öka forskningsaktiviteten bland läkare, men kan öka medvetenheten om områden där evidens saknas och mer forskning behövs, inte bara för utmönstring utan även för planering och utvärdering av nya metoder.
Vårdprogram – tillgång eller belastning?
En orsak till överdiagnostik och överbehandling är en överdriven tilltro till riktlinjer eller vårdprogram [24], som båda utgör en viktig del av evidensbaserad medicin [25]. Denna rörelse har med all sannolikhet ökat kvaliteten i sjukvården avsevärt [26]. Evidensbaserad medicin innebär dock inte att slaviskt följa en algoritm, utan att kombinera bästa tillgängliga evidens med klinisk erfarenhet [25]. I Sverige har vårdprogrammen fått en allt större betydelse, särskilt i samband med införandet av standardiserade vårdförlopp vid misstänkt tumörsjukdom. Dessa har på senare år utökats med personcentrerade sammanhållna vårdförlopp för standardiserad diagnostik, behandling och dokumentation av många andra sjukdomar av både akut och kronisk art [27].
Följsamhet till vårdprogram för vissa sjukdomar leder till bättre patientutfall [28], men för att det ska ske måste det finnas evidens för åtgärderna som rekommenderas [29]. Evidensen är generellt starkare för vanliga sjukdomar än för ovanliga. Med andra ord baseras rekommendationer för ovanliga sjukdomar oftare på svag evidens [29]. Rekommendationerna kan dessutom variera mellan olika riktlinjer för samma sjukdom [30], vilket kan bero på att evidens saknas men också på att inte all tillgänglig evidens beaktats vid framtagandet av vårdprogrammet [31].
Dessutom kan inte alla patienter behandlas enligt vårdprogram eftersom det ofta saknas evidens för åtgärder hos patienter med flera samtidiga sjukdomar, särskilt sådana som påverkar förväntad livslängd eller ökar risken för komplikationer till behandling [24]. Därför passar de multisjuka äldre dåligt in i vårdprogram. En behandling som klart förbättrar överlevnaden hos en i övrigt ung och frisk människa kan medföra en hög risk för en äldre med många andra sjukdomar. Åtgärder som syftar till att förebygga en viss sjukdom eller förlänga livet i förhållande till en sjukdom kan vara meningslösa hos människor som på grund av annan sjukdom inte har lång tid kvar att leva.
Precis som i sjukvården i övrigt kan de som skriver vårdprogram föreslå åtgärder »för säkerhets skull«, utan att det föreligger evidens för att åtgärden verkligen medför patientnytta. Ett vårdprogram som föreslår en åtgärd utan nytta skadar mer än om en enskild läkare beställer en onödig undersökning.
Riktigt farligt blir det om följsamheten till vårdprogram baserade på svag evidens kopplas till ekonomisk styrning av sjukvården. Felaktigt applicerade rekommendationer i vårdprogram kan leda till allvarliga undanträngningseffekter, överbehandling och skada för patienterna [24].
Ökad medvetenhet om Kloka kliniska val skulle därför sannolikt vara av glädje också för medarbetare i vårdprogramgrupper för att undvika rekommendationer som leder till överdiagnostik och/eller överbehandling.
Kloka kliniska val hittills
Arbetsgruppen har genom litteraturstudier och intervjuer med specialistföreningar, myndigheter och forskare sonderat möjligheterna att införa en kampanj inspirerad av Choosing wisely i Sverige. Även om det är för tidigt att dra definitiva slutsatser är det vår bedömning att utmönstring av lågvärdevård är möjlig även i vårt land och att det finns ett stort intresse för kampanjen.
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.
Martin Almquist, Josabeth Hultberg, Herman Holm, Mathias Axelsson, Stella Cizinsky, Karin Pukk Härenstam, Christina Bergh och Martin Serrander är medlemmar i Svenska läkaresällskapets arbetsgrupp Kloka kliniska val.
Fakta 1. Kärnprinciper för Choosing wisely, fritt översatta från engelska
Arbetet ska
- ledas av professionen
- ske med betoning på vikten av förbättring av kvalitet och minskad skada
- vara multidisciplinärt
- främja en ökad patientcentrerad dialog
- vara evidensbaserat
- ske transparent och demonstrera stödjande evidens för åtgärder.
Fakta 2. Fem frågor som varje patient bör ställa sin läkare
- Behöver jag åtgärden?
- Finns det alternativ?
- Är åtgärden farlig?
- Vad händer om jag inte gör något alls?
- Vad kostar åtgärden?
Fakta 3. Exempel på åtgärder att göra mindre respektive mer av, från ett Choosing wisely-inspirerat projekt på medicinkliniken vid Skånes universitetssjukhus Malmö [12]
5 saker att göra mindre av:
- Minska användningen av KAD.
- Minska antalet blodtransfusioner – använd Hb-värde <70 g/l som gräns.
- Minska användningen av protonpumpshämmare.
- Minska antalet onödiga laboratorieprov.
- Utför inte DT hjärna vid synkope utan andra symtom.
5 saker att göra mer av:
- Spendera mer tid med patienten.
- Informera patienten om innehållet i vården och dess begränsningar.
- Öka användningen av interna kompetenser.
- Öka reevalueringen av egna och andras bedömningar.
- Förebygg immobilisering, osteoporos och försämrad kondition.