SAMMANFATTAT
Restless legs är ett vanligt sjukdomstillstånd som kännetecknas av intensiv oro och obehagliga parestesier (krypningar) djupt inne i benen, som kommer när benen är i vila. Parestesierna är svårast på kvällar och nätter och lindras av rörelser.
Under sömn uppträder hos 80 procent periodiska, ofrivilliga muskelryckningar och bensparkar, »periodic limb movements«, vilka ger omedvetna, täta mikrouppvaknanden. Sjukdomstillståndet kan leda till allvarliga sömnstörningar med åtföljande dagtrötthet, men det är dessvärre fortfarande underdiagnostiserat i vardagssjukvården.
Patofysiologin är multifaktoriell och ofullständigt förklarad. Järnbrist med eller utan anemi är en viktig sjukdomsorsak, som vid behov skall utredas vidare och behandlas.
Behandlingen är framgångsrik med dopaminagonister, levodopa, opioider, antiepileptika och bensodiazepiner.
I början av 1940-talet lyckades Karl-Axel Ekbom på neurologiska kliniken vid Serafimerlasarettet i Stockholm isolera en dittills praktiskt taget okänd men i själva verket mycket vanlig sjukdom, som kännetecknades av oro och »krypningar« djupt inne i benen [1]. Krypningarna uppträdde när benen var i vila, de lindrades av rörelser och var karakteristiskt värst på kvällar och nätter. Neurologiskt status visade, anmärkningsvärt nog, inget patologiskt. Han föreslog att sjukdomen skulle kallas »restless legs« och kunde i sin avhandling från 1945 beskriva 34 svåra och 120 lätta fall [2].
Under de senaste decennierna har forskningsverksamheten inom området varit stark. Sjukdomen är vanlig – den uppträder hos cirka 10–15 procent av befolkningen – stör sömnen och kan i svåra fall vara helt invalidiserande [3]. Restless legs är viktigt att känna igen, och det finns idag dessbättre effektiv medicinsk behandling. Forskningen kring sjukdomens epidemiologi och dess eventuella bakomliggande neurogenetiska mekanismer är livaktig. Vi vill här redogöra för diagnostik, patofysiologi och behandling, eftersom restless legs fortfarande sannolikt är ett både underdiagnostiserat och underbehandlat sjukdomstillstånd i vardagssjukvården.
Symtom
Karakteristiskt för restless legs är egenartade parestesier (krypningar) som lokaliseras till underbenen mellan knäna och fotlederna. Inte sällan sitter de också i låren; en del patienter har krypningar i både armar och ben, men besvären är alltid svårare och mer konstanta i benen. Krypningarna upplevs inte ytligt i huden utan på djupet, i »musklerna« eller i »benpipan«. Parestesierna är nästan alltid dubbelsidiga och som regel symmetriska, men övervikt för den ena sidan kan förekomma.
Parestesierna beskrivs på varierande sätt: som att det kryper, suger eller spänner inne i benen, en oro i benen som gör att det inte går att hålla dem stilla. En del patienter har värk i stället för krypningar, medan andra har både värk och krypningar.
Mest karakteristiskt är på vilket sätt symtomen uppträder: de känns endast när extremiteterna är i vila, och de lindras av rörelser. På dagen kan krypningarna vara helt borta, men de kommer när patienten måste sitta stilla en längre stund, på kvällen och om hon/han är trött. Värst är det på tåg- eller bussresor, på bio, teater, föredrag, framför TV och liknande.
Riktigt svårt blir det när patienten går till sängs. Krypningarna kommer en kort stund efter sänggåendet och hindrar sömnen. I lindriga fall kan de gå över snart, men ofta varar de i timmar, ibland ända fram till klockan 03–05 på morgonen. När krypningarna kommer är det omöjligt att hålla benen still, patienten ligger och flyttar på benen eller sparkar eller masserar dem. Ofta måste patienten gå upp ur sängen för att få lindring. Detta har givit upphov till begreppet »nightwalkers«. »Vi nattvandrare« är också namnet på den medlemstidning som ges ut av den svenska patientföreningen »Restless Legs Förbundet«.
Ett vanligt fenomen är periodiska, ofrivilliga muskelryckningar och bensparkar. Ryckningarna kan uppträda flera hundra gånger per natt och ger upphov till såväl arousals som regelrätta uppvaknanden. Ibland kan dessa rörelser även omfatta armarna och uppträda vid avslappning. De sammanförs numera under paraplybegreppet »periodic limb movements« och förekommer hos cirka 80 procent av individer med restless legs.
Svårt drabbade patienter får bara någon timmes sömn per natt, vilket kan orsaka svår dagtrötthet och andra allvarliga allmänsymtom. Benrörelserna irriterar också ofta sovrumspartnern. Köld och värme har ingen konstant inverkan. Flertalet tycker dock inte om att ha för varmt på sig, och det kan bli besvärligt för personer som ibland måste sova påklädda, t ex militärer. En del tycker att det är skönt att ta kalla avrivningar eller spola benen med kallt vatten på nätterna.
Sjukdomen kan debutera i vilken ålder som helst. Det finns alla övergångar från helt lindriga fall med kortvariga och lindriga krypningar vid enstaka tillfällen till svåra fall med mycket obehagliga parestesier hela nätterna igenom. Besvären kan återkomma natt efter natt, inte sällan i år eller årtionden (»det är en infernalisk känsla«, »det förstör hela min tillvaro«), men symtomfria intervall på månader till år kan förekomma.
Primär och sekundär sjukdomsform
Två olika sjukdomsformer brukar urskiljas – primär respektive sekundär – beroende på om tillståndet kan härledas till någon bakomliggande orsak.
Vid sjukdomsdebut före 45 års ålder rör det sig som regel om en primär form [4], och här tycks det finnas ett ärftligt samband. Studier av stora familjematerial där det förekommit typiska symtom i flera generationer visar ofta ett mönster av autosomal dominant ärftlighet [5], vilket också stöds av tvillingstudier [6]. Vid senare debut (över 45 års ålder) ökar sporadiska fall, och sekundära besvär, t ex polyneuropati, minskar den genetiska influensen. Detta kan bidra till svårigheten att identifiera den sannolika genetiska komponenten, trots extensiva studier av olika familjer.
Längst har man kommit i en italiensk familj, där tre generationer kunnat undersökas och en dominant ärftlighetsgång med lokus till en region i den långa armen på kromosom 14 [7]. I denna region, 14q 13–21, finns ett 60-tal gener, bl a somatostatinreceptor 1-genen (SSTR 1) och överlevnadsgenen för motorneuroninteragerande protein 1 (SIP 1).
Detta har dock inte kunnat bekräftas i en stor nationell populationsundersökning på Island [8], möjligen beroende på att man inte har skiljt mellan primär och sekundär sjukdomsform. Genetiska lokus har också identifierats på kromosom 9 och 12, men någon sjukdomsförklarande gen eller genprodukt har ännu inte identifierats.
Vid sen sjukdomsdebut (efter 45 års ålder) finns ofta någon bakomliggande kronisk sjukdom: polyneuropati, diabetes mellitus, kronisk njursjukdom med uremi. Man talar då om en sekundär sjukdomsform. Redan på 1950-talet noterade Nils-Brage Nordlander att restless legs inte sällan associeras med järnbrist [9] (se nedan). Sideropeni är ett vanligt, men långt ifrån konstant, fynd vid restless legs, och omvänt är restless legs ganska vanligt vid sideropeni. Brist på folsyra eller vitamin B12 kan också vara orsak till restless legs. Utredning på misstanke om potentiellt allvarlig etiologi är sålunda angelägen.
Förekomst
Restless legs är vanligt förekommande; Karl-Axel Ekbom fann redan 1945 [2] att cirka 5 procent i ett s k normalmaterial hade restless legs. Nyare internationella undersökningar tyder på att sjukdomstillståndet förekommer hos cirka 10–15 procent av befolkningen [10, 11], men sjukdomen är anmärkningsvärt nog fortfarande både underdiagnostiserad och underbehandlad i vardagssjukvården. Patientföreningar har bildats i en rad länder, och i USA har restless legs kallats »den vanligaste sjukdom som du aldrig har hört talas om«!
Av betydelse för såväl forskning och undervisning som praktisk sjukvård är att diagnoskriterier nyligen har tagits fram av en internationell forskargrupp [12, 13] (Fakta 1), liksom en skattningsskala för bedömning av symtomens svårighetsgrad (»RLS-severity scale«) [14]. Skattningsskalan består av 10 frågor med fem svarsalternativ (inga till mycket svåra besvär) motsvarande en siffra mellan 0 och 4; ju högre siffra, desto svårare är symtomen (1–10 = mild, 11–20 = måttlig, 21–30 = svår, 31–40 = mycket svår sjukdom).
Sömn
Oftast är restless legs en kronisk sjukdom med långsamt tilltagande symtom, ibland med vissa fluktuationer till vilka patienten habituerar sig. Det går i genomsnitt 18 år från sjukdomsdebut till diagnos; merparten av tiden beror på »patient’s delay«. De sensoriska symtomen kan patienten stå ut med länge, men när sjukdomen börjar få menlig inverkan på sömnen söker patienten hjälp.
Ett flertal studier, bl a den stora REST-studien (RLS epidemiology, symptoms and treatment)[11] omfattande 2 564 patienter visar att sjukdomens sömnstörande effekter är det som flertalet patienter lider mest av. Utöver excessiv dagtrötthet rapporteras minnes- och koncentrationssvårigheter, humörpåverkan med labilitet och depressivitet, bristande energi och kreativitet, dvs symtom på kognitiv svikt och överbelastning av framför allt frontallobernas funktioner.
Sömnbrist medför även försämrat immunförsvar [15-18], ökad risk för kardiovaskulär sjukdom [19-23] och är en riskfaktor för utvecklande av det metabola syndromet [24-27].
Ett flertal studier [11, 28, 29] visar på en tydlig association mellan restless legs och flera av våra stora hälsoproblem och folksjukdomar. Patienterna känner sig aldrig utvilade, de har ofta huvudvärk, inte minst på morgnarna, de har svårt att klara av arbetsuppgifter och andra engagemang, vilket medför risk för social isolering. Hypertoni, hjärt–kärlsjukdomar och depressioner är vanligt förekommande, och många anger tydligt nedsatt livskvalitet till följd av sjukdomen.
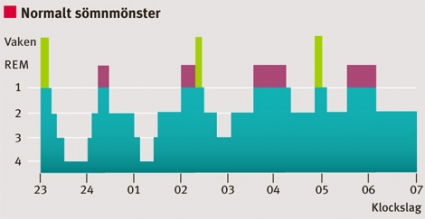
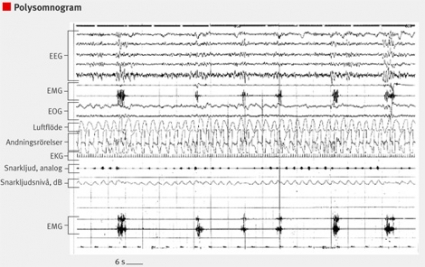
Patienternas sömn kännetecknas av insomningssvårigheter, frekventa nattliga uppvaknanden, ytlig sömn och kort total sömntid [11, 30] (Figur 1). De sensoriska symtomen, som på grund av den cirkadiska variationen är som värst kvällstid, interfererar med insomnandet, och det blir svårt att komma till ro. Under dåsighet och sömn har drygt 80 procent [31] dessutom en rytmisk motorisk aktivitet med muskelkontraktioner i de afficierade extremiteterna. De uppträder i tåg om minst 4 kontraktioner i rad med 5–90 sekunders intervall och en duration på 0,5–5 sekunder (periodic limb movements) [32, 33] (Figur 2). Oftast ses en strikt rytmicitet med 20–25 sekunders intervall mellan kontraktionerna, vilka kan vara av varierande intensitet – allt ifrån osynliga på ytan till kraftiga ryckningar eller sparkar som får vederbörande att trilla ur sängen.
Oberoende av intensitet ses i allmänhet arousals i samband med kontraktionerna, vilket ibland medför uppvaknande till ytligare sömn eller full vakenhet. Orsaken till periodic limb movements är okänd. Vanligt är kontraktioner i musculus tibialis anterior, vilket ger en Babinski-liknande rörelse med extension av stortån, dorsiflexion av fotleden, flexion av knät och ibland höften. Hypotesen är att ökad spinal excitabilitet spelar en avgörande roll [34-36], sannolikt sekundärt till cerebrala, möjligen kortikala mekanismer [37, 38]. Periodic limb movements kan även ses hos personer utan restless legs. Cirka 6 procent av befolkningen har detta [39], med ökande prevalens i högre åldrar [40, 41]. En överrepresentation ses vid sömnsjukdomar som involverar det dopaminerga systemet [42].
Även de sensoriska symtomen bidrar till sömnstörningarna. Varje gång patienten kommer upp i ytlig sömn på grund av periodic limb movements, eller helt enkelt på grund av normala cykliska variationer i sömnrytmen, pockar parestesierna på uppmärksamhet. Detta medför arousals. Sömnen blir således både ytlig och fragmenterad, och sömntiden blir för kort.
Järn
Det finns nu ett ökande vetenskapligt stöd – inte minst från svenskt håll – för att järnbrist, med eller utan anemi, är en viktig orsak till sjukdomen [9, 43-45]. Nyligen har visats att hela 24,7 procent av 328 kvinnliga blodgivare led av restless legs [46]. De hade även järnbrist i högre grad än kvinnliga blodgivare utan sjukdomstillståndet. Gemensamt för samtliga var att de hade slarvat med att ta järn efter varje blodtappningstillfälle
Det finns ett teoretiskt underlag till att järnbrist kan orsaka restless legs [47]. Järn är en kofaktor för tyrosinhydroxylas, som är ett viktigt hastighetsbegränsande enzym vid bildandet av dopamin i de basala ganglierna [48]. Det bör observeras att patienterna inte behöver lida av anemi. När järnbristanemi väl är ett faktum är benmärgen ofta tömd på järn och ferritinvärdet lägre än 10 mg/l [49]. Patienter med restless legs har begränsad tillgång på järn och lagring av järn i de basala ganglierna där dopaminsyntesen äger rum [50, 51], vilket i sin tur kan bero på defekt transport av järn in i CNS [52, 53]. Intressant är att serumjärnet faller 30–50 procent nattetid, vilket kan vara en delförklaring till det cirkadiska mönstret i symtomatologin [54].
Beträffande behandling med järn kan nämnas att Nils-Brage Nordlander redan 1953 gav järn intravenöst till 22 patienter med restless legs med och utan anemi och/eller järnbrist [9], och merparten fick en anmärkningsvärt god effekt av behandlingen. Randomiserade dubbelblindstudier av intravenöst järn eller placebo vid restless legs pågår i Sverige och i USA [55].
Differentialdiagnos
Vid primär sjukdomsform finns som nämnts ofta en ärftlighet och således kunskap i släkten, vilket underlättar diagnosen. Hos dessa patienter behöver man i allmänhet endast, utöver sedvanlig kroppslig och neurologisk undersökning, komplettera med blodprov rörande järnhalt, särskilt ferritin, vitaminerna B12 och folsyra samt fasteblodsocker och kreatinin.
Vid sekundär sjukdomsform (Fakta 2) – och särskilt om ärftlighet saknas – kan man förvänta patologiska fynd i neurologiskt status, i synnerhet hos äldre patienter. Tecken till polyneuropati är nedsatt djup sensibilitet, vanligtvis är det lättast att studera vibrationssinnet med stämgaffel eller biotesiometer.
Detta i kombination med avsaknad av eller svaga reflexer i benen talar starkt för perifer neuropati. De vanligaste orsakerna till denna bör efterforskas, exempelvis diabetes mellitus, B12-brist, exponering för lösningsmedel (alkohol) och i ovanligare fall tecken till autoimmun systemsjukdom, t ex sarkoidos. Givetvis skall ovan nämnda blodprov alltid kontrolleras.
Hos äldre kan kärlskada med vaskulär insufficiens i benen av typ claudicatio intermittens ge krypningar och även smärtor, särskilt vid ansträngning. Detta skiljer i allmänhet anamnestiskt patienterna från dem som företrädesvis har besvär av restless legs i vila.
En inte ovanlig differentialdiagnos är spinal stenos med diffusa besvär orsakade av nervrotspåverkan. Spinal stenos uppstår då en rumsinskränkande process, vanligen degenerativa förändringar, främst förtjockning av ligamentum flavum, komprimerar cauda equina i subaraknoidalrummet nedom konus. Besvär med domning och andra sensoriska obehag – ibland smärta – uppstår vid gång och minskar i vila, vilket tydligt skiljer från symtomen vid restless legs.
Om neurologisk undersökning påvisar nedsatt djup sensibilitet och minskade reflexer i benen bör kompletterande neurofysiologisk utredning med bestämning av nervledningshastigheter i benen och magnetisk resonanstomografi av länd-/sakralrygg övervägas.
Givetvis måste i samtliga fall en noggrann läkemedelsanamnes upptas, där framför allt akatisi orsakad av neuroleptika skall uteslutas. Akatisi kännetecknas av en oförmåga hos patienten att sitta still, hon/han blir rastlös och ses ofta vanka omkring i rummet; känslan av rastlöshet sitter »i hela kroppen« och uppfattas inte, som vid restless legs, främst i benen.
Många andra läkemedel kan ge symtom liknande dem vid restless legs, utöver dopaminantagonistiskt verkande medel såsom neuroleptika och antihistaminer, även antidepressiva medel – såväl SSRI (selektiva serotoninåterupptagshämmare) och SNRI (serotonin–noradrenalinåterupptagshämmare) som tricykliska – samt vissa antiepileptika, exempelvis fenytoin och valproat. Koffein, nikotin och alkohol kan också öka besvären. Smärtsamma nattliga vadkramper är ett vanligt symtom. Besvären kan dessvärre inte sällan felaktigt uppfattas som restless legs, vilket kan resultera i felbehandling.
Patofysiologi
Patofysiologin till restless legs är multifaktoriell och ofullständigt förklarad. Relativt nyligen identifierade, rytmiskt aktiva nervcentra i hjärnstam och talamus kan passa in i en hypotes om ett funktionellt fel i basala gangliernas sensorimotoriska mekanismer som orsak till symtomen [37]. Försök har gjorts för att påvisa eventuella defekter eller avvikelser i olika bansystem och strukturer i hjärnan, men skillnaderna har varit relativt små mellan kontroller och patienter med restless legs, med eller utan behandling.
Presynaptiska markörer för dopaminsystemet som FT/FP-CIT i enfotonstomografi (SPECT) och [18F]-fluorodopa i positronemissionstomografi (PET) har varit inom normala gränser eller endast relativt marginellt avvikande [56-58] liksom postsynaptiska receptorer (främst D2). En färsk positronemissionstomografistudie har analyserat det opioida systemet i hjärnan, men inga skillnader kunde påvisas mellan patienter med restless legs och kontroller, mer än gradskillnader i ett par hjärnstamsstrukturer [59].
Högupplösande funktionell magnetisk resonanstomografi (MRI) har visat att substantia nigra och putamen [30, 50, 51] samt nucleus ruber, hjärnstammen, talamus och cerebellum [37] tycks vara involverade i symtomatologin vid restless legs. I de basala ganglierna finns takt- och rytmgivare, som har betydelse för att genomföra automatiserade rörelser och medverka i genomförandet av viljemässiga rörelser. Cerebellum, hjärnstam och talamus är centra för samordningen av rörelser i tid. En viktig grupp nervceller är de toniskt och rytmiskt aktiva dopaminnervcellerna, som utgår från area 11 och som bl a innerverar hjärnstam och ryggmärg men också amygdala och frontala kortex.
Försök att upprätta en modell för restless legs har gjorts, bl a genom att blockera eller eliminera A11-neuron med farmaka. En funktion för ovan nämnda taktgivare är att skicka ut signaler i syfte att söka information om var olika kroppsdelar befinner sig. Detta kan liknas vid en sonarsignal som skall komma tillbaka med en bekräftelse för att informera hjärnan om tillståndet och läget. Denna återsignal kan filtreras bort om den inte är relevant för stunden. Periodic limb movements skulle kunna uppfattas som en sådan söksignal. Den genereras rytmiskt i hjärnstammen, växlar mellan höger och vänster sida och har en frekvens, som kan ökas av bl a koffein och nikotin och bromsas av bensodiazepiner och antiepileptika.
Behandling
Lättare fall behöver ingen farmakologisk behandling. God sömnhygien och någon form av egenvård som nedkylning, massage, promenad före sänggåendet etc kan minska besvären.
Vid sekundär form skall de bakomliggande orsakerna utredas och behandlas, och i den mån det är nödvändigt eller möjligt bör patienten försöka ändra livsstil. Finns tecken till järnbrist skall denna behandlas, i första hand med perorala järnpreparat där upptaget oftast förbättras vid samtidig tillförsel av C-vitamin. Om järnnivåer eller ferritin inte kan normaliseras bör intravenös järnbehandling övervägas.
Man bör sträva efter att uppnå en ferritinnivå som ligger en bit ovanför nedre normalområdet för ferritin, 50 mg/l. Bakgrunden anses vara att patienter med restless legs har svårare att transportera in järn i CNS än personer som inte lider av sjukdomstillståndet.
Vid svårare fall av restless legs kan det bli nödvändigt att sätta in farmakologisk behandling. De läkemedel som nämns här har genomgått omfattande utvärderingar och kliniska prövningar, och det anses vara en allmänt vedertagen praxis – enligt vetenskap och beprövad erfarenhet – att förskriva dem vid restless legs [60-62]. Det är viktigt att poängtera detta, eftersom preparaten ännu inte (november 2005) registrerats i Sverige på just denna indikation. Behandlingen kan pågå hela livet, men det kan också förekomma symtomfria perioder, och behandlingen kan – och bör – då avbrytas tillfälligt.
De läkemedel som används vid restless legs återfinns i olika klasser: dopaminerga medel, opioider, antiepileptika och bensodiazepiner (Fakta 3).
Levodopa visades redan i början av 1980-talet ha god effekt vid behandling av restless legs [63-65]. Levodopa tas i regel en timme före sänggåendet, eftersom symtomen brukar vara svårast strax före och efter midnatt. Den viktigaste begränsningen med levodopa är en rekyleffekt på morgonen och att symtomen på restless legs kan tillta under eftermiddagen och/eller på kvällen, s k augmentation (symtomförstärkning). Patienterna tar då ofta upprepade doser under dagen [66]. Även andra kroppsdelar kan påverkas, t ex bålen och/eller armarna. Risken att drabbas av augmentation ökar med högre dos av levodopa, speciellt om den överstiger 200 mg per natt. För att undvika denna »onda cirkel« bör man sträva efter att enbart använda levodopa som behovsmedicinering – förslagsvis 50–100 mg – någon eller några kvällar per vecka. Levodopa har sin plats hos patienter med lindriga till måttliga symtom (<21 poäng enligt RLS-severity scale).Dopaminagonister betraktas idag som förstahandsval i de flesta svårare fall (>20 poäng på RLS-severity scale). Dopaminagonister indelas i två olika farmakologiska grupper, ergotderivat (ergolin) och non-ergolinderivat. Dosen kan ökas snabbt, och den terapeutiska effekten nås kort efter det att behandlingen har påbörjats [67]. De två dopaminagonister av non-ergolintyp som ofta används vid restless legs är pramipexol och ropinirol [68-72]. Den sedvanliga flerdosbehandlingen vid Parkinsons sjukdom kan i allmänhet ersättas av en kvällsdos, som eventuellt kan upprepas en gång under natten. Kabergolin – en dopaminagonist av typ ergolinderivat – har lång verkningsduration och är sannolikt också lika effektiv som non-ergolinderivaten [73]. Risken för fibrosbiverkningar av ergolinderivat (hjärtklaffar, pleuropulmonellt) diskuteras för närvarande vad gäller behandling av Parkinsons sjukdom [74, 75]. Fortsatt noggrann uppföljning får här ge besked om det lämpliga läkemedelsvalet vid långvarig behandling av restless legs. Vaknar patienten på natten med svåra besvär från benen kan levodopaberedning som löses upp i vatten (t ex Madopark Quick) ge relativt snabb effekt. Biverkningar av dopaminagonister är illamående, sömnighet, sömnlöshet och symtomförstärkning.
Opioidpreparat – t ex olika tramadolberedningar – finns som andrahandsmedel, liksom kodeininnehållande analgetika. Opioider har både korttids- och långtidseffekt vid behandling av restless legs [76]. En noggrann bedömning av risken för beroende och tillvänjning bör göras för varje patient innan dessa medel ordineras.
Vissa antiepileptika – t ex karbamazepin och gabapentin– har god effekt på restless legs-symtom och ger förbättrad nattsömn. Gabapentin kan vara förstahandsval vid restless legs och neuropati.
Bensodiazepiner (klonazepam, diazepam, alprazolam) verkar främst genom att förbättra sömnen. De rekommenderas inte längre som specifik RLS-behandling men kan med fördel kombineras med andra läkemedel. Klonazepam har lång verkningstid och kan ge dagsömnighet vilket kan bli problem för äldre patienter. Om syftet är att förbättra nattsömnen för en patient med milda RLS-symtom är de nyare preparaten med kortare verkningstid att föredra; de tas i regel vid sänggåendet.
Litteraturen om restless legs är omfattande, och det kommer ständigt nya forskningsbidrag; en läsvärd översikt har publicerats i The Lancet Neurology [77].
*
Potentiella bindningar eller jävsförhållanden: Karl Ekbom har utfört arvoderade uppdrag åt Boehringer Ingelheim, Glaxo Wellcome, MSD, Novartis, Orion Pharma, Pfizer, Pharmacia & Upjohn och Roche. Lena Leissner har utfört arvoderade uppdrag åt Boehringer Ingelheim, Pfizer, Glaxo Smith Kline, Organon, Sanofi-Aventis, Biogen, Renapharma, AGA Health Core. Jan-Edvin Olsson är medlem i Advisory Boards för Pfizer och Boehringer Ingelheim (rörande parkinsonläkemedel). Håkan Widner har utfört arvoderade uppdrag åt Boehringer Ingelheim, Orion Pharma, Lundbeck, Amersham, Arvid Carlsson Research, Medtronic.