Mjukdelssarkom utgör mindre än 1 procent av all cancer.
De standardiserade vårdförloppen beskriver tydligt när en knöl bör misstänkas vara ett mjukdelssarkom.
En hög grad av vaksamhet är viktig vid minsta avvikelse hos oklara knölar.
Vid minsta oklarhet, ta kontakt med ett Sarkomcentrum.
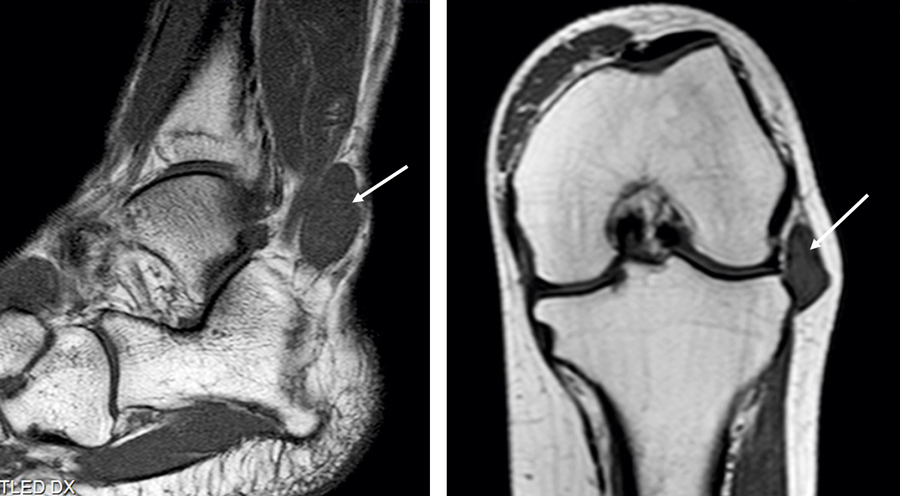
Figur 1 och 2. Magnetisk resonanstomografi av laterala malleolen hos patient 1 (till vänster) samt knäleden hos patient 2 (till höger). Bedömningen blev hos båda patienterna initialt ganglion, men det visade sig sedan handla om synovialt sarkom.
Mjukdelssarkom är maligna tumörer i kroppens stödjevävnad. Årligen drabbas cirka 250 patienter i Sverige av ett mjukdelssarkom i en extremitet eller i bålväggen. Medelåldern vid diagnos är cirka 65 år. Patienten söker typiskt för en knöl i subkutis eller på djupet, i eller mellan muskler. Kännetecknande för mjukdelssarkom är frånvaron av andra symtom: oftast föreligger varken värk, smärta eller funktionsnedsättning, och inte heller påverkan på allmäntillstånd eller blodbild. Medelstorleken för mjukdelssarkom vid diagnos är 5 cm för subkutana tumörer och 8 cm för djupa. De vanligaste histopatologiska diagnoserna är odifferentierat pleomorft sarkom och liposarkom [1].
Synovialt sarkom utgör knappt 10 procent av alla mjukdelssarkom, drabbar yngre patienter [2] och är ofta lokaliserade lednära, men ytterst sällan intraartikulärt [3]. Ett synovialt sarkom utgår inte från en led- eller sensynovia, utan namnet är en beskrivning av hur cellerna ser ut. De besvär och den kliniska bild patienten kan ha är ibland annorlunda och svårtolkade. Patienten kan ibland ha smärta under lång tid på platsen där ett synovialt sarkom så småningom upptäcks.
Följande två fallbeskrivningar beskriver hur svårtolkat det kliniska förloppet kan vara.
Patient 1
I april 2013 inkom en remiss till ortopedmottagningen på ett länssjukhus angående en 42-årig man med en ganglionliknande knöl vid högra laterala malleolen.
Vid läkarbesök två månader senare bedömdes resistensen vara ett tydligt ganglion dorsalt om laterala malleolen, lätt ömmande vid palpation. Patienten sattes på väntelista för dagkirurgisk exstirpation, vilken gjordes en dryg månad senare. Överläkaren som skulle operera valde i stället att punktera resistensen på »ganglieinnehåll« och sprutade kortison i den. Resistensen försvann helt, men området var fortfarande något ömt. Tre veckor senare hade knölen recidiverat, och en MR-undersökning beställdes. Denna visade en subkutan, multilobulär, cystisk bildning, 2,5 × 3 × 1,5 cm stor, vid platsen för peroneussenorna. Bedömningen blev återigen ganglion (Figur 1). Resistensen exciderades i narkos men skickades inte för PAD.
Patienten var besvärsfri i några månader, men resistensen återkom sedan, nu mer ömmande än tidigare. Återigen aspirerades »ganglieliknande innehåll« och kortison injicerades. Detta hjälpte inte patienten, varför ny excision planerades.
Vid denna tidpunkt hade det även uppkommit en knuta i samma sidas ljumske, och patienten bedömdes på kirurgkliniken för denna. Misstanken var ett femoralbråck. En DT-undersökning genomfördes inför ställningstagande till operation av det misstänkta bråcket. På grund av atypiskt utseende kompletterades med MR-undersökning av höger ljumske, och misstanke om ett sarkom i ljumsken uppkom.
Patienten remitterades nu till Sarkomcentrum i Stockholm. Under tiden reopererades han för resistensen vid laterala malleolen. Denna gång såg det inte ut som ett ganglion, varför vävnad skickades för PAD. Diagnosen blev synovialt sarkom. Resistensen i höger ljumske visade sig senare vara en stor och tillväxande lymfkörtelmetastas. Då PET-DT inte kunde påvisa ytterligare tecken på metastasering genomfördes i november 2015 en underbensamputation och samtidig lymfkörtelutrymning i ljumsken. Trots postoperativ strålbehandling mot ljumsken och cytostatikabehandling avled patienten i generell metastasering, 4 år efter den första vårdkontakten för ett »ganglion«.
Patient 2
En i övrigt frisk 25-årig kvinna sökte ortopedmottagningen på ett länssjukhus för smärta lateralt i höger knä. En MR-undersökning utfördes och påvisade en liten resistens subkutant, lateralt om knäleden. MR-bilderna länkades till Sarkomcentrum i Stockholm för sekundärgranskning. Den radiologiska bedömningen där blev sannolikt meniskganglion (Figur 2). Trots insatt fysioterapi och NSAID utvecklade hon en smärtsam kontraktur i knäleden. Tillståndet bedömdes som ett komplext regionalt smärtsyndrom (CRPS) och hon remitterades till smärtmottagning.
Hon återkom till ortopedkliniken flera år senare med kvarstående smärta och kontraktur i samma knä. En ny MR beställdes och denna påvisade en »något oregelbunden men för övrigt välavgränsad förändring med brosksignal«. Förändringen hade ökat något i storlek jämfört med tidigare undersökningar och mätte nu 2 × 2,5 cm, med utseende som en benign brosktumör. Förändringen var klart ömmande, men med tanke på hennes CRPS förelåg fortsatt tveksamhet till kirurgiskt avlägsnande. Förnyade MR-undersökningar visade måttlig tillväxt av resistensen. Slutligen ville man inte avvakta längre, varför knölen exciderades. Efter operationen försvann alla smärtor och rörligheten i knäleden återkom. PAD påvisade en 2,5 × 2,5 × 1,5 cm solid tumör med atypiska celler. Preparatet eftergranskades på Sarkomcentrum och diagnosen blev synovialt sarkom. För att minimera risken för lokalt tumörrecidiv gavs postoperativ strålbehandling.
Fortlöpande kontroller har nu, 3 år efter ingreppet, inte kunnat påvisa vare sig lokalt tumörrecidiv eller metastaser. Benets funktion normaliserades, patienten blev smärtfri och kunde återgå i arbete efter drygt 10 år med handikappande knäsmärtor.
Diskussion
Ganglion är vanliga, och typiska lokalisationer är i anslutning till handleden, knäleden och fotleden. Vanligtvis krävs inte MR för diagnos, och behandling är antingen exspektans, punktion och aspiration eller kirurgisk excision (oftast utan PAD). Om patienten söker för ett »ganglion« med ovanlig lokalisation, eller vid avvikande kliniskt förlopp såsom recidiv efter kirurgi eller onormalt starka besvär, rekommenderar vi MR-undersökning och någon form av nålbiopsi eller PAD vid excision.
Mjukdelssarkom är mesenkymala tumörer i kroppens stödjevävnad. Den relativt symtomfria kliniska bilden och det ofta långa förloppet gör att både patientfördröjning och läkarfördröjning är vanligt. Tumörstorlek är den viktigaste prognostiska faktorn, varför tidig diagnos är avgörande för att kunna bota patienten med denna tumörsjukdom.
Enligt de standardiserade vårdförloppen bör alla patienter med djupt belägna tumörer (under muskelfascian) remitteras till ett Sarkomcentrum för bedömning, liksom alla med ytliga (subkutana) tumörer större än 5 cm i diameter [5]. Undantag är tumörer med ren fettsignal enligt DT eller MRT, där diagnosen lipom kan ställas på bildmaterial[4]. Med dessa rekommendationer remitteras nu nästan alla mjukdelssarkom till ett Sarkomcentrum för diagnos och behandling.
Remitteringsriktlinjer omfattar alla knölar, men kan givetvis inte fånga alla maligna tumörer. Den absoluta merparten av ytliga tumörer är dock benigna [5]. Våra 2 patienter visar att också små ytliga tumörer mycket sällsynt kan vara maligna men då utmärka sig med avvikande klinisk bild (smärta eller recidiv), något som också beskrivits tidigare [6].
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.



















