SGLT2-hämmare är ett viktigt behandlingsalternativ vid typ 2-diabetes, hjärtsvikt och njursjukdom.
Akuta sjukdomstillstånd hos individer med diabetes kan orsaka insulinresistens och ökat insulinbehov.
Behandlingsstart med SGLT2-hämmare rekommenderas inte hos individer med typ 2-diabetes med samtidig akut och allvarlig sjukdom.
Behandling med SGLT2-hämmare vid akut sjukdom kan öka risken för utveckling av ketoacidos hos personer med diabetes och absolut eller relativ insulinbrist.
Temporär utsättning av SGLT2-hämmare hos individer med pågående behandling bör övervägas vid allvarliga akuta sjukdomstillstånd.
Förra året sammanfattades effekten av natriumglukossamtransportör 2 (SGLT2)-hämmare i behandling av hjärt–kärl- och njursjukdom samt effekten på hjärtsvikt med nedsatt ejektionsfraktion hos individer med typ 2-diabetes i Läkartidningen [1]. Där presenterades resultat från de större kliniska prövningarna av SGLT2-hämmarna empagliflozin (EMPA-REG outcome [2], Emperor-reduced [3]), dapagliflozin (Declare-TIMI 58 [4], DAPA-HF [5] och DAPA-CKD [6]) och kanagliflozin (Canvas [7], Credence [8]), samt indikationerna för användning av SGLT2-hämmare (typ 2-diabetes, hjärtsvikt och kronisk njursjukdom). I sammanfattningen omnämndes även risken för ketoacidos, med eller utan förhöjda nivåer av blodsocker, vid användning av SGLT2-hämmare hos individer med typ 2-diabetes. Ketoacidos är ofta ett intensivvårdskrävande och potentiellt livshotande tillstånd.
Fallbeskrivning
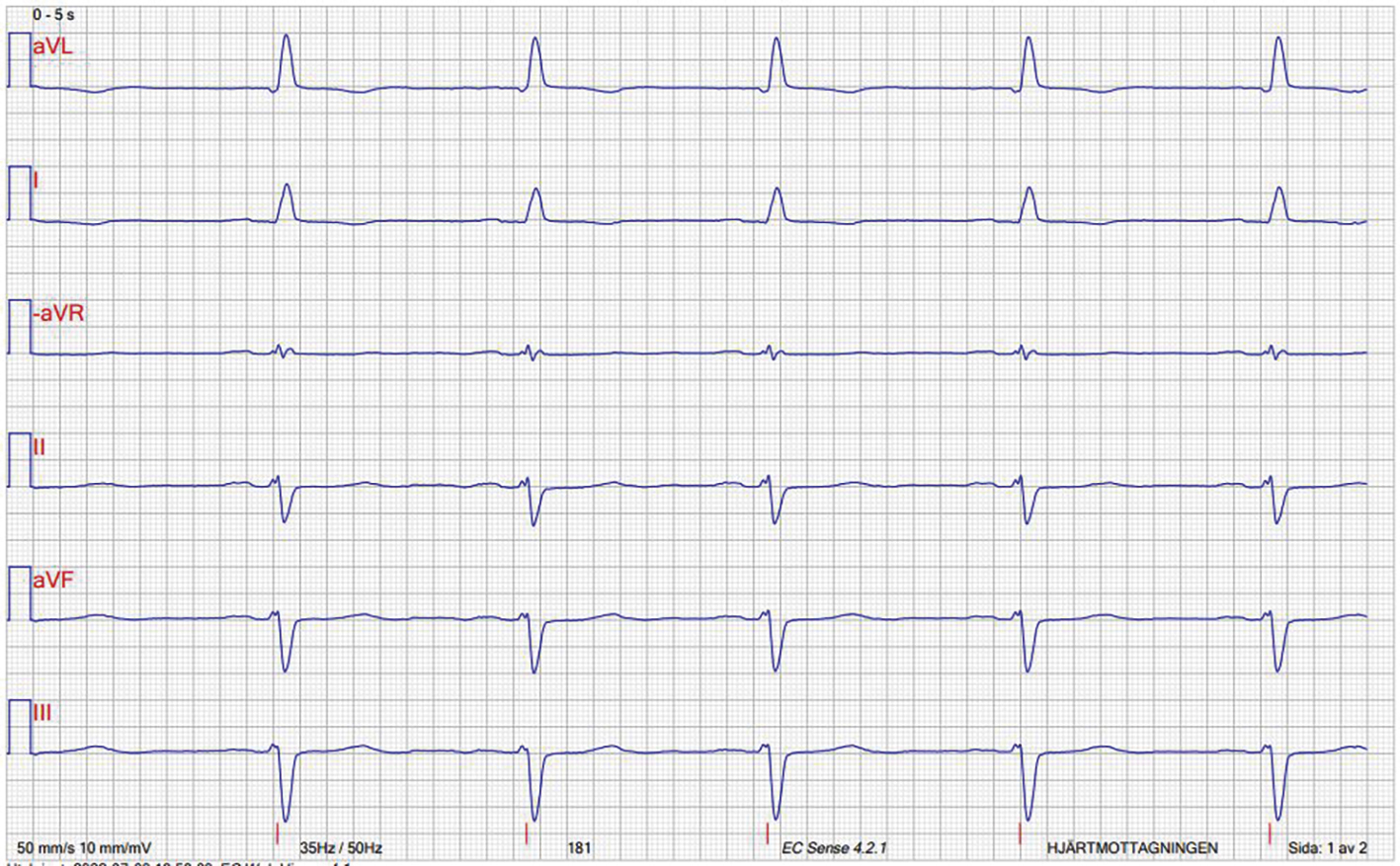
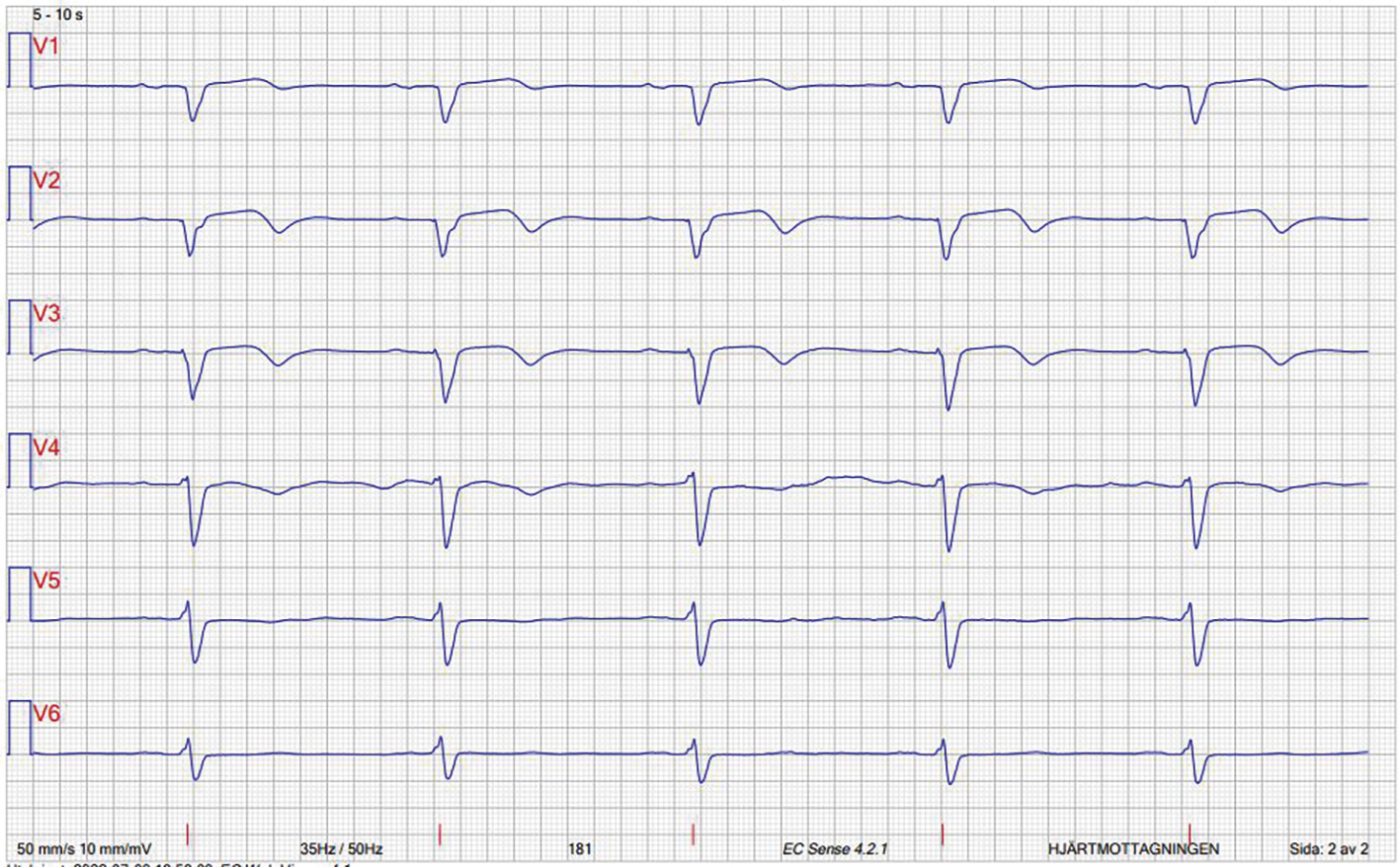
En 64-årig patient med typ 2-diabetes och hypertoni blev direkt inlagd på hjärtavdelningen på grund av akuta, ihållande bröstsmärtor som hade debuterat vid promenad i brant backe. Patienten använde sedan tidigare följande läkemedel: tablett metformin 1 000 mg × 2, tablett atorvastatin 20 mg × 1 och tablett kandesartan 16 mg × 1. Patienten upplevde en viss smärtlindring efter nitroglycerinbehandling. Vid ankomst till hjärtavdelningen mättes blodtryck på 150/90 mm Hg, syrgasmättnad 99 procent, puls 126/min och andningsfrekvens 24/min. Elektrokardiogram visade normofrekvent sinusrytm, vänsterställd elaxel, Q-vågsutveckling/dålig R-progression och ST-förändringar anteroseptalt (se Figur 1 och 2). Under det akuta vårdförloppet steg troponin I till 16 000 ng/l och infektionsvariabler var förhöjda (CRP 190 mg/l och leukocyter 15,9 × 109/l). Plasmaglukos vid ankomst till sjukhuset var 19,9 mmol/l. Patienten flyttades till PCI-labb för akut koronarangiografi med följande revaskularisering av LAD (left anterior descending artery; främre nedåtstigande grenen av vänster koronarartär).
Under första vårddygnet steg CRP till 230 mg/l och prokalcitonin till 0,24 µg/l. Vidare provtagning visade NT-proBNP (N-terminalen av förstadiet till natriuretisk peptid av B-typ) på 6 570 ng/l. Vid kontroll mättes plasmaglukos över 15 mmol/l upprepade gånger under dygnet. Metformin sattes ut tillfälligt, och patienten behandlades med snabbverkande insulin vid behov (totalt 14–16 enheter/dygn). Ultraljudsundersökning av hjärtat visade en skada i LAD:s försörjningsområde med ejektionsfraktion på 35–45 procent. Under första vårddygnet påbörjades därför behandling med tablett empagliflozin (Jardiance) 10 mg × 1 och tablett metoprolol 10 mg × 4.
Natten till tredje vårddagen blev patienten plötsligt sämre kliniskt, och telemetri visade snabbt förmaksflimmer med frekvens 160/min. Patienten mådde allmänt dåligt. Ultraljudsundersökning av hjärtat på avdelningen visade inga tecken till perikardvätska. Behandling inleddes med metoprolol 2,5 mg intravenöst som ledde till sänkning av hjärtfrekvensen, men även blodtrycksfall ned till 70 mm Hg. Elkonvertering utfördes med övergång till sinusrytm.
Patienten förbättrades, men inför planerad hemgång den fjärde vårddagen kände hen sig trött, och vid undersökning noterades en tydlig doft av aceton i andedräkten. Plasmaglukos vid mätning på avdelningen var 13 mmol/l. Patienten klagade över yrsel, och kontroll av vitala parametrar visade systoliskt blodtryck på 80 mm Hg som svarade tillfälligt på vätskebolus intravenöst. Provtagning på avdelningen visade pH 7,25, HCO3 11 mmol/l, glukos 16 mmol/l, laktat 1,9 mmol/l och basunderskott –20 mmol/l. Blodprov skickades till kemlab för analys och visade blodketoner på 5,4 mmol/l (referensvärde <0,3 mmol/l). HbA1c var 129 mmol/mol. EKG visade återigen snabbt förmaksflimmer. Patienten försämrades ytterligare och flyttades till intensivvården för fortsatt omhändertagande. På intensivvården behandlades patienten med intravenöst insulin- och glukosdropp, amiodaron och noradrenalin. Efter avslutad intravenös behandling med insulin och glukos fortsatte blodsockersänkande behandling med insulin glargin och insulin lispro i flerdosregim. Vid samtal framkom att patienten inte hade haft någon kontakt med vårdcentralen för sin diabetes på över ett år.
Diskussion
Det råder numera ingen tvekan om SGLT2-hämmarnas betydelse vid behandling av typ 2-diabetes, hjärtsvikt och kronisk njursjukdom. I behandlingsrekommendationer från American Diabetes Association och European Association for the Study of Diabetes rekommenderas metformin fortfarande som förstahandsval vid behandling av nydebuterad typ 2-diabetes om inte kontraindikationer föreligger [9]. SGLT2-hämmare eller GLP-1-analog kan övervägas som förstahandsbehandling vid etablerad eller hög risk för hjärt–kärlsjukdom, etablerad hjärtsvikt eller kronisk njursjukdom. Enligt ESC:s (European Society of Cardiology) riktlinjer från 2021 rekommenderas däremot prioritering av SGLT2-hämmare hos individer med diabetes och ovannämnda samsjuklighet, oberoende av bakomliggande behandling av diabetessjukdomen [10]. Det är angeläget att påminna om att studierna som ligger bakom dessa behandlingsrekommendationer med SGLT2-hämmarna (EMPA-REG outcome, Emperor-reduced, Declare, DAPA-HF, och DAPA-CKD) alla exkluderade individer med akuta kardiovaskulära händelser 8–12 veckor före randomisering/inklusion. Det finns ännu inga rapporterade studieresultat om effekten eller risken av behandling med SGLT2-hämmare vid akut kardiovaskulär sjukdom. Rekrytering pågår till en studie om effekten av dapagliflozin vid akut hjärtinfarkt (DAPA-MI) hos individer som inte har diabetes (Clinicaltrials.gov NCT04564742).
Akut försämring av hjärtsvikt var också exklusionskriterium i ovannämnda studier avseende kardiovaskulär säkerhet och effekter vid hjärtsvikt och kronisk njursjukdom. Andra mindre studier har utvärderat effekten av SGLT2-hämmare vid akut hjärtsvikt. I EMPA-response-AHF-studien randomiserades 80 individer till empagliflozin eller placebo inom 24 timmar efter inskrivning för akut försämring av hjärtsvikt. Av deltagarna hade 38 procent i empagliflozingruppen och 28 procent i placebogruppen typ 2-diabetes. Det framkom ingen skillnad mellan grupperna i egen bedömning av dyspné, nivåer av NT-proBNP, vårdtid eller allvarliga biverkningar. Individerna som behandlades med empagliflozin hade färre kombinerade utfall av försämrad hjärtsvikt, återinläggning eller död vid 60 dagar (4 [10 procent] vs 13 [33 procent]; P = 0,014) [11]. I Empulse-studien randomiserades 530 individer inlagda för akut försämring av hjärtsvikt till empagliflozin (n = 265; 47 procent med typ 2-diabetes) eller placebo (n = 265; 44 procent med typ 2-diabetes). Vid 90 dagars uppföljning fanns en signifikant skillnad mellan grupperna, med lägre mortalitet (11 individer [4,2 procent] vs 22 individer [8,3 procent]) och antal hjärtsviktsrelaterade händelser (28 händelser [10,6 procent] vs 39 händelser [14,7 procent]) i empagliflozin-gruppen samt bättre livskvalitet enligt Kansas City cardiomyopathy questionnaire total symptom score (KCCQ-TSS), justerad medelvärdesförändring (adjusted mean change) från baslinje –90 dagar: 36,2 (95 procents konfidensintervall [95KI] 33,3–39,1) vs 31,7 (95KI 28,8–34,7) [12]. Soloist-WHF-studien utvärderade sotagliflozin vid akut hjärtsvikt, med positiva effekter, men detta preparat marknadsförs ej [13].
Fallet som presenteras är inte unikt. Med ökad förskrivning av SGLT2-hämmare märks också ett ökat antal patienter med liknande sjukdomsförlopp inom vården. Akuta allvarliga sjukdomstillstånd efter trauma eller i samband med kirurgi, infektioner eller kardiovaskulära händelser leder ofta till insulinresistens och ökat insulinbehov. Individer med typ 2-diabetes har en relativ insulinbrist i förhållande till behovet, som kan bli uttalat vid akut sjukdom med insulinresistens. Detta ökar risken för nedbrytning av fett (lipolys), ketonkroppsbildning samt acidosutveckling. Vanliga symtom vid ketoacidos kan vara illamående, kräkningar, buksmärtor, ökad andningsfrekvens, förvirring och trötthet. På grund av risken för ketoacidos rekommenderas utsättning av SGLT2-hämmare hos individer som lagts in på sjukhus för större kirurgiska ingrepp eller akuta sjukdomar. I Fass rekommenderas även att faktorer man beaktar som kan predisponera för ketoacidos, som låg insulinproduktion, minskat intag av mat, lågkolhydratkost, risk för vätskebrist eller ökat insulinbehov till följd av akut sjukdom, kirurgiskt ingrepp eller alkoholmissbruk. SGLT2-hämmare bör användas med försiktighet hos dessa patienter, och utsättning 48 timmar före planerat kirurgiskt ingrepp rekommenderas. Vid absolut insulinbrist kan C-peptidmätning vara av värde, men vid akut sjukdom, insulinresistens och relativ insulinbrist kan den vara svårtolkad. Diagnostiken kan försvåras i vissa fall hos individer med pågående behandling med SGLT2-hämmare på grund av lägre blodsockernivåer vid insjuknande (normoglykem/euglykem ketoacidos). Mätning av blodketoner kan rekommenderas i dessa fall, och definitionsmässigt föreligger ketoacidos vid nivåer över 3 mmol/l och pH <7,3. Vid nivåer mellan 1,5 och 3,0 mmol/l finns en ökad risk för utveckling av ketoacidos. Individer med typ 1-diabetes som har total insulinbrist löper en ännu större risk för utveckling av ketoacidos vid behandling med SGLT2-hämmare, och därför utgör typ 1-diabetes en kontraindikation. Tidigare ketoacidos hos individer med diabetes ökar också risken för utveckling av ny ketoacidos.
Sammanfattning
SGLT2-hämmare har under en relativt kort period blivit ett viktigt behandlingsalternativ för typ 2-diabetes, hjärtsvikt och njursjukdom. Behandlingsstart rekommenderas i ett stabilt läge och inte hos individer med typ 2-diabetes som har samtidigt akut sjukdomstillstånd med insulinresistens och ökat insulinbehov. Behandling med SGLT2-hämmare vid akut sjukdom kan öka risken för utveckling av ketoacidos hos personer med diabetes, i synnerhet hos dem med relativ eller absolut insulinbrist. Temporär utsättning av SGLT2-hämmare bör alltid övervägas vid allvarliga akuta sjukdomstillstånd.
Potentiella bindningar eller jävsförhållanden: Gudrun Höskuldsdóttir har erhållit föreläsararvoden från Novo Nordisk och Astra Zeneca. Annica Ravn-Fischer har haft arvoderade uppdrag för Amarin, Amgen, Astra Zeneca, Bayer, BMS, Boehringer Ingelheim, Novo Nordisk, Orion Pharma, Pfizer och Sanofi och är delaktig i DAPA-MI-studien. Björn Eliasson har erhållit föreläsararvoden eller arvoderats för medverkande i expertrådsgrupper för Amgen, Astra Zeneca, Boehringer Ingelheim, Eli Lilly, Merck Sharp & Dohme, Mundipharma, Novo Nordisk och Sanofi.