Läkemedel har sedan de första riktlinjerna för avancerad hjärt–lungräddning (A-HLR) publicerades haft en framträdande roll i behandlingen. Under senare år har dock ett antal läkemedel tagits bort, eftersom evidensen varit för svag eller saknats.
Bristen på evidens beror framför allt på svårigheter att genomföra prospektiva studier med tillräcklig statistisk styrka.
I den nuvarande algoritmen för A-HLR ingår endast i grunden adrenalin och amiodaron.
Atropin, vasopressin, lidokain och bikarbonat rekommenderas inte längre vid hjärtstoppsbehandling.
Sedan de första riktlinjerna för avancerad hjärt–lungräddning (A-HLR) publicerades har läkemedel haft en framträdande roll. Men eftersom evidensen varit för svag eller saknats, har flera läkemedel tagits bort från riktlinjerna under senare år.
Ett argument mot att rekommendera läkemedel vid A-HLR är att algoritmen blir komplicerad och att administration av läkemedel tar fokus från annan behandling som har säkerställd effekt på överlevnaden, t ex bröstkompressioner och defibrillering.
Ett problem med att studera effekten av läkemedel vid hjärtstopp är att överlevnaden är så låg att det krävs en stor population för att påvisa statistiskt säkerställd skillnad mellan olika behandlingar. Trots det har några större kontrollerade läkemedelsstudier vid hjärtstopp publicerats under senare år. Dessa studier har dock inte gett något tydligt svar på den primära frågeställningen, oftast beroende på bristande statistisk styrka.
Vi vill med denna artikel beskriva de läkemedel som fortfarande rekommenderas i samband med A-HLR och kort beskriva varför de rekommenderas. Vi beskriver också läkemedel som inte längre rekommenderas. Slutligen ges också en översikt över läkemedel som kan öka risken för ventrikulära arytmier och därmed hjärtstopp.
Läkemedel i de nuvarande riktlinjerna för A-HLR
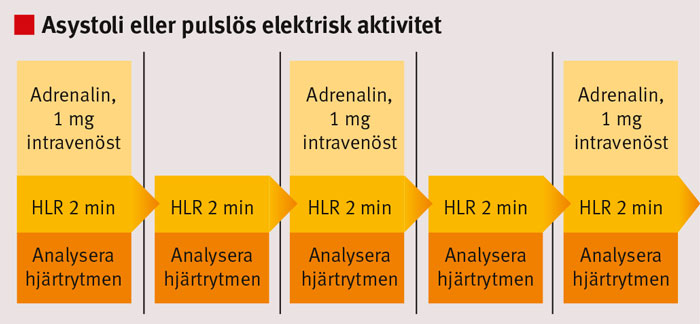
Adrenalin. Adrenalin har alltid varit standardläkemedel vid A-HLR. Effekten är kärlsammandragande, pulshöjande och hjärtmuskelstimulerande. Negativa effekter är ökad risk för nya rubbningar i hjärtrytmen, ökad energiförbrukning i hjärtat och minskad perfusion extrakardiellt. Den dos som för närvarande rekommenderas (1 mg intravenöst) kan härledas till intrakardiellt bruk inom toraxkirurgi för mer än 50 år sedan samt djurstudier; denna dos hade inte prospektivt studerats när den introducerades.
Djurstudier visade att en högre dos adrenalin kanske gav bättre utfall och bättre överlevnad vid hjärtstopp. Även preliminära humanstudier visade på korttidsresultat som pekade i denna riktning. Ytterligare studier på 1990-talet kunde dock inte bekräfta denna effekt, utan visade snarare i vissa fall på sämre utfall. Detta har delvis tillskrivits den ökade energiförbrukningen i hjärtat, vilken kan utöka den ischemiska skadan.
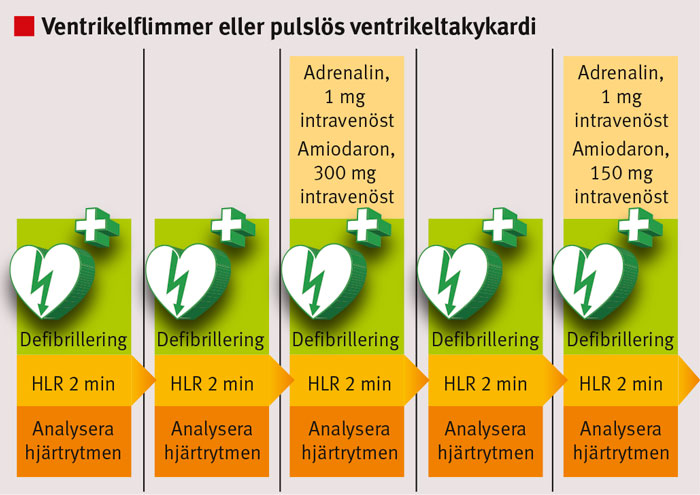
Ingen studie av läkemedelsbehandling vid hjärtstopp utanför sjukhus har visat på ökad överlevnad till utskrivning hos människor. Två randomiserade studier [1, 2] har visat förbättrad initial överlevnad men inte förbättrad överlevnad till utskrivning, vilket var primärt effektmått. Gemensamt för dessa två studier (som genomfördes i Norge och Australien) var att det fanns en stor ovilja bland prehospital personal att undanhålla läkemedelsbehandling inom ramen för studien samt en allmän opinion mot studierna, vilket kom att påverka inklusionstakt. Trots att de senaste internationella riktlinjerna [3] konstaterar att det vetenskapliga underlaget är begränsat, rekommenderas adrenalin vid hjärtstopp (Figur 1 och 2).
Två rapporter från det mycket omfattande nationella japanska registret över hjärtstoppsbehandling har med olika inklusionsperioder och olika statistiska metoder kommit fram till motstridiga resultat angående effekten av behandling med adrenalin vid hjärtstopp utanför sjukhus [4, 5], vilket belyser svårigheterna med att besvara denna typ av frågeställning från registerdata.
En pilotstudie [6] (utförd vid ett enda centrum) studerade effekten av att behandla patienter med hjärtstopp på sjukhus med adrenalin, vasopressin och metylprednisolon och visade lovande resultat med ökad överlevnad till utskrivning. Resultaten ledde till att en randomiserad, dubbelblindad multicenterstudie genomfördes med liknande protokoll, och resultaten kunde bekräftas med ökad överlevnad till utskrivning i interventionsgruppen [7]. Eftersom dessa studier jämför standardbehandling (adrenalin) med en kombinationsbehandling (adrenalin, vasopressin och metylprednisolon), är det inte självklart vilken del av interventionen som står för den preliminärt positiva effekten.
Amiodaron. Evidensen avseende läkemedel vid hjärtstopp är bristfällig. Bortser man från adrenalin blir detta än mer påtagligt. Avseende antiarytmiska läkemedel saknas evidens för att generell administration kan påverka överlevnaden efter hjärtstopp. Amiodaron har dock visat sig öka andelen patienter som läggs in levande på sjukhus jämfört med placebo [8] eller lidokain [9]. Baserat på framför allt konsensus rekommenderar aktuella riktlinjer att 300 mg amiodaron ges intravenöst om ventrikelflimmer/ventrikeltakykardi kvarstår efter det att tre defibrilleringar utförts. Därefter rekommenderas ytterligare 150 mg om ventrikelflimmer/ventrikeltakykardi kvarstår efter ytterligare två defibrilleringar (Figur 2).
Det har förekommit en hel del frågor om huruvida amiodaron ska spädas eller inte i samband med hjärtstoppsbehandling. Svenska rådet för hjärt–lungräddning rekommenderar spädning med glukos, men betonar även att amiodaron givits outspätt, eftersom detta är mer lätthanterligt och sparar tid. Rådet lämnar det till varje organisations medicinskt ansvariga läkare att ta beslut om eventuell outspädd administration.
Magnesium. Administration av magnesium vid hjärtstopp rekommenderas inte generellt, eftersom flertalet studier inte kunnat påvisa effekt på överlevnad [10-12]. Magnesium rekommenderas dock vid misstänkt bakomliggande hypomagnesemi eller torsade de pointes-arytmi och vid misstänkt digoxinöverdos om inte digitalisantikroppar finns omedelbart tillgängliga.
Läkemedel som tagits bort från riktlinjerna
Atropin. Atropin fanns tidigare med i riktlinjerna, eftersom man diskuterat att stark vagal retning skulle kunna leda till hjärtstopp. Ett flertal studier har dock inte lyckats visa på någon positiv effekt av atropin. Därför rekommenderas inte längre atropin vid asystoli eller pulslös elektrisk aktivitet.
Vasopressin. Vasopressin fanns tidigare med som ett möjligt alternativ till adrenalin, men det finns inga studier som visat att det skulle vara bättre än adrenalin, vilket gör att det numera inte finns med i rekommendationerna.
Lidokain. Lidokain har ersatts av amiodaron som förstahandsval vid refraktärt ventrikelflimmer som inte svarar på defibrillering. Om inte amiodaron finns tillgängligt, kan man dock i stället ge lidokain i dosen 1 mg/kg kroppsvikt.
Bikarbonat. Natriumbikarbonat som buffert vid metabol acidos i samband med hjärtstopp rekommenderas inte längre som rutin. Det är dock fortsatt rekommenderat vid hjärtstopp med hyperkalemi, där förhöjt pH leder till lägre extracellulär nivå av kalium. Vid hjärtstopp orsakat av överdos tricykliska antidepressiva eller av andra membranstabiliserande substanser som klorokin, kokain och flekainid rekommenderas bikarbonat även fortsättningsvis.
Läkemedel som ökar risken för ventrikulära arytmier
Hjärtstopp kan ha många olika orsaker, och pågående läkemedelsbehandling kan i vissa fall vara en utlösande eller bidragande faktor. Läkemedel kan också minska överlevnaden efter genomgången hjärtinfarkt [13]. I tidigare artiklar i Läkartidningen har problemet med QT-förlängande substanser diskuterats [14, 15]. QT-förlängande substanser kan vara antiarytmika eller t ex antibiotika och antihistaminpreparat. Dessa substanser ökar risken för torsade de pointes, en speciell typ av kammararytmi som kan övergå i ventrikelflimmer och således hjärtstopp.
Behandling med antipsykotika och antidepressiva preparat kan öka risken för plötslig död, särskilt vid samtidig hjärtsjukdom, men även depression i sig kan vara en bidragande orsak [16].
En översikt över kända läkemedel med risk för QT-förlängning finns i flera webbaserade databaser [17, 18].
Risken för arytmi ökar i samband med hypokalemi. Kombinationen av diuretika och läkemedel som förlänger QT-tiden ökar därför risken för malign arytmi.
Flera studier angående läkemedel och risk för hjärtstopp pågår.
Svenska riktlinjer rekommenderar adrenalin och amiodaron
Dagens sjukvård ska baseras på evidensbaserad behandling; man ska veta i stället för att tro. Som framgår av denna genomgång saknas i stort sett evidens för att läkemedelsbehandling vid hjärtstopp är till nytta. Till viss del beror detta sannolikt på att de studier som gjorts är få och ofta vetenskapligt undermåliga. Nuvarande riktlinjer kring läkemedelsanvändning bygger på gamla behandlingsrutiner som aldrig prövats vetenskapligt. Kan vi förvänta oss att det framledes kommer att genomföras nya randomiserade, och vetenskapligt stringenta, läkemedelsstudier som kan ge oss vägledning? Sannolikt inte.
Överlevnaden vid hjärtstopp utanför sjukhus är framför allt beroende av tidsfaktorer, kunskap om hjärt–lungräddning och tillgång till tidig defibrillering. Här finns ett gott vetenskapligt underlag. Att läkemedel skulle bli ytterligare en hörnsten i denna behandlingsstrategi är osannolikt.
De svenska riktlinjerna för A-HLR som publicerades 2011 innehåller rekommendationer att använda adrenalin och amiodaron. Detta beror dels på att det statistiska underlaget i befintliga studier inte bortom allt tvivel har uteslutit en effekt av dessa läkemedel, dels på en strävan att de svenska riktlinjerna så långt som möjligt ska vara kongruenta med de europeiska.
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.