Sjunkande syremättnad av blodet som en följd av sjunkande lufttryck i samband med vistelse på hög höjd leder till en rad kompensatoriska mekanismer, s k acklimatisering.
När stigningsgraden överstiger kroppens anpassningsförmåga uppstår patologiska symtom med samlingsbegreppet höjdsjuka.
Risken att drabbas av höjdsjuka kan minskas genom långsam uppstigning och i utvalda fall förebyggas med acetazolamid.
Behandling av höjdsjuka består av syrgas, nedstigning, dexametason, nifedipin och tryckkammarbehandling.
Många sjukdomar kan påverkas av hög höjd, vilket är viktigt att ta med i beräkningen vid planering av resor.
Intresset för äventyrsresor och bergsbestigning har ökat avsevärt, och högalpina regioner har blivit populära resmål. Många populära mål för bestigning är belägna mer än 5 000 meter över havet (möh) och bestigs i en takt som överstiger kroppens acklimatiseringsförmåga. Dessutom ligger flera stora städer, framför allt i Asien och Sydamerika, på upp till 3 000 meters höjd, och många av dessa destinationer kan nås på en dag. Detta innebär att frågor om höjdsjuka är relevanta även i Sverige, trots avsaknaden av högalpina områden.
Höjdsjuka är ett samlingsbegrepp för en triad av tillstånd som alla orsakas av hypobar hypoxi; akut höjdsjuka (acute mountain sickness), höghöjdshjärnödem (high-altitude cerebral edema) och höghöjdslungödem (high-altitude pulmonary edema) [1-5].
Från många högalpina regioner är det långt till högspecialiserad sjukvård. Detta ställer högre krav på resenären men även på den svenska sjukvården. Framför allt inom primärvården behövs kunskap inom höghöjdsmedicin för att identifiera högriskpatienter, ge adekvat rådgivning och hjälpa resenärer att utveckla strategier.
I denna artikel ges en sammanfattning av fältet ämnad som en översikt för primärvården.
Hemoglobin verkar som buffert mot sjunkande saturation
Lungornas syreupptagningsförmåga påverkas i stor utsträckning av syrets diffusionshastighet från alveol till kapillär. Hastigheten kan vid ett givet lufttryck beräknas utifrån Ficks lag och anpassas till olika lufttryck med Daltons lag (Fakta 1). Slutsatsen av dessa lagar blir att syrets diffusionshastighet minskar i takt med att lufttrycket sjunker, vilket leder till minskad syresättning av blodet på hög höjd [6, 7].
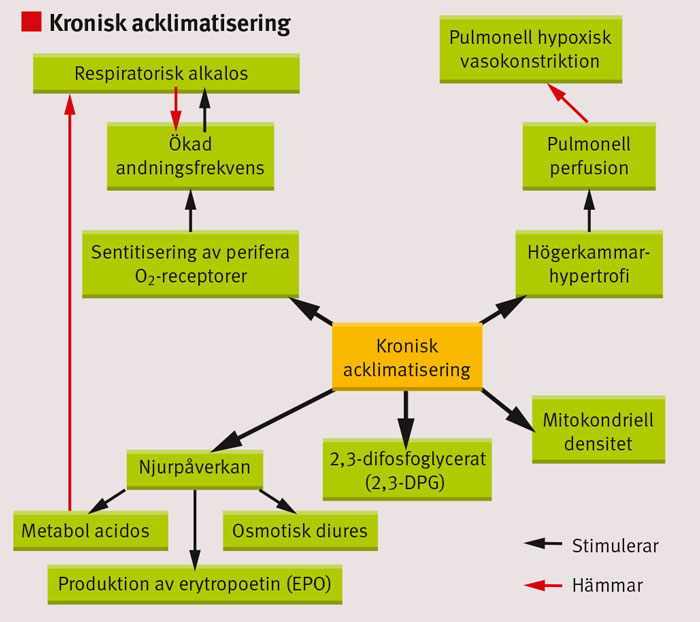
Hemoglobinet verkar, tack vare sin dissociationskurva, som en buffert mot sjunkande saturation ända upp till 3 000 möh, vilket motsvarar ett lufttryck på ca 70 kPa [6]. Vid ännu lägre lufttryck triggas en rad mekanismer för att optimera syretillförseln till vävnaden med samlingsnamnet acklimatisering. Acklimatisering startar inom minuter på hög höjd men kan ta flera veckor på samma höjd innan den är maximerad (Figur 1 och 2).
Exakta mekanismer för hur detta regleras är ännu inte kartlagda, men »hypoxia-inducible factor-1-alpha« (HIF-1α), en transkriptionsfaktor som aktiveras vid hypoxi och reglerar ett 300-tal olika gener, tros spela en viktig roll [6, 8].
Kroppen kan acklimatiseras till 5 500 möh
Kroppen har kapacitet att acklimatiseras till ca 5 500 möh men bryts långsamt ned på högre höjder än så [4].
Det minskade syretrycket aktiverar omedelbart perifera kemoreceptorer och leder till ökad andning [4, 6, 9]. Ökad andningsfrekvens har tidigare setts som negativ indikator på effektiv acklimatisering men bedöms numera vara en förutsättning för optimal syresättning [8]. Därför bör andningssupprimerande läkemedel och droger, såsom vissa sömnmedel, alkohol etc, undvikas på hög höjd. Den positiva effekten av acetazolamid tillskrivs andningsstimuleringen [1, 7, 8, 10]. Hypoxemi leder även till ett generaliserat sympatikuspåslag med takykardi, ökad hjärtminutvolym och generaliserad vasokonstriktion som följd [4, 6, 7, 10, 11].
På vävnadsnivå leder syrebristen till vasodilatation, som på kort sikt har större nettoeffekt än sympatikuspåslaget, varför hypotoni och ortostatism är vanligt initialt. Den minskade syremängden resulterar i ökat cerebralt blodflöde; i akutskedet kan det öka uppemot 30 procent men normaliseras hos friska individer inom ett par dagar [7, 8, 12]. Nedsatt kognitiv förmåga har visats på så låga höjder som 2 400 möh (vilket motsvarar kabintrycket på reguljärflyg) men förbättras i och med effektiv acklimatisering [7].
Över tid, dagar till veckor, sensitiseras kemoreceptorerna i karotiderna, vilket möjliggör högre andningsfrekvens och därmed ökad ventilation [4, 13]. Kompensatorisk metabol acidos och ökad pulmonell cirkulation bidrar till att förbättra ventilationen [7]. Det ökade hjärtarbetet leder på sikt till högerkammarhypertrofi, men hjärtminutvolymen normaliseras inom ett par dagar [8, 9]. Ökad hematokrit ses redan inom det första dygnet på grund av sjunkande plasmavolym [8]. Erytropoesen ökar inom timmar på hög höjd och stabiliseras inom 10–14 dagar [6-9]. Ökad mitokondriell och kapillär densitet förbättrar vävnadssyresättningen och den perifera syreanvändningen [4, 6, 7, 10, 11].
Förväntade fysiologiska förändringar på hög höjd:
- nedsatt sömnkvalitet [5, 7, 14]
- nedsatt mörkerseende [11, 12]
- nedsatta kognitiva funktioner [3, 4, 15-17]
- nedsatt ansträngningstolerans [4, 5, 7, 8]
- ökad urinproduktion [6, 7].
Höjdsjuka då anpassningen inte följer med i stigningen
Höjdsjuka är när hypoxemi direkt eller indirekt (via kroppens kompensatoriska mekanismer) manifesteras i form av patologiska karakteristiska symtom då stigningshastigheten överskrider kroppens anpassningsförmåga [1, 3-6, 8-11, 15, 17]. Den viktigaste riskfaktorn är snabb stigning (Tabell I), men även tidigare historik av höjdsjuka samt vissa sjukdomar, såsom migrän och sjukdomar i lungkretsloppet (öppetstående foramen ovale, pulmonell hypertension m m) har visats predisponera för höjdsjuka [5, 8, 10].
För höghöjdslungödem verkar även genetisk predisposition finnas med ökad vasokonstriktion på grund av endoteldysfunktion med minskade NO- och ökade endotelin-1-nivåer [2, 10].
Akut höjdsjuka (acute mountain sickness). Akut höjdsjuka är ett vanligt tillstånd, som drabbar ca 50 procent på 4 000 möh och har oftast ett godartat förlopp [1, 3, 5]. De flesta blir symtomfria inom 48 timmar vid oförändrad höjd. Symtom inkluderar huvudvärk, mag–tarmbesvär, insomni, yrsel och uttröttbarhet och kan graderas med hjälp av Lake Louise score (Tabell II) [1, 3-5, 10, 12, 15, 16]. Akut höjdsjuka liknar andra tillstånd, t ex dehydrering, hypotermi och hypoglykemi, vilket är viktigt att ha i åtanke, men symtomen bör tolkas som akut höjdsjuka tills motsatsen är bevisad.
Höghöjdshjärnödem (high-altitude cerebral edema).Höghöjdshjärnödem är en livshotande encefalopati och har potentiellt mycket snabb progress, där koma kan inträffa timmar från symtomdebut. Hjärnödemet tros ha samma patofysiologiska orsaker som akut höjdsjuka med progress av hämmad cerebral autoregulation, hypoxisk cerebral vasodilatation och ändrad funktion av blod–hjärnbarriären [9-11]. Symtom vid höghöjdshjärnödem föregås ofta av akut höjdsjuka med tillkomst av generell neurologisk påverkan såsom trunkal ataxi, konfusion och medvetandesänkning [3, 5, 12, 16].
Höghöjdslungödem (high-altitude pulmonary edema).Höghöjdslungödem är ett icke-kardiellt lungödem, som leder till förvärrad hypoxemi och akut högerkammarsvikt. Den fysiologiska fokala pulmonella hypoxiska vasokonstriktionen orsakar överperfusion av perfunderad lungvävnad. Detta leder till hydrostatiskt ödem och pulmonell hypertension [2, 3, 18]. Symtom uppstår oftast efter 2–4 dagar på hög höjd, speciellt efter kraftig ansträngning, och inkluderar hosta, vilodyspné, svikttecken och blodfärgat sputum. Differentialdiagnoser såsom pneumoni, astma och hjärtinfarkt bör finnas med i bedömningen.
Långsam uppstigning bäst för att förebygga höjdsjuka
Nedanstående rekommendationer är främst baserade på riktlinjer från Wilderness Medical Society (WMS). WMS, som är baserat i USA, är världsledande inom vildmarksmedicin och kommer regelbundet ut med konsensusbaserade riktlinjer.
Långsam uppstigning ses som den bästa åtgärden för att förebygga höjdsjuka. Rekommendationerna skiljer sig lite mellan olika experter, men majoriteten anser att icke-acklimatiserade individer inte bör klättra mer än 300–500 höjdmeter per dygn på höjder över 3 000 möh [1, 19, 20].
Den enda farmakologiska behandlingen med den högsta evidensgraden i enlighet med gradering av American College of Clinical Pharmacology är acetazolamid, vilken kan användas både som profylax och som behandling [1, 5, 10]. Acetazolamid är en karbanhydrashämmare, som genom att bl a inducera metabol acidos möjliggör snabbare acklimatisering. Den maskerar inte symtom, och acetazolamid ses därför som ett säkert läkemedel. Biverkningarna är framför allt yrsel, parestesier och trötthet [21]. Profylaxdosen är 125 mg × 2 och rekommenderas av WMS till personer med tidigare höjdsjuka och inför resor där snabb uppstigning inte kan undvikas [1, 5].
Behandling med bland annat syrgas och tryckkammare
Omedelbar nedstigning eller evakuering är den enda definitiva behandlingen av höjdsjuka. Personer med lindrig akut höjdsjuka (2–4 poäng på Lake Louise score) kan observeras på samma höjd, men om symtomen förvärras eller inte blivit bättre inom 48 timmar bör nedstigning och/eller behandling påbörjas.
Vid svårare höjdsjuka och vid höghöjdshjärnödem och höghöjdslungödem kan man administrera syrgas (2–4 l/min), dexametason (8 mg peroralt, intramuskulärt eller intravenöst som bolusdos, därefter 4 mg × 4) och acetazolamid (250 mg × 2) samt tryckkammarbehandling om nedstigning inte är möjlig [1, 3, 12, 15, 16]. Portabla tryckkammare kräver dock konstant tillsyn och är svåra att använda om patienten är klaustrofobisk, kräks eller har svårt att hålla fri luftväg [22].
Nifedipin 30 mg × 2 kan ges som adjuvant behandling vid höghöjdslungödem [16].
Wilderness Medical Society presenterade 2014 aktuella profylax- och behandlingsrekommendationer [20].
Vanliga sjukdomar/tillstånd kan påverkas av hög höjd
Endast ett fåtal studier av hög höjd och vanliga sjukdomar/tillstånd har gjorts, och trots gedigen sökning kunde ingen prospektiv, randomiserad studie hittas. Därför bör nedanstående rekommendationer tas med försiktighet, eftersom mycket kvarstår att utröna innan fältet är fullständigt klarlagt.
Hypertoni. Sympatikuspåslaget på hög höjd kan leda till stigande blodtryck men sällan till maligna nivåer. Oförändrad medicinering rekommenderas. Personer med hypertoni bedöms inte ha ökad risk att drabbas av höjdsjuka utan kan planera sin resa som övriga resenärer [10].
Kroniskt obstruktiv lungsjukdom. Storskaliga studier saknas, men teoretiskt bör resor till hög höjd avrådas vid svår KOL, speciellt vid pulmonell hypertension. Ökad incidens av pneumotorax har inte noterats [10].
Hjärt–kärlsjukdom. Personer med känd ischemisk hjärtsjukdom, tidigare hjärtinfarkt eller hjärtoperation bör genomgå arbetsprov och avrådas från resa vid patologiskt utfall. Friska individer, personer med välreglerad arytmi och personer med normalt arbetsprov löper ingen ökad risk för infarkt på hög höjd [10].
Kronisk njursvikt. Kortare vistelser på hög höjd bedöms inte vara kontraindicerade, men dosering av acetazolamid kan behöva justeras [10].
Graviditet. Den stora risken med vistelse på hög höjd under graviditet är att tillgången till avancerad sjukvård ofta är begränsad. Gravida kvinnor bör även avstå från resor högre än 3 000 möh, eftersom saturationen därefter sjunker med ännu inte studerad påverkan på fostret [10].
Astma. Trots ansträngning och kall luft, som potentiellt skulle kunna förvärra sjukdomen, kan personer med astma ha färre symtom på hög höjd. Detta tros bero på minskad mängd allergener och ökade nivåer av katekolaminer. Det är viktigt att ha med tillräckligt med mediciner för att behandla eventuell exacerbation, eftersom de respiratoriska marginalerna blir mindre på hög höjd [10, 23].
Diabetes. Ökad basalmetabolism och fysisk aktivitet minskar insulinbehovet hos insulinberoende diabetiker, men sympatikuspåslaget ökar insulinresistensen, så det går inte att på förhand förutspå optimal insulindos. Resenärer med diabetes bör ha god glukoskontroll före avresa och mäta glukosnivån regelbundet under resan. De bör gärna ha en glukosmätare i reserv, eftersom många mätare är opålitliga i kalla klimat. De bör dessutom ha med sig extra insulin och glukagon. Det är viktigt att tillverkarnas rekommendationer för användning i extrema miljöer följs. Det är också viktigt att komma ihåg att hypoglykemi kan maskera symtom på höjdsjuka och vice versa [10, 24].
Sjukvården – motvikt till oseriösa researrangörer
Höghöjdsmedicinens relevans i dagens samhälle ökar allteftersom fler svenskar väljer att resa till högalpina områden. Bergsbestigningar och vistelse på hög höjd är inte riskfritt, och fler resenärer lär framöver kontakta primärvården och vaccinationsbyråer för rådgivning. I dagsläget har researrangörerna monopol på råd kring upplägg av sådana resor, och de kan ha andra, mer vinstmaximerande, faktorer i åtanke. Ett tydligt exempel är bestigningsresor till Kilimanjaro, där många bolag anordnar turer på 5 dagar, vilket innebär en stigningstakt på över 1 000 höjdmeter per dygn. Utöver att det avsevärt minskar sannolikheten att lyckas är det en allvarlig säkerhets- och hälsorisk som många resenärer inte är medvetna om. Över 1 000 resenärer evakueras och ca 10 dödsfall rapporteras årligen från Kilimanjaro.
Sjukvården har möjlighet att vara en motvikt till oseriösa researrangörer och orealistiska äventyrare genom att informera om de risker som är sammankopplade med snabb uppstigning. Primärvårdsläkare med specialintresse för vildmarksmedicin kan också ge råd om inverkan av hög höjd på patientens övriga sjukdomar och ta ställning till profylaktisk behandling. De studier som hittills publicerats visar att acetazolamid har god (potentiellt livräddande) effekt med få dokumenterade allvarliga biverkningar.
Slutsatsen bör därför vara att profylaxbehandling ska rekommenderas till dem som uppfyller kriterierna och inte har några kontraindikationer för acetazolamid. Många rekommendationer avseende höjdsjuka är dock baserade på olika experters personliga erfarenheter, retroaktiva studier och kraftigt selekterade försökspersoner. I takt med att ämnet börjat uppmärksammas publiceras fler och fler studier av bättre kvalitet. Försök att hitta bättre verktyg för läkare att göra korrekt riskanalys med bl a hypoxiskt arbetsprov verkar lovande, men fler studier krävs innan detta blir aktuellt att implementera i den svenska vården.
Potentiella bindningar eller jävsförhållanden: Inga uppgivna, förutom anställningsförhållande.