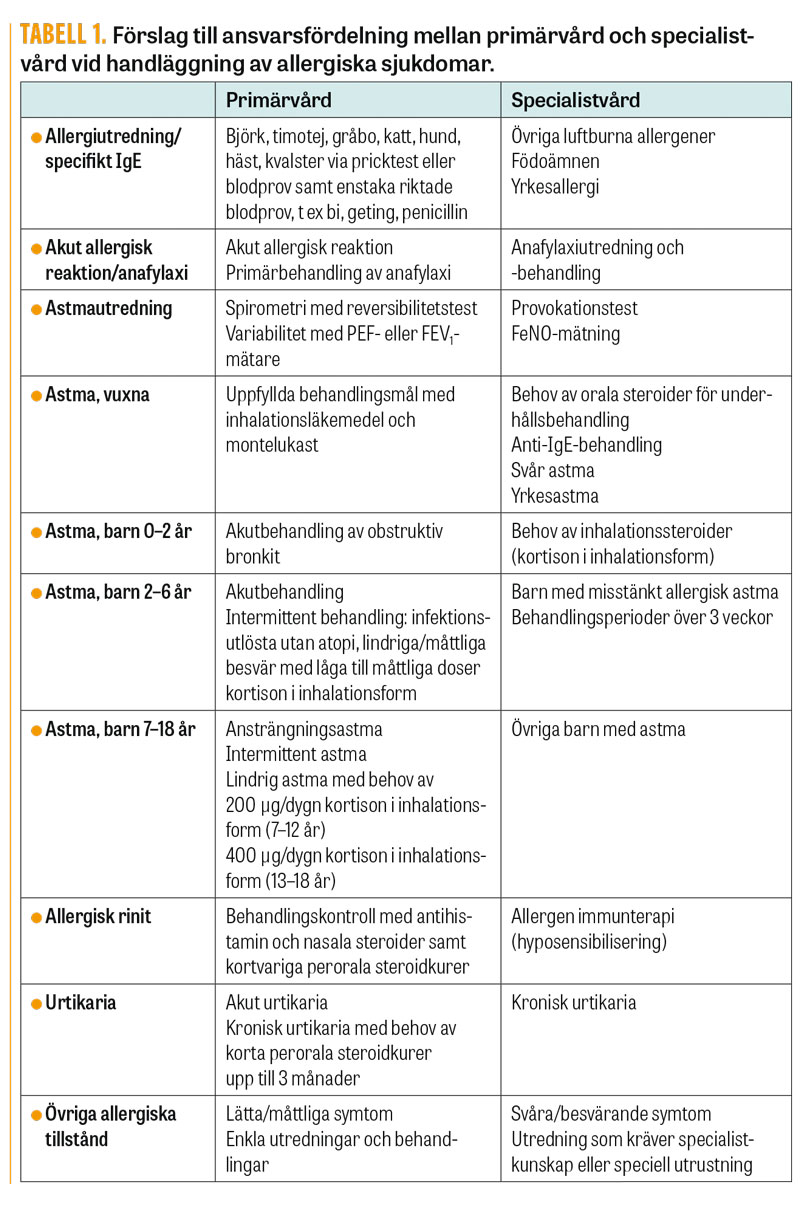
Patientens sjukhistoria avgör hur omfattande utredning som är motiverad. Basal allergiutredning ska kunna göras i primärvården.
Vid anafylaxi ges adrenalin intramuskulärt i lårets utsida, och patienten ska till akutklinik för fortsatt vård och observation.
Om nasala steroider och antihistamin inte hjälper vid allergisk rinit ges kort stötdos med perorala steroider.
Om insatt läkemedelsbehandling mot astma inte har tillräcklig effekt, kontrolleras om patienten tagit sin medicin och om inhalationstekniken är korrekt innan behandlingen ändras.
Akut urtikaria behöver inte allergiutredas.
Korsreaktioner med klåda och svullnad i munnen vid födointag hos personer med pollenallergi är vanligt och kräver i allmänhet ingen utredning.
Patienter med sjukdomar och symtom som orsakas av allergisk eller annan överkänslighet är vanliga i primärvården. Allmänläkaren bör ha kunskap om hur behandling och utredning av de vanligaste misstänkta allergiska tillstånden ska handläggas. En vårdcentral bör ha resurser att primärt hantera akuta allergiska tillstånd som astma och anafylaktiska reaktioner, även om patienter med akut svår astma och anafylaxi inte är vanliga.
Anamnes och kommunikation är grunden
Nytillkomna symtom från luftvägar, mag–tarmkanal eller hud som inte har infektionsorsak väcker ofta misstankar om allergi och misstänks bero på något som patienten inte tål eller reagerar avvikande på. Patienten har ofta förväntningar på att sjukvården ska kunna fastställa vad som orsakat besvären och önskar en »allergiutredning«.
Den första kontakten med primärvården blir i dessa fall oftast en telefonkontakt med sjuksköterska som får bedöma vad som är lämplig åtgärd i förhållande till patientens beskrivning av sina symtom. I många fall kan det räcka med rådgivning om medicinering med receptfria läkemedel och exspektans.
Om symtomen är mer allvarliga och oklara eller råd om egenvård inte har fungerat, blir det ofta ett besök till distriktsläkare. Anamnesen är avgörande för huruvida utredning är motiverad och hur omfattande den bör vara.
Ibland räcker sjukhistorien och undersökning av patienten för att fastställa orsaken till besvären, och då behövs inga prov för att ge adekvat behandling och råd. Återkommande, mer omfattande och allvarliga symtom stärker dock indikationen för allergiutredning.
Kommunikationen med patienten är viktig. Många patienter oroar sig för symtomen och förväntar sig att en allergiutredning både ska förklara orsak och leda till bot. Samtalet bör innehålla återkoppling från doktorn till patienten om att man har hört och förstått patientens sjukhistoria och tankar.
Läkaren har ansvaret för att utredningen blir adekvat och att patienten förstår vilka begränsningar allergitest har.
Basal allergiutredning ska kunna genomföras
I Socialstyrelsens riktlinjer för astma och KOL 2015 fastslås att primärvården ska kunna genomföra en basal allergiutredning och att det har hög prioritet [1]. Allergiutredning med test avser i första hand IgE-förmedlad allergisk reaktion. Testen kan utföras in vivo som pricktest eller in vitro som blodprov med analys av specifika allergener.
Om kompetens finns att utföra pricktest, kan det vara kostnadseffektivt för en medelstor vårdcentral med ca 10 000 listade individer. Pricktestpanelen bör inkludera björk, gräs, gråbo, katt, hund och kvalster. Utökad panel blir inte kostnadseffektiv då indikationerna för andra allergentest är för få, och dessa test bör i stället göras som blodprov. Många vårdcentraler har möjlighet att remittera patienter till sjukhusklinik för enbart pricktest, vilket kan vara ett alternativ till att själva utföra testen.
Phadiatop är ett screeningtest för de inhalationsallergener som ingår i en standardpanel. Testet utfaller negativt om summan av IgE är <0,35 kU/l för de ingående allergenerna. Det har bra sensitivitet och specificitet att utesluta allergi vid luftvägssymtom. Om testet är positivt krävs ofta en vidareanalys för enskilda allergener att fastställa vilket eller vilka allergen(er) som har förhöjd halt.
Allergiutredning vid misstänkt födoämnes- eller läkemedelsallergi bör ske endast i begränsad utsträckning i primärvården.
Beredskap för anafylaktisk reaktion bör finnas
En vårdcentral bör ha beredskap för att bedöma och initialt behandla personer som drabbats av akut allergisk reaktion och anafylaxi. De patienter som utvecklar anafylaktisk reaktion ska remitteras till sjukhus med ambulans efter primär behandling på vårdcentralen. Om symtomutvecklingen stannar vid akut allergisk reaktion, kan patienten behandlas och övervakas på enheten i 2–4 timmar till dess man är säker på att risken för anafylaxi och astma upphört.
När den akuta allergiska reaktionen innefattar uttalad klåda, flush, urtikaria och lokal svullnad finns risk för utveckling av anafylaxi, och hög beredskap att ge adrenalin bör då finnas [2]. Adrenalin ges alltid intramuskulärt i lårets utsida. Om patienten har astma bör akutbehandling med bronkdilaterare också ges. Effekt av antihistamin fås efter 20–30 minuter och av kortikosteroider först efter 2–3 timmar.
Förstagångsförskrivning av adrenalinpenna ska normalt inte ske i primärvården utan av allergikunnig specialistläkare. Fortsatt förskrivning kan ske av primärvården om remiss för detta har utfärdats.
Övre luftvägarna – allergisk rinokonjunktivit vanligt
Allergisk rinokonjunktivit är den vanligaste manifestationen av atopisk sjukdom. Diagnosen är oftast lätt att ställa, och speciell allergiutredning är sällan indicerad. Många klarar sin sjukdom med egenvård och receptfria läkemedel och kontaktar sjukvården först när både antihistamin och nasala steroider inte har tillräcklig effekt. Vid läkarbesök bör diagnosen konfirmeras och näsan undersökas efter avsvällning av slemhinnan för att utesluta polyper och anomalier.
Man bör kontrollera om och hur patienten tar sina nasala steroider. Många slutar efter några dagar, eftersom de tycker att steroiderna inte hjälper och/eller deponerar medicinen längs nässeptum i stället för lateralt mot konkorna. Risken för näsblödning som biverkan minskar också vid rätt tillförsel av nasala steroider.
Vid terapisvikt av högdos nasala steroider och antihistamin kan patienten behöva korttidsdoser av perorala steroider, t ex 10–20 mg prednisolon i 2–3 dagar och därefter nedtrappning [3]. Montelukast kan vara ett alternativ för dem som också har allergisk astma.
Trötthet är ett ofta förbisett symtom vid allergisk rinit. Tröttheten kan vara uttalad och påtagligt störa tillvaron för bilförare, ungdomar under studier och examensperioder liksom i andra arbetssituationer.
Indikation att remittera för eventuell allergen immunterapi finns vid uttalade symtom och behov av flera kurer med peroralt kortison.
Nedre luftvägarna – astma/KOL-mottagning behövs
Primärvården har ansvar för majoriteten av vuxna med astma och för barn och ungdomar med lindrig och intermittent astma. I Socialstyrelsens riktlinjer framgår att astmadiagnosen i första hand ska kunna fastställas med spirometriundersökning med reversibilitetstest och vid behov med variabilitetsberäkning med PEF-mätare (topputandningsflöde) eller FEV1-mätning (forcerad exspiratorisk volym under 1 sekund) med minispirometer [1]. Allergiutredning av de vanligaste inhalationsallergenerna ska kunna genomföras i primärvård liksom rådgivning om allergensanering, rökslutarstöd och behandling med inhalationsläkemedel och leukotrienantagonister.
Primärvården ska erbjuda akutbehandling vid försämring och uppföljning av exacerbationer samt regelbundna kontroller av de patienter med astma som har daglig behandling med läkemedel. Vidare ska inhalationsteknik kontrolleras och uppföljning med patientformulär och kvalitetsindikatorer rekommenderas.
För att utföra dessa arbetsuppgifter är det lämpligt att vårdcentralerna har sjuksköterskeledda astma/KOL-mottagningar [4]. Sådana finns i stor utsträckning i dag, men behovet av utbildning av sjuksköterskor är stort. Tillräckligt med arbetstid behöver avsättas för uppgiften. Det är också viktigt att någon läkare på vårdcentralen blir medicinskt ansvarig för astma/KOL-mottagningen genom att skaffa sig djupare kunskaper och följa utvecklingen av de aktuella sjukdomarnas behandling och utredning samt vara ett stöd för sjuksköterska och kollegor på enheten.
Initialbehandling av astma med läkemedel när snabbverkande beta-2-agonist inte räcker är alltid kortison i inhalationsform [5]. Patienter som inte uppnår tillräcklig kontroll av astman med insatt underhållsbehandling ska tillfrågas om de tar sin medicin, och inhalationstekniken ska kontrolleras. Först därefter kan man överväga om kortison i inhalationsform ska kombineras med annat läkemedel eller om kortisondosen ska justeras. IgE-medierad allergisk astma är oftast mycket steroidkänslig (såvida patienten inte röker), och hos många blir astman välkontrollerad på låg till medelhög steroiddos.
Vid allergisk astma är det mycket vanligt med samtidig allergisk rinit. Vid icke-allergisk astma behövs ofta högre steroiddoser och kombination med andra astmaläkemedel för att uppnå behandlingsmålen [5].
ACT (Asthma control test) är det frågeformulär som rekommenderas i Socialstyrelsens riktlinjer, eftersom det har god förmåga att bedöma patientens hälsostatus och kan hjälpa till att uppnå behandlingsmål. Formuläret består av fem frågor till personer över 12 år, och för barn finns ett formulär med sju frågor (C-ACT).
Behandlingsmål vid astma är:
- symtomfrihet
- ingen begränsning av dagliga aktiviteter
- att förhindra försämringsperioder
- att förhindra försämring av lungfunktionen
- inga störande biverkningar av behandlingen.
Uppföljning med kvalitetsindikatorer kan lämpligen ske i Luftvägsregistret om man inte har lokala överenskommelser.
Huden – urtikaria och läkemedelsexantem är exempel
Allergi och hud ger associationer till atopiskt eksem och urtikaria men även till kontakteksem, Quinckes ödem och läkemedelsexantem.
Utbrett och svårbehandlat atopiskt eksem hos barn bör remitteras till barnläkare [6]. Tidig debut stärker remissindikationen liksom misstanke om allergi mot basfödoämnen. Svar på allergitest av födoämnen kan vara svårtolkade för en allmänläkare. Mindre utbredda eksem som svarar på kortvariga behandlingar med lokala steroider och mjukgörande krämer kan behandlas i primärvård.
Vid misstanke om att födoämnen triggar i gång klåda och eksem räcker det oftast med elimination av födoämnet, om det inte är ett basfödoämne. En intressant observation är att barn som behandlas med luftrenare mot allergisk astma också blivit bättre i sitt eksem, vilket kan antyda att även inhalerade allergener kan ha betydelse vid atopiskt eksem, men behandlingen är inte prövad i en kontrollerad studie [7].
Akut urtikaria är inte en indikation för allergiutredning [8]. Om den debuterar i anslutning till intag av nytt läkemedel bör detta misstänkas som orsak. Vid recidiverande akut urtikaria har patienten ofta starkt önskemål om utredning för att finna bakomliggande orsak. Det är sällan man finner någon sådan. Om patienten skriver ned vad hon/han ätit och druckit under det senaste dygnet före symtomdebuten och man då finner någon föda eller dryck som återkommer vid flera tillfällen, kan det kanske vara en orsaksfaktor. Man kan då pröva med elimination och eventuellt provokation för att se om det finns något samband.
Urtikaria ska behandlas med hög dos (2–4 gånger den normala) antihistamin, och behandlingen bör fortsätta 4–5 dagar efter det att urtikarian klingat av [9]. Många behandlingsrekommendationer säger att perorala steroider inte är indicerade, men min erfarenhet är att många patienter kan behöva en stötdos glukokortikoid för att symtomen ska klinga av.
Ett lokalt eksem på platsen för ett nickelinnehållande spänne gör diagnosen enkel. Men vanligtvis är utredning och behandling av misstänkt kontakteksem svår och kräver erfarenhet och lapptest, som inte kan utföras i primärvård. Dessutom kan kontakteksem medföra svårigheter i yrkesutövningen och kan kräva omskolning eller leda till sjukskrivning och pension, varför dessa patienter ska remitteras till hudläkare eller yrkesdermatolog.
Patienter med Quinckes ödem som får symtom från andningsvägarna ska remitteras akut med ambulans till akutklinik. Om symtomen är begränsade till lokal svullnad av läpp eller ögonlock kan behandling ske på vårdcentral till dess att reaktionen klingat av. Om patienten behandlas med ACE-hämmare eller har använt salicylat eller NSAID ska dessa läkemedel sättas ut. Om Quinckes ödem trots detta recidiverar, kan man överväga remiss för allergiutredning.
Läkemedelsexantem är oftast en toxisk reaktion och mer sällan en allergi [10]. Om det finns urtikarialiknande hudreaktioner stärker det misstanken om allergi.
Den vanligaste frågeställningen i primärvård är utslag som debuterar i anslutning till penicillinbehandling. Om utslaget är av exantemkaraktär och inte associerat med klåda kan penicillinbehandlingen fortsätta. Vid urtikariamisstanke bör behandlingen avbrytas och eventuellt ersättas med annat antibiotikum. För att fastställa om patienten fått penicillinallergi bör specifikt IgE-test mot aktuell penicillintyp göras 4–6 veckor efter reaktionen. Om testet är positivt ska patienten betraktas som penicillinallergisk och om testet är negativt kan remiss till allergolog utfärdas för eventuell komplettering med pricktest och provokation.
För andra läkemedel som misstänks ha orsakat en allergisk reaktion finns inga allergitest, förutom för vissa cefalosporiner. Astma och allergiska reaktioner som orsakas av salicylater och NSAID är en inte ovanlig frågeställning, och här får anamnesen bli vägledande för ställningstagande till om läkemedlen bör undvikas eller inte. Behovet av dessa läkemedel spelar också roll för framtida medicinering. COX-2-hämmare verkar inte utlösa dessa reaktioner, men eventuell testning bör ske på sjukhusklinik.
Födoämnen – 20–30 procent vuxna anger överkänslighet
Av den vuxna befolkningen uppger 20–30 procent födoämnesöverkänslighet [11, 12]. Hos dessa personer kan födoämnesöverkänslighet verifieras hos 10–20 procent. Vid immunologisk orsak finns möjlighet att verifiera allergin med test. IgE-medierad födoämnesallergi hos skolbarn och vuxna är vanligen mot jord- och trädnöt. Vid IgE-medierade allergier kan även korsreaktioner orsaka symtom vid födointag. Vanligast är klåda och svullnad i munnen vid intag av äpple och stenfrukter hos björkpollenallergiska, s k oralt allergisyndrom.
Icke-allergisk födoämnesöverkänslighet har många och ibland oklara mekanismer men är ofta kopplad till intag av mat med hög halt av biogena aminer (t ex ansjovis, tonfisk, salami, vissa ostar) eller histaminfrisättande mat (t ex fisk, skaldjur, jordgubbar, choklad, citrusfrukter). Symtomen från huden är flush, klåda och svullnader, från mag–tarmkanalen koliksmärtor, diarré och kräkningar och från centrala nervsystemet huvudvärk och migrän.
Personer som riskerar livshotande symtom av mat eller dryck ska utredas av allergolog, liksom personer med multipel allergi och undervikt på grund av kostinskränkning. Primärvården kan handlägga patienter med pollenrelaterade och ofarliga symtom från hud och mag–tarmkanal. Vid födoämnesallergi är behandlingen vanligtvis elimination. Vid icke-allergisk födoämnesöverkänslighet gäller också elimination eller minskning av föda med biogena aminer eller histaminfrisättande egenskaper. Man kan även försöka behandla med antihistamin av H1-typ.
Primärvårdens ansvar – handlägga symtombruset
Primärvården har ansvar för att handlägga det symtombrus som finns i befolkningen. Allergiska sjukdomar är vanliga i denna symtomflora. Bland de svåra uppgifterna för en allmänläkare är att bedöma tidiga och vaga symtom och bedöma när utredning är indicerad och när exspektans och lugnande besked är bäst. Goda kunskaper, beprövad erfarenhet och god kännedom om sina listade patienter underlättar dessa beslut.
Potentiella bindningar eller jävsförhållanden: Björn Tilling har erhållit föreläsningsarvoden från AstraZeneca och Takeda.