Skörhet är ett begrepp som bättre än multisjuklighet identifierar äldre personer i behov av ett särskilt multidimensionellt omhändertagande.
Skörhet betecknar ett tillstånd av accelererat biologiskt åldrande där kroppen successivt förlorar förmågan att hantera fysiska, psykiska och sociala påfrestningar.
Skörhet är ett dynamiskt tillstånd som delvis går att förebygga och behandla med träning, nutrition och reducering av onödig polyfarmaci.
Det finns flera validerade enkla riskbedömningsinstrument för skörhet.
Graderande skörhetsbedömning ger beslutsstöd för att erbjuda relevanta interventioner till kronologiskt åldrade men biologiskt robusta personer, liksom ett stöd för att avstå.
I takt med att befolkningen åldras blir behovet att förstå komplexiteten hos den åldrande individen och den äldre patienten alltmer angeläget. »Multisjuklighet« och »multisjuka äldre« är vanligt förekommande begrepp: multisjuka äldre definieras som individer ≥75 år med ≥3 olika diagnoser och ≥3 vårdtillfällen det senaste året. Patienterna i gruppen kännetecknas av stort lidande, hög vårdkonsumtion, fragmenterad vård och ofta beroende av anhöriga [1].
Begreppet multisjuklighet är i en del avseenden begränsande eftersom vård- och omsorgsbehovet hos äldre individer bestäms primärt av fysisk och kognitiv funktionsförmåga. En italiensk studie över hemmaboende mycket gamla individer visade att långtidsöverlevnad var starkt kopplad till fysisk funktionsförmåga, men betydligt svagare till multisjuklighet [2]. Internationellt, bland annat från WHO [3], har man därför i stället lyft fram begreppet »frailty« (översatt till »skörhet« på svenska [4]) för att fånga den äldre individens svårigheter att klara sin vardag. WHO betonar då tillstånd som ökad sårbarhet, nedsatt förmåga att klara stressituationer och nedsatta kroppsfunktioner [3]. Begreppen multisjuklighet och skörhet överlappar varandra, men kan inte ersätta varandra [5].
Eftersom skörhet är ett dynamiskt tillstånd som delvis går att förebygga och behandla är det av stor betydelse att tillståndet medvetandegörs och förtydligas, särskilt för beslutsfattare och personal inom sjukvård och äldreomsorg. Nästan alla medicinska specialiteter möter i dag äldre sköra patienter, men vården (och vårdgivarnas kunskap) är sällan anpassad för denna sårbara grupp. Syftet med denna översiktsartikel är att skapa förståelse för skörhetsbegreppet med fokus på hur skörhet kan identifieras i praktisk sjukvård. Dessutom nämner vi översiktligt utredningsåtgärder och möjliga åtgärder för prevention och behandling.
Skörhet
Skörhet är ett tillstånd av accelererat biologiskt åldrande där kroppen successivt förlorar förmågan att anpassa sig till fysiska, psykiska och sociala påfrestningar [6]. WHO gav 2015 följande definition: »en progredierande åldersrelaterad försämring av olika kroppsfunktioner som resulterar i minskade reserver och som leder till stor sårbarhet vid olika påfrestningar och därmed ökar risken för olika typer av negativa hälsoutfall«. Exempel på det sistnämnda är risk för fall, ökat beroende av andra, ökad risk att vårdas på sjukhus eller vårdboende och att dö. Depression, smärta, nedsatt kognition och låg livskvalitet förekommer ofta samtidigt. Risken för skörhet ökar med åldern: i en studie noterades till exempel prevalensen av skörhet som <5 procent hos 65–69-åringar, 9 procent hos 75–79-åringar och >25 procent hos personer äldre än 85 år [6]. Samtidigt noterades att 3/4 av de äldsta individerna inte var sköra.
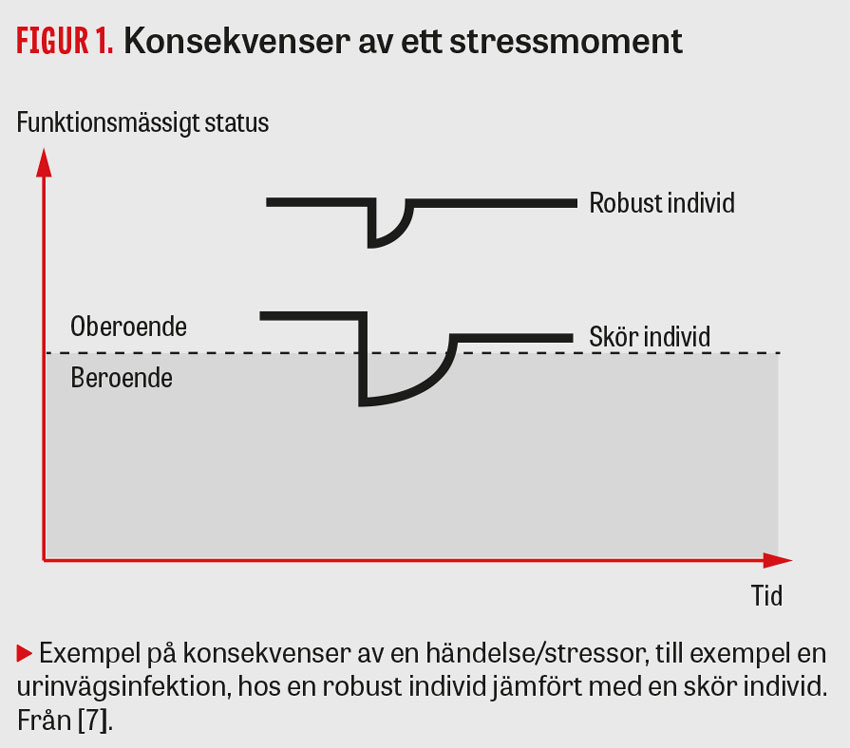
Figur 1 illustrerar hur effekten av en »stressor« eller en påfrestning kan skilja sig mellan en robust och en skör person [7]. Påfrestningen kan vara av fysisk, psykisk eller social karaktär (till exempel infektion, nytillkommen ensamhet, flytt till annat boende). Den robusta individen reagerar med en mindre funktionsnedsättning och återgår till sin tidigare funktionsförmåga relativt snabbt, till skillnad från den sköra individen som får en kraftigare funktionsnedsättning, som varar längre och som inte alltid leder till full återhämtning.
Syftet med att uppmärksamma skörhetsbegreppet och att bedöma skörhet är bland annat att
- identifiera de äldre personer som har störst behov av ett multiprofessionellt och multidimensionellt teamomhändertagande
- riskstratifiera och ge beslutsunderlag inför olika ingrepp och behandlingar [8].
När det gäller riskstratifiering har skörhetsbedömning använts framgångsrikt i bred klinisk kontext inom exempelvis allmänmedicin, kardiologi [9], intensivvård [10] och kirurgi [11]. Värdering av skörhet inför ingrepp och behandlingar kan med god precision förutsäga risken för till exempel ytterligare behov av hjälp/beroende av andra, inläggning på sjukhus, flytt till särskilt boende för äldre och död.
Skörhetens patofysiologi
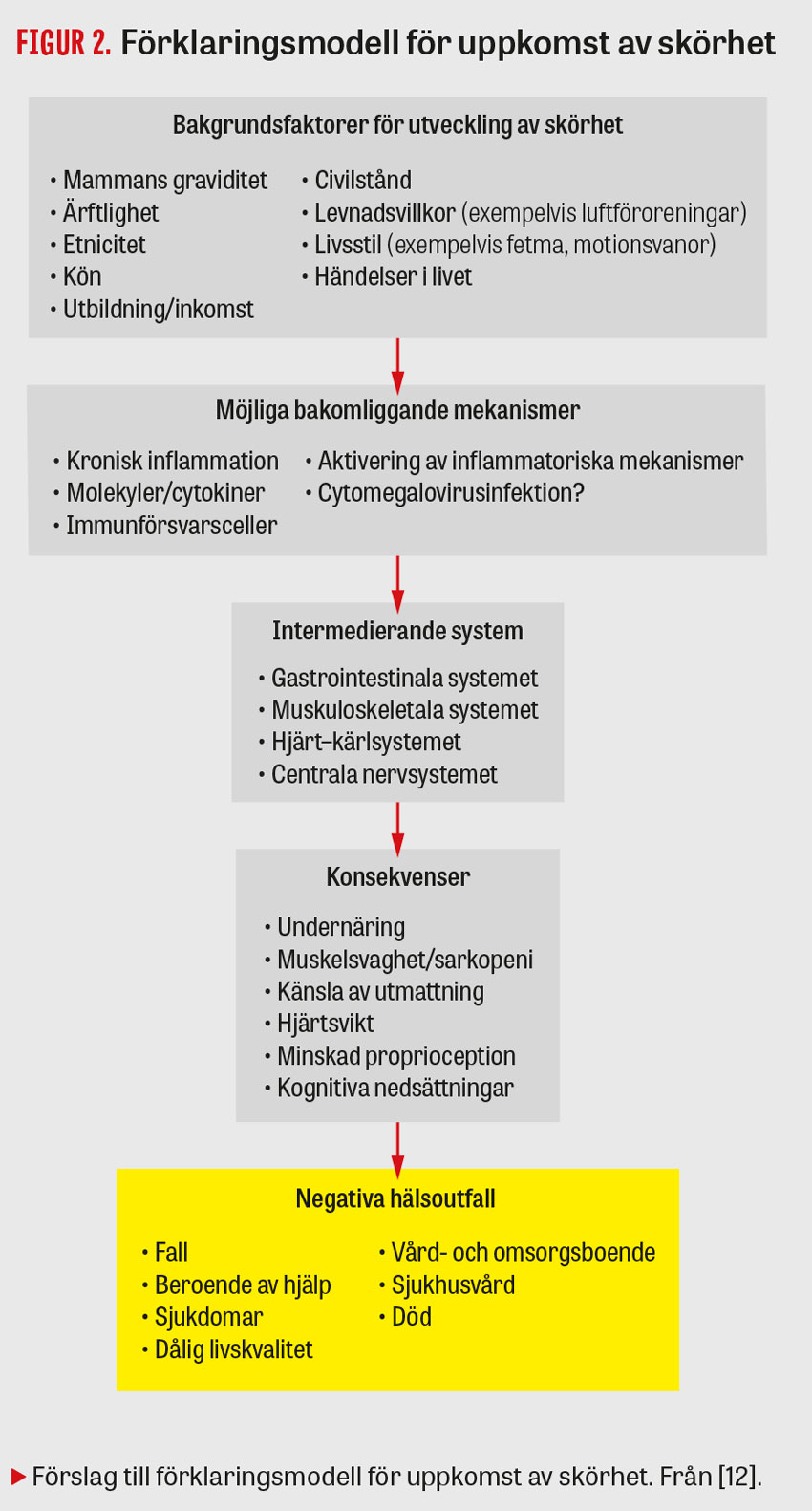
Orsaken till utveckling av skörhet är mångfacetterad och sammanfaller i mycket med åldrandeprocessen. Faktorerna bakom såväl det normala som det accelererade åldrandet vid skörhet är mycket komplexa. Figur 2 illustrerar den patofysiologiska mångfalden [12]. Till exempel spelar åldersrelaterad låggradig inflammation, oxidativ stress och neuroendokrin dysreglering betydande roller i ett intrikat samspel med arv, livsstil, sjukdomar och omgivning [5, 7, 13].
Många av skörhetens kliniska manifestationer sammanfaller med nedsatt muskelfunktion. Åldrandets katabolism leder till minskad muskelmassa: cirka 1–2 procent av muskelmassan förloras per år, och muskelkraften kan sjunka ännu snabbare, med 2–4 procent per år efter 70 års ålder. Till slut uppstår vad som kallas sarkopeni, det vill säga muskelsvikt [14], och det blir svårt att klara dagliga aktiviteter. Sarkopeni ses i första hand vid ett accelererat åldrande, men kan också vara sekundär till sjukdom eller till undernäring vid brist på energi, protein eller D-vitamin.
Modeller för att beskriva skörhet
Nedan beskrivs övergripande skörhetsmodeller, och därefter ges exempel på instrument som används kliniskt för att identifiera och gradera skörhet. Det kan vara på sin plats att framhålla att det saknas global konsensus och att det pågår en konstruktiv diskussion om vilket eller vilka instrument som passar bäst i olika sammanhang. Genom åren har tre modeller för att övergripande beskriva skörhet utkristalliserats.
- Fenotypmodellen, där den äldre beskrivs utifrån olika objektiva mätvärden kopplade till fysisk förmåga samt individens beskrivning av fysisk aktivitet och känsla av utmattning.
- Deficitmodellen, där den äldre beskrivs utifrån andel problemområden/symtom/sjukdomar i relation till ett antal definierade möjliga problemområden.
- Den integrerade modellen, där även sociala och psykologiska faktorer beaktas tillsammans med olika objektiva mätvärden och olika fysiska problemområden/symtom.
Fenotypmodellen
Linda Fried introducerade 2001 den så kallade fenotypmodellen (the frailty phenotype), som beskriver den sköra individen utifrån objektiva mätvärden främst kopplade till fysisk förmåga. Den baserar sig på en prospektiv kohortundersökning där sjukhusvistelser, fall, sjukdomar, funktionsnedsättningar och mortalitet [5] registrerades. Man identifierade fem domäner som förknippades med skörhet: 1) viktförlust, 2) styrka, 3) känsla av utmattning, 4) gånghastighet och 5) fysisk aktivitetsnivå. Om tre eller flera domäner var påverkade definierades den äldre som »skör« (frail), om en till två domäner var involverade definierades den äldre som i riskzonen (pre-frail) och om inga domäner var involverade som robust. Den identifierade fenotypen, det vill säga skörhet, korrelerade tydligt med senare negativa hälsoutfall såsom mortalitet, sjukhusvistelser, fall och funktionsnedsättningar i den aktuella kohorten. En fördel med fenotypdefinitionen är att den är objektivt mätbar, i motsats till deficitmodellen (se nedan), som enbart räknar upp olika prevalenta sjukdomar och tillstånd. Men modellen har också brister: till exempel tar den inte hänsyn till kognitiva eller sociala problem. I praktiken används vanligen olika metoder för att mäta de olika domänerna, varför studieresultat inte alltid är jämförbara.
Deficitmodellen
Nästan samtidigt med fenotypmodellen utvecklades »the cumulative deficit model« av Kenneth Rockwood, där den äldre beskrivs utifrån proportionen problem/nedsättningar/sjukdomar i relation till antal bedömda problemområden. Även den definitionen baserades på en prospektiv kohortundersökning med uppföljningar under en femårsperiod. Man började med att identifiera 70 olika symtom/tillstånd relaterade till biokemiska variabler, sjukdomar och funktionsnedsättningar (så kallade deficit). Därefter undersökte man hur många av dessa tillstånd/deficit som fanns hos en person, och ett så kallat skörhetsindex (frailty index) kunde beräknas, det vill säga en kvot mellan antalet funktionsnedsättningar och det totala antalet bedömda funktioner. Om till exempel 20 möjliga deficit/funktionsnedsättningar undersöks och 10 uppvisar avvikelse/nedsättningar blir skörhetsindex 10/20 = 0,5.
I motsats till fenotypmodellen ger deficitmodellen möjlighet att numeriskt gradera skörhet. Man kan även ta hänsyn till kognitiva nedsättningar, vilket kan vara centralt för denna population. Deficitmodellen kan digitalt integreras med journalsystem som redan mäter många av de tillstånd som brukar ingå i skörhetsindex.
Den integrerade modellen
Både fenotyp- och deficitmodellen har sina för- och nackdelar, och en lång rad experter (inklusive både Fried och Rockwood) har varit med och utvecklat en mera integrerad helhetsmodell där även sociala och psykologiska domäner ingår i bedömningen [15].
Samtliga skörhetsmodeller ökar informationen om patienten utöver det som berör sjukdomspanoramat, och kan ur den synvinkeln betraktas som jämförbara [7]. Beroende på i vilket sammanhang skörhetsbedömningen görs [8] kan man välja den modell som passar bäst. I en akutmedicinsk kontext är riskstratifiering till potentiellt stöd för beslutsfattande ett centralt mål, och det underlättas om det använda instrumentet kan gradera skörheten, det vill säga inte endast är dikotomt utformat.
Klinisk vägledning
För praktisk klinisk vägledning fungerar vanligen ett riskbedömningsinstrument bättre än de beskrivna övergripande modellerna. Av den mångfald riskbedömningsinstrument som finns har vi valt att beskriva fyra, varav de tre första används i Sverige i dag.
Clinical frailty scale
Med utgångspunkt i deficitmodellen har Rockwood och medarbetare utvecklat en skala i 9 steg som möjliggör gradering av skörhet/funktionsnedsättning, Clinical frailty scale, se Fakta 1. Skalan är lämplig för riskstratifiering inom till exempel akutsjukvården och kardiologin [4]. Den är enkel att använda och internationellt vedertagen [16]. Flera vårdgivare i Sverige (bland annat i Örebro, Stockholm och Helsingborg) har fattat beslut om att införa skalan i akutvård. Skalan infördes i hjärtregistret Riks-HIA i januari i år, som en del av en riskstratifiering för eventuella operativa ingrepp vid akut koronart syndrom. I en nyligen publicerad studie från Australien fann man att Clinical frailty scale är lika bra på att identifiera sköra äldre som den mera resurskrävande fenotypmodellen, och därför mer praktisk till exempel på en akutmottagning. I skalan ingår inget kognitivt test, men poängsättning utifrån bedömning av observerad demensgrad är möjlig.
Bedömningen kan ingå i triagering av patienter på en akutmottagning, förslagsvis av tränad sjuksköterskepersonal, för identifiering av patienter som behöver ett geriatriskt omhändertagande. Bedömningen kan också göras av sköterskor eller läkare vid inskrivning på vårdavdelning, eller vid besök på vårdcentraler, för att vägleda inför fortsatt multiprofessionellt omhändertagande.
Geriatrisk riskprofil
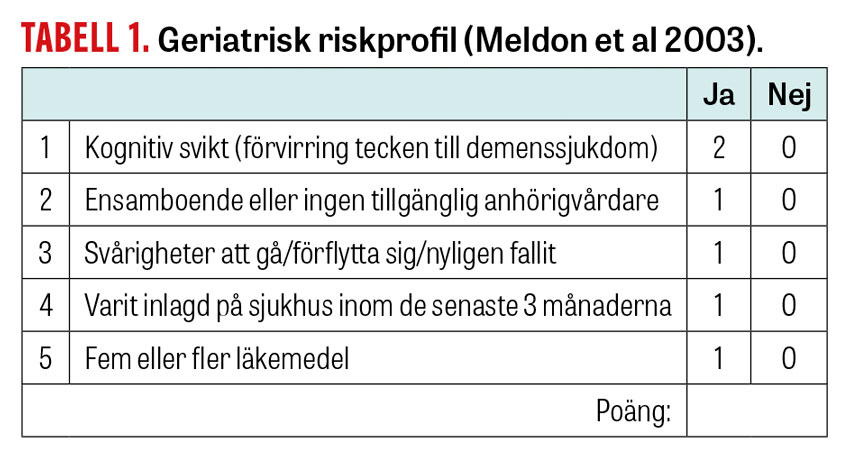
Geriatrisk riskprofil utvecklades som ett triageverktyg för akutmottagningar, först under namnet Triage risk screening tool, och har sedan flera år använts i till exempel Örebro, Kalmar och Sörmland. Verktyget består av 5 frågor (0–6 poäng), och om summan blir ≥3 poäng bedöms patienten vara en geriatrisk riskpatient (se Tabell 1). Eftersom resultatet blir dikotomt, det vill säga antingen skör eller robust, till skillnad från den 9-gradiga Clinical frailty scale, ges mindre vägledning för prioritering. Skalan har även anpassats till att fungera även i primärvården, till exempel i Västerås.
Frail elderly support research group (FRESH)
FRESH är ett screeningsinstrument som relativt nyligen har utvecklats vid Sahlgrenska universitetssjukhuset och används på sjukhusets alla akutmottagningar. Det består av fyra enkla uppgifter, se Tabell 2 [17]. Två positiva svar indikerar behov av vidare åtgärder: vid Sahlgrenska får patienterna då till exempel bättre madrasser, tillsynsrond med bland annat mat/dryck och hjälp till toalett under vistelsen på akutmottagningen. Instrumentet används också på de kirurgiska avdelningarna för att avgöra vilka som ska bedömas av geriatrisk konsult. Modellen har visat goda psykometriska egenskaper samt god sensitivitet (0,81) och specificitet (0,8) med fenotypmodellen som jämförelse. Resultaten blir dikotomt – skör eller robust.
Tilburg frailty indicator
Tilburg frailty indicator är ett instrument med ursprung i Nederländerna som tydligare integrerar fysisk och kognitiv skörhet. Skalan har översatts till flera språk, och just nu pågår en svensk översättning (Fakta 2). Instrumentet har visat goda psykometriska egenskaper. Det består av två delar; del A, som ger bakgrundsfaktorer, och del B som består av 15 frågor (0–1 poäng) där ≥5 poäng indikerar skörhet. Lite piggare patienter kan själva besvara formuläret, varför denna skala kan användas av hemmaboende äldre. Instrumentet kan fungera bra inom primärvården och inom kommunal omsorg för att tidigt identifiera individer i riskzonen för skörhet, så att förebyggande åtgärder kan sättas in tidigt.
Basal och fördjupad utredning
Efter att en individ har bedömts vara skör bör en särskild utredning vidtas för att kunna erbjuda den bästa behandlingen. Grunden för behandling, rehabilitering och uppföljning av skörhet är en multiprofessionell utredning (fysiska, psykiska, existentiella, funktionsmässiga och sociala aspekter) och en vårdplan enligt en modell som kallas Comprehensive geriatric assessment – fritt översatt till »Strukturerad geriatrisk bedömning«. För ett fullödigt omhändertagande behövs ett team som består av sjuksköterskor, läkare och rehabiliteringspersonal, det vill säga fysioterapeuter, dietister och arbetsterapeuter. Dessutom behövs professioner som till exempel socionomer och tandhygienister att tillgå vid behov.
I korthet kan man säga att den fördjupade skörhetsutredningen behöver kartlägga
- den fysiska funktionsförmågan, inklusive muskelstyrka och muskelfunktion (sarkopeni [14])
- nutritionsstatus, inklusive viktförlust och undernäring [18]
- polyfarmaci
- konfusion och kognitiv nedsättning
- social situation.
Behandling av skörhet
Behandlingen styrs av utfallet av den strukturerade helhetsbedömningen. Den individuella vård- och uppföljningsplanen innebär optimering av sjukdomsbehandling och multiprofessionella interventioner beroende på de behov som har identifierats [19]. Vi nämner i korthet några av de åtgärder som ofta är motiverade.
Sarkopeni och undernäring är vanliga underliggande faktorer. Därför är träning och nutrition [13, 19, 20] ofta basala åtgärder. Strukturerade träningsprogram som inkluderar övningar för såväl uthållighet och flexibilitet som muskelstyrka rekommenderas, det vill säga promenader eller motsvarande 30–45 minuter minst tre gånger per vecka som kombineras med »styrkepass« 10 minuter för ben, armar och bål. Ökad fysisk aktivitet behöver vanligtvis kombineras med nutritionsåtgärder, till exempel att den sköra individen får i sig tillräckligt med protein, särskilt om undernäring förekommer samtidigt. Eventuell D-vitaminbrist behöver behandlas. Vid BMI >35 kg/m2 rekommenderas en långsam viktnedgång till BMI på 30–35 kg/m2 i kombination med träning.
Att reducera omotiverad polyfarmaci liksom att justera eventuell underbehandling till en mer ändamålsenlig farmakologisk behandling är av stor betydelse [7]. Individuell utvärdering utifrån nytta och risk görs helst i samarbete med kliniska farmaceuter. Man kan använda sig av Beers kriterier, senast uppdaterade 2019, eller lokalt framtaget material som finns inom nästan varje sjukvårdsregion (»Olämpliga läkemedel för äldre«).
Ett genomgående problem för multisjuka äldre är ensamhet. Viktiga åtgärder som kan vidtas för att hjälpa är att förmedla kontakter till olika aktiviteter.
Det är dessutom viktigt att skräddarsy behandlingen av organspecifika åkommor utifrån skörhetsbedömningar; detta gäller demenssjukdomar och många akuta tillstånd, såsom stroke och hjärtinfarkt.
Därför behövs skörhetsbegreppet
Ett huvudsyfte med att identifiera skörhet är att hitta de äldre individer som behöver en noggrannare kartläggning ur ett helhetsperspektiv [7]. Målet är att ge de bästa förutsättningarna för fortsatt vård och planering och att optimera individens livskvalitet och undvika negativa hälsoutfall. Ett annat huvudsyfte är att identifiera de många kronologiskt åldrade patienter som inte är sköra och som därför sannolikt skulle gynnas av interventioner som de i dag inte erhåller till följd av sin höga ålder.
Inom akutvården erbjuder således en skörhetsgradering ytterligare ett instrument, utöver ålder och sjuklighet, att värdera prognos och för att göra riskstratifiering. Dessutom finns en potential att göra en mer ändamålsenlig nytta–riskvärdering med möjlighet till en mera skräddarsydd behandling.
Inom sjukhusvården har de geriatriska klinikerna anammat den teambaserade modellen (Strukturerad geriatrisk bedömning), men detta arbetssätt behöver spridas inom såväl den slutna som öppna sjukvården. Ett förslag är att primärvårdens dokumentations- och ersättningssystem utvecklas för att stödja en sådan arbetsmodell. Det finns policydokument och konsensusutlåtanden från såväl Sverige som WHO och EU om vikten av en framtida hälso- och sjukvård präglad av helhetssyn samt vikten av att identifiera skörhet.
Tack vare framgångsrik behandling av sjukdomar som tidigare ofta ledde till förtida död når i dag allt fler hög ålder, men i många fall till priset av skörhet. Av den anledningen behöver vi utveckla sjukvårdens traditionella sjukdoms-/diagnosfokus till att också omfatta aspekter som är anpassade till dagens åldrade patientpopulation.
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.
Fakta 1. Skörhet enligt Clinical frailty scale
1. Mycket vital – individer som är starka, aktiva, energiska och motiverade. De brukar ofta träna regelbundet. De tillhör de som är i bäst skick för sin ålder.
2. Vital – individer som inte har några sjukdomssymtom men som är i sämre skick än individer i kategori 1. De tränar ofta eller är emellanåt mycket aktiva, till exempel beroende på årstid.
3. Klarar sig bra – individer vars medicinska problem är väl kontrollerade, men som inte regelbundet är aktiva utöver vanliga promenader.
4. Sårbar – är inte beroende av andras hjälp i vardagen, men har ofta symtom som begränsar deras aktiviteter. Ett vanligt klagomål är att de begränsas (»saktas ned«) och/eller blir trötta under dagen.
5. Lindrigt skör – dessa individer är ofta uppenbart långsammare, och behöver hjälp med komplexa IADL (instrumental activities of daily living)-aktiviteter (ekonomi, transporter, tungt hushållsarbete, medicinering). Lindrig skörhet försämrar i allmänhet förmågan att handla och gå ut på egen hand, laga mat och utföra hushållarbete.
6. Måttligt skör – individer som behöver hjälp med alla utomhusaktiviteter och hushållsarbete. Inomhus har de ofta problem med trappor, behöver hjälp med att tvätta sig, och kan behöva minimal hjälp (uppmaning, stöd) med att klä på sig.
7. Allvarligt skör – är helt beroende av andra för personlig egenvård oavsett orsak (fysisk eller kognitiv). Trots det framstår de som stabila och utan hög risk för att dö (inom ungefär 6 månader).
8. Mycket allvarligt skör – helt beroende, närmar sig livets slut. De kan i allmänhet inte tillfriskna ens från en lindrig sjukdom.
9. Terminalt sjuk – närmar sig livets slut. I den här kategorin ingår individer med en förväntad återstående livslängd på mindre än 6 månader utan övriga uppenbara tecken på skörhet.
Att skatta skörhet hos individer med demens
Skörhetsgraden motsvarar demensgraden. Artikelförfattarna tolkar detta enligt följande:
5. Vanliga symtom vid lindrig demens är att glömma bort detaljer om en nyligen inträffad händelse men minnas själva händelsen, att upprepa samma fråga/berättelse och att dra sig undan socialt.
6. Vid måttlig demens är närminnet mycket försämrat, samtidigt som individen tycks ha god förmåga att minnas händelser tidigare i livet. De kan utföra sin personliga egenvård på uppmaning.
7–8. Vid svår demens kan de inte utföra personlig egenvård utan hjälp.
Clinical frailty scale, 2009. Version 1.2_EN. Med tillstånd från Geriatric Medicine Research, Dalhousie University, Halifax, Kanada. Översatt till svenska av Niklas Ekerstad och medarbetare, Trollhättan 2017, i samarbete med Linköpings univeritet. Översättningen är auktoriserad av instrumentägaren.
Fakta 2. Frågor i instrumentet Tilburg frailty indicator, del B.
B1 Fysiska aspekter
1. Känner du dig fysiskt frisk?
2. Har du senaste tiden ofrivilligt gått ner mycket i vikt? (»mycket« innebär 6 kg eller mer under de senaste sex månaderna, eller 3 kg eller mer under den senaste månaden)
Upplever du problem i ditt dagliga liv på grund av:
3. svårigheter att gå?
4. svårigheter att hålla balansen?
5. nedsatt hörsel?
6. nedsatt syn?
7. nedsatt styrka i händerna?
8. fysisk trötthet?
B2 Psykologiska aspekter
9. Har du problem med minnet?
10. Har du känt dig nedstämd den senaste månaden?
11. Har du känt dig nervös eller orolig den senaste månaden?
12. Klarar du av att hantera problem på ett bra sätt?
B3 Sociala aspekter
13. Bor du ensam?
14. Saknar du att ha människor omkring dig?
15. Får du tillräckligt mycket stöd från andra människor?
Från Gobbens RJJ, et al. The Tilburg Frailty Indicator: psychometric properties. Översatt till svenska från engelska enligt metoden för »back translation« av Amelie Lindh Mazya, Karolinska institutet 2019.