Högerkammarsvikt diagnostiseras vanligen med ekokardiografi och medför ökad mortalitet och morbiditet. Samtidig vänsterkammarsvikt är vanligt.
Vätskebalans är central vid behandling av både akut och kronisk högerkammarsvikt, ofta är det viktigare att driva ut än att tillföra vätska, vilket kan kräva höga diuretikadoser.
Vid högerkammarsvikt på basen av pulmonell hypertension saknas tydlig evidens för att angiotensinreceptorblockerare, betablockerare, aldosteronantagonister eller digoxin skulle vara av nytta.
Pulmonella vasodilatorer kan användas vid högerkammarsvikt till följd av pulmonell arteriell hypertension men inte vid andra orsaker till pulmonell hypertension.
Hjärtsvikt som involverar höger kammare är ett allvarligt tillstånd som beskrevs redan under 1900-talets början [1]. Vid hjärtsvikt med bevarad ejektionsfraktion (HFpEF) eller med nedsatt ejektionsfraktion (HFrEF) föreligger ofta samtidig högerkammarsvikt, i uppemot hälften av fallen beroende på diagnostisk metod och patienturval [2, 3]. Högerkammarsvikt uppstår även till följd av pulmonell hypertension som i sin tur har många orsaker [4]. Då mått på högerkammarfunktion faller utanför normalintervallet föreligger högersidig dysfunktion [3, 5]. Vid symtom eller kliniska tecken på svikt på grund av högerkammardysfunktion benämns det högerkammarsvikt [6].
Patofysiologi
Högerkammarens normala funktion regleras av systemiskt venöst återflöde, lungartärtrycket som utgör högerkammarens afterload, perikardiets eftergivlighet och kontraktiliteten i septum samt högerkammarens fria vägg [7]. Afterload spelar en avgörande roll för normal högerkammarfunktion, och ejektionsfraktionen är omvänt proportionell mot lungartärtrycket [8].
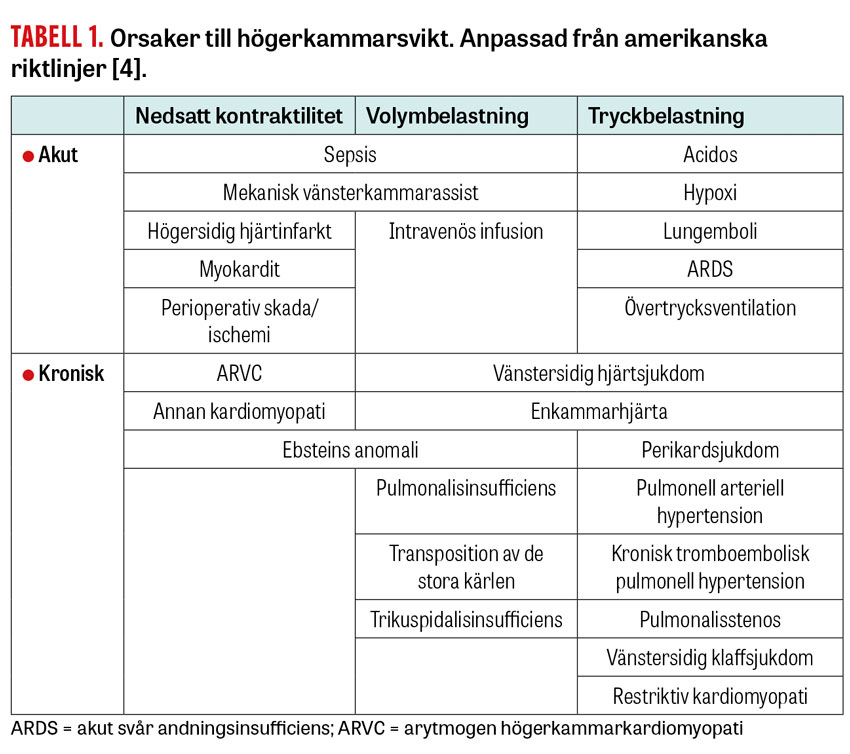
Vid högerkammarsvikt ses dilatation av höger kammare och nedsatt slagvolym. Då båda kamrarna är ömsesidigt beroende av varandra påverkas även vänster kammare [8]. Detta innebär att septum på grund av ökat tryck i högerkammaren pressas åt vänster, ökar trycket i vänsterkammaren i slutet av diastole och minskar dess återfyllnad. Minskad fyllnad av vänsterkammaren kan leda till minskad slagvolym och därmed hjärtminutvolym [9]. Den minskade perfusionen i kombination med ökat centralvenöst tryck kan leda till organdysfunktion av exempelvis lever, njurar och mag–tarmkanalen [10-12]. Dilatationen av högerkammaren medför även trikuspidalisinsufficiens som ökar volymbelastningen. Isolerad trikuspidalisinsufficiens i sig kan även orsaka högerkammarsvikt. Volymbelastning och därmed dilatation av höger kammare leder till ytterligare förvärring av trikuspidalisinsufficiensen i en ond cirkel. Akut högersidig hjärtsvikt kan orsakas av plötslig ökning av afterload (lungembolism eller acidos/hypoxi) eller nedsatt kontraktilitet (kranskärlsocklusion eller myokardit) (Tabell 1) [4].
Kronisk högerkammarsvikt uppkommer ofta till följd av pulmonell hypertension som orsakar förhöjt afterload där den vanligaste orsaken är vänsterkammarsvikt. Högerkammaren kan endast marginellt kompensera med hypertrofi och i stället uppkommer dilatation [14]. Utan behandling riskerar lungartärtrycket att öka. En minskning i lungartärtryck sker sent i förloppet och är ett prognostiskt ogynnsamt tecken [9, 15].
Klinik
Vid akut högerkammarsvikt ses ofta symtom på hypoperfusion och hypotension såsom andfåddhet, cyanos, kalla extremiteter och arytmier [16]. Vid fysikalisk undersökning kan ibland halsvenstas ses och tredje hjärtton auskulteras [4].
Kronisk högerkammarsvikt medför perifera ödem, trötthet samt nedsatt kondition, och symtomen kommer ofta smygande [17, 18]. Benägenheten att utveckla arytmi är ökad och speciellt förmaksarytmier är vanliga vid förhöjt tryck i höger förmak [18]. Vid samtidig njurpåverkan, det så kallade kardiorenala syndromet, ses ofta vätskeretention, minskad diures, stigande kreatinin och urea [17]. Förhöjt intraabdominellt tryck orsakat av stas i splanknikusvener och nedsatt lymfflöde i buken kan ge ytterligare förvärring av njursvikten [12, 19]. Det ökade venösa trycket leder också till så kallad staslever, som i sin tur kan orsaka levercirros [12, 20]; laborativt ses förhöjt bilirubin, gammaglutamyltransferas och alkaliskt fosfatas, vilket är vanligare än förhöjda transaminaser [21, 22]. Markant stegrade transaminaser som upptäcks isolerat beror mer ofta på gravt nedsatt hjärtminutvolym snarare än stas och svarar bättre på inotropa läkemedel än diuretika [23]. Patienten kan även utveckla försämrad gastrointestinal absorption och bli undernärd på basen av det förhöjda venösa trycket och den sjunkande hjärtminutvolymen [12, 23]. S-albumin är ofta lågt [4]. Toxiner från tarmfloran kan lättare ta sig in i blodet vid ödem i tarmen och vidare påverka hjärt- och njurfunktion negativt och bidra till systemisk inflammation [11, 24].
EKG visar ofta relativ takykardi, ibland högerställd elaxel och qR-mönster i prekordialavledning V1. En S-våg i I tillsammans med Q-våg och inverterad T-våg i III (SI, QIII, TIII) kan också vara ett tecken på akut överbelastning. På lungröntgen kan en betydande förstoring av höger kammare ge hjärtat ett globulärt utseende. Även minskat retrosternalt luftutrymme och högerförskjutning av hjärtats avgränsning förbi ryggraden kan ses. Lungartären kan vara förstorad vid samtidig pulmonell hypertension.
Diagnostik och utredning
Diagnosen högersidig hjärtsvikt är baserad på kliniska fynd och symtom i kombination med strukturella eller funktionella avvikelser i högerhjärtat [25]. Flera metoder finns tillgängliga för bedömning av högerkammarfunktion, och det som huvudsakligen används är ekokardiografi. Enligt European Society of Cardiology rekommenderas i första hand bedömning av högerhjärtat med hjälp av longitudinell AV-plansrörlighet i högerkammaren (TAPSE) och fraktionell areaförändring (FAC) [2]. Andra mått på högerkammarfunktion är systolisk vävnadsdoppler av basala delen av högerkammarens fria vägg (S′) och longitudinell högerkammarbelastning [5]. Ett mått på högerkammarens diastoliska funktion kan vara trikuspid E/A-kvot, diastoliskt flöde i vena hepatica, flödeshastighet över trikuspidalisklaffen (e′) och storlek på höger förmak. Det finns dock många begränsningar med ekokardiografi. Det är en tvådimensionell undersökning som inte fullständigt kan ta i beräkning högerkammarens komplexa geometri, och bedömningen kan variera beroende på undersökare [26]. En magnetresonanstomografi kan emellanåt tillföra ytterligare information [27]. Datortomografi går fortare att genomföra och kan användas även om kontraindikation mot magnetresonanstomografi föreligger. Det är ett bra alternativ för undersökning av högerkammaren; en nackdel är att det kräver användning av jodkontrast och joniserande strålning. Biomarkörer såsom NT-proBNP kan vara användbara vid utredning även hos patienter med högerkammarsvikt [25], men påverkas av samtidig vänsterkammarsvikt [28].
Svårighetsgrad av högerkammarsvikt bedöms utifrån symtom. Bedömning av högerkammardysfunktion kräver att symtom, hemodynamik, laboratorieprov och bilddiagnostik vägs samman [4].
Behandling av akut högerkammarsvikt
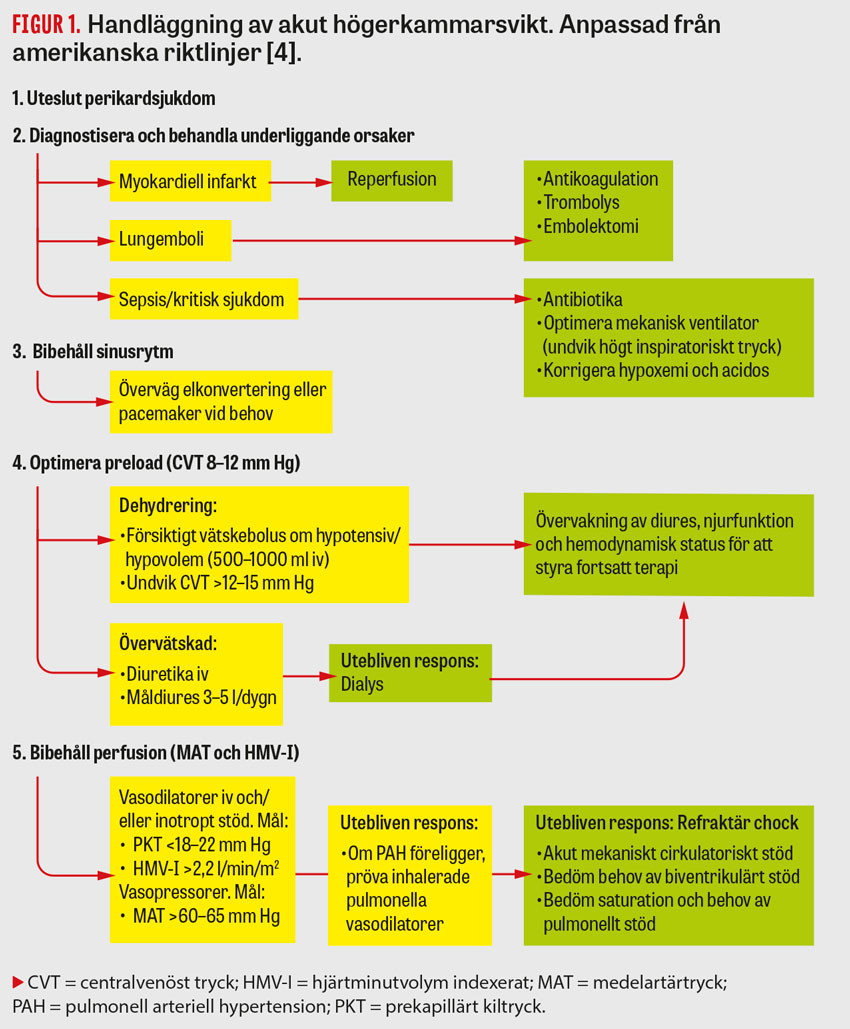
Behandling av högerkammarsvikt grundar sig på utredning av underliggande orsaker såsom perikardsjukdom, hjärtinfarkt, lungemboli, sepsis eller annan kritisk sjukdom (Figur 1). Vid behov kan mekanisk ventilation användas, och det är viktigt att försöka behålla ett tillräckligt blodtryck och hjärtminutvolym. Arytmier ska behandlas och sinusrytm eftersträvas i den mån det går [4].
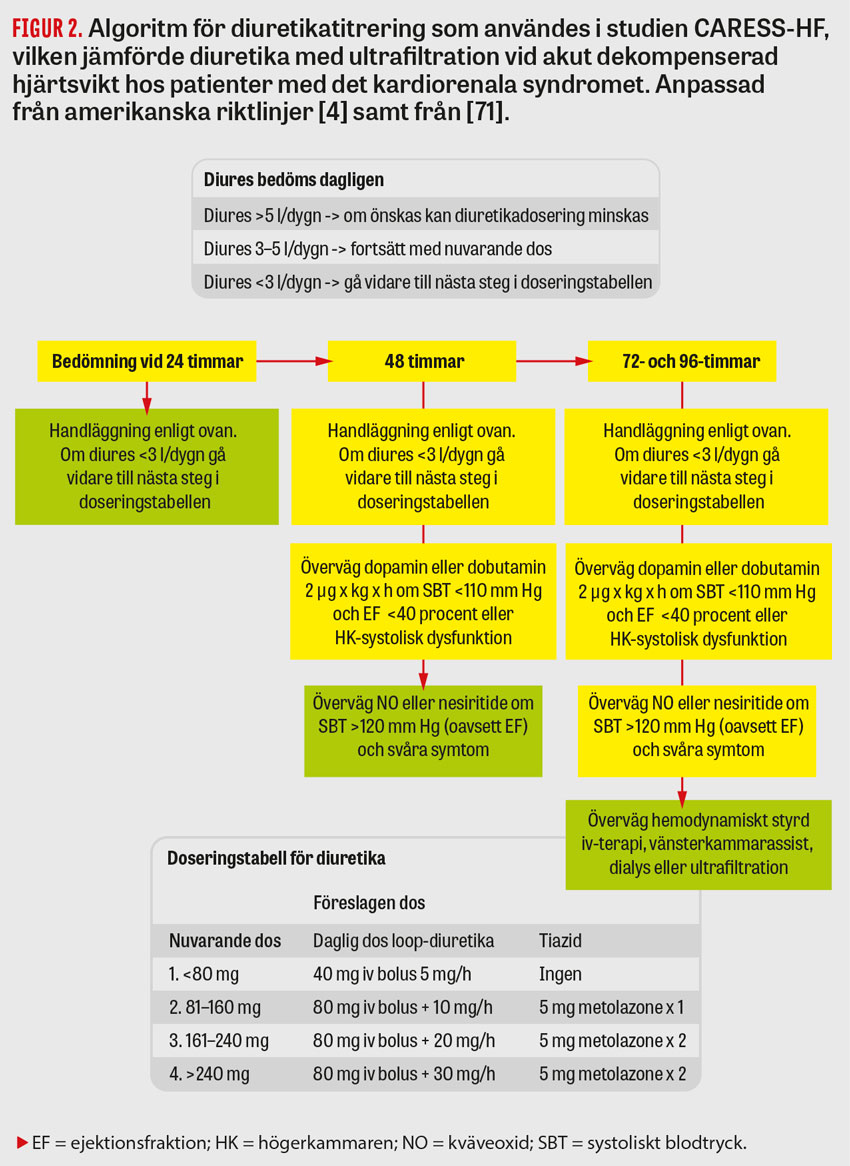
Vätskebalans har en central roll vid behandling av högerkammarsvikt [29]. Vid systemisk hypotension kan i vissa fall en försiktig vätskebolus på 500–1 000 ml övervägas vid lågt centralvenöst tryck. Dock kan ökad preload till följd av vätsketillförsel leda till ytterligare vidgning av högerkammaren och tryckpåverkan på vänsterkammaren. Det är viktigt att komma ihåg då tryckpåverkan av vänsterkammaren snarare än minskad ejektionsfraktion i högerkammaren kan vara den huvudsakliga orsaken till minskad systemisk perfusion [4]. Det främsta målet vid vätskereglering är i stället att minska stas så att fyllnad av kammaren kan förbättras [30]. Ett centralvenöst tryck kring 8–12 mm Hg ska eftersträvas. Detta kan uppnås genom intravenös diuretika, och vid akut dekompensation kan höga doser vara nödvändiga (Figur 2) [31]. Studier har visat att behandling med loop-diuretika är ett säkert alternativ, och vid utebliven respons kan upptitrering ske snabbt [32]. Målsättning enligt amerikanska riktlinjer kan vara diures på 3–5 l/dygn. Tillägg av tiaziddiuretika kan övervägas [4]. Spironolakton kan användas för att behålla normala kaliumnivåer, men studier som har jämfört låg- mot högdosspironolakton har inte visat någon signifikant förbättring av NT-proBNP, dyspné, diures eller kaliumnivå [33]. Metabol alkalos kan motverkas med hjälp av karbanhydrashämmare [4]. Svarar patienten inte på diuretika kan dialys övervägas [29]. Under pågående behandling ska patientens hemodynamiska status och vätskebalans inklusive diures och njurfunktion noga övervakas [4]. Vätskebalans kan skattas genom perifera ödem eller halsvenstas, men om detta inte är möjligt eller om patienten är hemodynamiskt instabil kan en centralvenös eller lungartärkateter övervägas [29]. Invasiva hemodynamiska mätningar kan ge värdefull information för anpassning av vätskebalansen. Enligt amerikanska riktlinjer kan målsättningar vara ett prekapillärt kiltryck i lungorna under 18–22 mm Hg, hjärtminutvolym indexerat över 2,2 l/min/m2 och medelartärtryck över 60–65 mm Hg [4]. Är patienten klart övervätskad kan diuretika eller dialys användas även om patienten är hypotensiv [4].
Vasoaktiv terapi är en viktig del i behandling av akut hjärtsvikt och målet är att minska högerkammarens afterload, driva på flödet ut i pulmonella och systemiska cirkulationen samt främja perfusionen av högerkammaren. Tyvärr finns få studier som styr valet av preparat. I första hand ska reversibla orsaker till förhöjd resistans i lungcirkulationen åtgärdas, såsom hypoxi eller acidos. Utöver detta kan behandling med vasodilatorer eller inotropt stöd prövas [4]. Icke-selektiva vasodilatorer såsom intravenöst nitroglycerin minskar den vaskulära resistansen i den pulmonella- och systemiska cirkulationen, vilket ökar slagvolym i både höger och vänster kammare [34]. Dess korta halveringstid är en fördel om patienten skulle utveckla hypotension [4]. Även delvis selektiva pulmonella vasodilatorer kan vara ett alternativ hos utvalda patienter för att minska trycket i lungkretsloppet, och har fördelen att de undviker systemisk hypotension [35]. Exempel är inhalation av epoprostenol och kväveoxid [36]. Vid pulmonell arteriell hypertension kan pulmonella vasodilatorer vara speciellt effektiva [4]; de är dock inte fördelaktiga alternativ vid kronisk vänsterkammarsvikt då de kan leda till akut lungödem [37].
Har patienten inadekvat hjärtminutvolym och ett sjunkande blodtryck kan inotropa läkemedel övervägas, men detta är ingenting som amerikanska riktlinjer rekommenderar rutinmässigt hos patienter med akut hjärtsvikt då det kan leda till ökad syrekonsumtion i hjärtmuskeln och eventuellt ökad mortalitet [4]. Läkemedel som kombinerar inotropa och vasopressiva egenskaper, till exempel noradrenalin vid hypotension, kan övervägas [38]. Även användning av renare vasopressorer, såsom arginin–vasopressin eller fenylefrin, kan användas om patienten har refraktär hypotension på basen av perifer vasodilatation. De kan vara bra alternativ då de har mindre proarytmisk effekt än katekolaminer [39]. Väljs behandling med inotropa och vasopressiva läkemedel bör dessa behandlingar trappas ut så snart det är möjligt. Ger dessa behandlingar ingen respons får behov av mekaniskt cirkulatoriskt stöd och respiratoriskt stöd övervägas [4].
Behandling av kronisk högerkammarsvikt
Även vid kronisk högerkammarsvikt har diuretika en central roll i behandlingen. Klinikern bör eftersträva minskad överbelastning på högerkammaren samtidigt som ett tillräckligt preload behålls. Även högerkammarens tryckpåverkan på vänsterkammaren ska avlastas [4]. Ofta har patienter med högerkammarsvikt redan en neurohormonell aktivering som gör att de kan behöva höga doser av diuretika [40]. Att kombinera loop-diuretika med tiazider är ett alternativ [41]. Njurprov måste följas för att se att patienten inte utvecklar kreatininstegring och prerenal njursvikt. Vid tecken på njursvikt minskar många loop-diuretikabehandlingen, men enligt amerikanska riktlinjer kan detta vara ett felsteg då en tröskel i behandlingen måste överstigas innan hemodynamiken och därmed även diuresen blir mer effektiv [4]. En studie av patienter behandlade med diuretika vid akut dekompenserad hjärtsvikt visade att stigande kreatinin var associerat med en lägre risk för död, återinläggning eller akutbesök inom 60 dagar medan minskning i kreatinin var associerad med en ökad risk för dessa utfall [42]. Enligt amerikanska riktlinjer kan saltrestriktion (< 3 g/dag) och vätskerestriktion (1,5–2 l/dygn) övervägas, men då det finns få studier på detta i relation till just högerkammarsvikt finns inga tydliga instruktioner [4].
Som det ser ut i dagsläget rekommenderas inte användning av angiotensinreceptor- eller betablockerare hos patienter med pulmonell hypertension även om de har högerkammarsvikt [43]. De är förstås indicerade om samtidig kranskärlssjukdom, vänsterkammarsvikt eller hypertension föreligger [44]. Mindre studier har visat nytta av betablockad, hydralazin och blockad av renin–angiotensin–aldosteronsystemet vid högerkammarsvikt, men resultaten varierar med patogenesen till svikten. För aldosteronreceptorblockerare finns det inga studier gjorda för att bedöma nyttan vid högerkammarsvikt utan samtidig vänsterkammarsvikt [4].
Om digoxin har en roll i behandlingen av högerkammarsvikt är fortfarande oklart. Vissa studier har visat en kortvarig ökning i hjärtminutvolym eller högersidig ejektionsfraktion hos patienter med pulmonell hypertension och högerkammardysfunktion [45-47], men inga förbättringar avseende träningskapacitet eller NYHA-klass har setts, och en annan studie visade ingen förbättring av ejektionsfraktion [48].
Vid pulmonell hypertension är det viktigt att utesluta kronisk tromboembolisk pulmonell hypertension då detta kan orsaka högerkammarsvikt och är potentiellt behandlingsbart med pulmonalistrombendartärektomi [4, 44, 49]. Vid pulmonell arteriell hypertension är vasodilatation av lungkretsloppet ett tillgängligt behandlingsalternativ som visat förbättrat utfall [44]. De flesta studier gjorda inom området är just på patienter med pulmonell arteriell hypertension, och det är oklart om resultaten även gäller för andra grupper av pulmonell hypertension. Epoprostenol är en prostacyklinanalog som visat förbättrad överlevnad och funktion hos patienter med pulmonell arteriell hypertension [50]. Hos dem med vänsterkammarsvikt har det dock visats öka mortaliteten [51], och prostacyklinanaloger rekommenderas inte för dessa patienter [44]. Även inhalerade prostacykliner som treprostinil [52] och iloprost [53] kan vara alternativ. Fosfodiesteras-5-hämmare (PDE5i) som sildenafil är etablerad terapi för patienter med pulmonell arteriell hypertension och kan även kombineras med andra vasodilatorer [54]. I vissa studier har även förbättring i träningskapacitet och livskvalitet setts hos patienter med nedsatt ejektionsfraktion och sekundär pulmonell hypertension vid använding av fosfodiesteras-5-hämmare [55-58]. En studie på patienter med bevarad ejektionsfraktion gav dock inte samma goda resultat [59]. Behandling med sildenafil i kombination med nitrater kan orsaka blodtrycksfall och är kontraindicerad [4]. Endotelinreceptorantagonister har visats ge god effekt hos patienter med pulmonell arteriell hypertension [60] och kortvarig positiv hemodynamisk effekt hos patienter med nedsatt ejektionsfraktion [61], men tyvärr sågs ingen minskad morbiditet eller mortalitet.
Mekaniskt cirkulatoriskt stöd vid högerkammarsvikt
Mekaniskt cirkulatoriskt stöd ska användas hos patienter i särskilda fall där optimal medicinsk behandling inte räcker till. Vanliga indikationer är akut högerkammarsvikt efter hjärttransplantation, myokardit eller efter högersidig infarkt. Mekaniskt stöd kan användas som tillfälligt stöd i väntan på transplantation eller klinisk förbättring och i vissa fall även som permanent terapi [4]. Av de patienter med akut högerkammarsvikt som får mekaniskt stöd återhämtar sig 42–75 procent tillräckligt för avveckling av apparaten [62]. Val av apparat beror på patogenes. Vid en primär skada i högerkammaren kan en temporär implanterbar eller perkutan kammarassist användas, till exempel en Impella RP [63]. Även extrakorporeal membranoxygenering (ECMO) kan vara ett alternativ. Vid akut högerkammarsvikt på grund av vänsterkammarsvikt kan ett stöd för vänsterkammaren räcka (vänsterkammarassist), vid behov kombinerat med stöd för högerkammaren (biventrikulär kammarassist). Efter öppen hjärtkirurgi kan implanterbar högerkammarassist vara ett alternativ för att stötta patienten igenom akut högerkammarsvikt [4]. Vid högerkammarsvikt som inte förväntas förbättras kan långvarigt mekaniskt stöd övervägas, men detta är inte väl studerat [64].
Transplantation
Hjärttransplantation kan övervägas vid avancerad refraktär kronisk högerkammarsvikt i frånvaro av kontraindikationer såsom levercirros, kronisk njursjukdom och kakexi. I fall med allvarlig vaskulär sjukdom i lungkretsloppet kan även en kombinerad hjärt- och lungtransplantation övervägas [4].
Trikuspidalisinsufficiens
Trots att svår trikuspidalisinsufficiens kan leda till uttalade symtom och död är det sällan som kirurgisk behandling anses indicerad, och denna görs med fördel samtidigt som annan hjärtkirurgi [65]. Riktlinjerna för kirurgisk indikation är mindre tydliga än för vänstersidig klaffsjukdom. Enligt amerikanska riktlinjer finns det dock nyare studier som stödjer åtgärd av trikuspidalisinsufficiens om det sker före utveckling av svår hjärtsvikt [66]. Även patienter som utvecklat högerkammarsvikt på basen av trikuspidalisinsufficiens orsakad av en pacemakerelektrod kan i sällsynta fall vara aktuella för kirurgi [67]. Vid samtidig påverkan på vänstersidans klaffar innebär åtgärd av dessa inte nödvändigtvis förbättring av trikuspidalisinsufficiensen, trots att högerkammarens afterload kan minska. En trikuspidalisplastik kan göras utan någon nämnvärd riskökning vid operation av vänstersidig klaffsjukdom [13].
Prognos och framtidsperspektiv
Högerkammardysfunktion bidrar signifikant till mortalitet vid nedsatt ejektionsfraktion och har även visats vara associerad med inläggningar för behandling av svikt, oavsett underliggande orsak till högerkammardysfunktionen [3]. Vid bevarad ejektionsfraktion har högerkammardysfunktion också visats bidra till ökad mortalitet och morbiditet [68]. En studie visade att tvåårsmortalitet hos patienter med bevarad ejektionsfraktion och högerkammardysfunktion var 45 procent jämfört med 7 procent hos patienter utan högerkammardysfunktion [69]. Patienter med högerkammarsvikt bör handläggas av kardiolog med kunskap inom ämnet. Patienter med komplicerad sjukdomsbild bör vid behov handläggas med stöd från universitetssjukhus. Det finns fortfarande flera oklarheter kring behandling av högerkammarsvikt och mer forskning på området är därför välkommen.
Potentiella bindningar eller jävsförhållanden: Peter Magnusson har erhållit föreläsararvoden från Abbott, Alnylam, Bayer, Boehringer Ingelheim, Medtronic, Novo Nordisk, Octopus Medical och Pfizer.