Paragangliom (glomustumör) i huvud–halsområdet är en ovanlig, kärlrik och vanligtvis godartad tumör.
Familjära fall förekommer, och patienten bör erbjudas genetisk provtagning.
Bedömning, kirurgi i utvalda fall samt uppföljning sker inom ramen för nationell högspecialiserad vård i Region Uppsala och Region Skåne.
Behandling utgörs av kirurgi eller radioterapi, alternativt exspektans med radiologiska kontroller.
Tumörtyp, tumörklassifikation, ålder, samsjuklighet, symtom samt eventuella neurologiska bortfall före behandling beaktas vid behandlingsrekommendation.
Handläggningen är multidisciplinär och involverar ÖNH-kirurg, kärlkirurg, otokirurg, onkolog, endokrinolog/endokrinonkolog, radiolog och patolog.
Paragangliom (glomustumör) inom huvud–halsområdet är en relativt ovanlig diagnos. Prevalenssiffror är något osäkra, men man har uppskattat antalet nya fall i Sverige till 10–20 årligen. Socialstyrelsen har beslutat att patienter med bekräftat eller starkt misstänkt paragangliom i huvud–halsområdet från den 1 oktober 2022 ska remitteras till en av två nationella högspecialiserade enheter för kompletterande utredning och rekommendation av behandling vid en multidisciplinär konferens, samt kirurgisk behandling och uppföljning när det är aktuellt.
Paragangliom i huvud–halsområdet benämns ofta efter lokalisation (glomus tympanicum, glomus jugulare, glomus vagale, glomus caroticum), men har diagnostiserats i uppåt 20 lokalisationer inom huvud–halsområdet. Paragangliom är en mycket kärlrik, oftast benign (godartad) och långsamväxande tumör, som har neuroendokrint ursprung från extraadrenala ganglier. I huvud–halsområdet uppstår de oftast i parasympatiska ganglier och är sällan hormonproducerande. Arbetsdiagnos eller frågeställning paragangliom inom huvud–halsområdet kan uppkomma vid utredning av oklar resistens (knuta) på halsen (vanligt vid glomus caroticum), bortfall av kranialnervsfunktion (kan förekomma framför allt vid glomus vagale och glomus jugulare), smärta, trycksymtom av växande tumör, eller beroende på tumörlokalisation, symtom som t ex pulssynkron tinnitus (vid glomustumör temporalt eller jugulärt), dysfagi (sväljningsbesvär) och i sällsynta fall yrsel, svimning, hjärtrytmrubbningar eller stroke. Frågeställningen kan också uppkomma i samband med utredning av ärftliga fall. Påfallande ofta uppstår dock frågeställning eller misstanke som ett bifynd vid radiologisk utredning av annan åkomma.
Utredning och behandling är historiskt inte självklart knuten till en specifik medicinsk specialitet. Patienter med misstänkt eller konstaterat paragangliom i huvud–halsområdet har tidigare kunnat remitteras, utredas och behandlas av kärlkirurg, ÖNH-läkare med tumör- eller öronkirurgisk kompetens, endokrinkirurg samt ibland neurokirurg eller endokrinolog/endokrinonkolog. En behandlingsalgoritm baserad på en multidisciplinär bedömning är viktig [1], och under de senaste årtiondena har det på många håll utvecklats en praxis med bedömning vid multidisciplinär tumörkonferens (MDK) och kirurgi, som framför allt vid tumörer belägna på halsen utförs av kärlkirurg tillsammans med ÖNH-läkare med tumörkirurgisk kompetens [2]. Utredning och behandling av typfall beskrivs i »Nationellt vårdprogram binjuretumörer« [3]. Vi vill här beskriva hur omhändertagandet av patientgruppen har utvecklats, vilken initial utredning som är rimlig eller nödvändig vid misstänkt paragangliom och vilka rekommendationer om behandling eller uppföljning som kan vara aktuella.
Utredning
När misstanke om paragangliom uppstår måste utredning drivas för att om möjligt säkerställa diagnos. Utredningen bör göras på ÖNH-klinik med vana av tumörutredning enligt standardiserade vårdförlopp, då differentialdiagnos kan vara huvud–halscancer.
I den radiologiska utredningen ingår en magnetkameraundersökning (MRT) samt en kärlundersökning, vanligen DT-angiografi med kontrast i artärfas. Ett alternativ kan vara datortomografi i kombination med MR-angiografi. I vissa fall behöver man efter noggrant övervägande gå vidare med positronemissionstomografi (PET) och konventionell angiografi, men detta sker vanligen efter bedömning och diskussion vid MDK.
Biopsi behövs vanligen inte för diagnos. Tvärtom brukar man avråda från försök till biopsi vid starkt misstänkt paragangliom på grund av den kraftiga blödning som kan uppstå, och i fall med hormonproducerande tumör finns även risk för en hypertensiv kris. Inför behandling bör man däremot analysera metoxiadrenalin/metoxinoradrenalin i plasma även om hormonproducerande paraganliom i huvud–halsområdet är ovanliga.
Alla personer som diagnostiseras med paragangliom bör erbjudas genetisk provtagning och kartläggning av eventuella kända ärftliga varianter, särskilt de som diagnostiseras med multipla paragangliom eller har släktingar med paragangliom eller feokromocytom.
Behandling
Behandlingen av paragangliom i huvud–halsområdet har historiskt till stor del handlat om kirurgi [4, 5], som ibland varit krävande med riklig blödning. Vid större tumörer eller tumörer belägna på vagusnerven (glomus vagale) eller mot skallbasen (glomus jugulare) finns stor risk för postoperativa nervbortfall.
Beroende på tumörernas typ, läge och utbredning, patientens ålder samt komorbiditet kan behandlingsrekommendationer i dagsläget innefatta kirurgi, radioterapi i någon form eller aktiv exspektans och uppföljning (»wait and scan«).
Den uppenbara fördelen med kirurgi som behandlingsform är att tumören i många fall kan avlägsnas i sin helhet vid ett ingrepp och att man efter undersökning av operationspreparatet erhåller en säkerställd histopatologisk diagnos. Nackdelar inkluderar att det framför allt vid utbredda tumörer och tumörer som involverar skallbas och kranialnerver finns en risk för bortfall av viktiga nervfunktioner (kranialnervsbortfall) efter kirurgi. I samband med operation finns också risk för bland annat större blödning och mer sällan stroke. Många gånger kan man vid stora och högt belägna tumörer minska blödningen genom att före operationen embolisera eller på annat sätt minska blodflödet genom selektiv embolisering av tillförande artärgrenar med angiografisk metod.
Radioterapi kan ges med flera metoder: konventionell fotonstrålning, protonstrålning eller så kallad gammakniv [6-9]. Fördelarna med radioterapi som behandlingsform är en god och långsiktig tumörkontroll, definierad som regress eller avstannad tillväxt, en låg risk för bestående allvarliga följdverkningar av behandling och en möjlighet till aktiv behandling för patienter som på grund av komorbiditet inte tolererar kirurgi. Bland nackdelar kan nämnas att eventuell symtomlindring endast sker gradvis, att det finns en liten risk för uppkomst av sekundära maligniteter på lång sikt, att eventuell senare kirurgi kan bli mer komplicerad i ett tidigare strålbehandlat område och att det möjligen finns en ökad risk för stroke på sikt till följd av aterosklerosutveckling i bestrålade kärl. Randomiserade studier för att jämföra olika strålbehandlingstekniker saknas.
Det är vanligare att rekommendera kirurgi i fall där man kan förvänta sig en förhållandevis låg risk för komplikationer och postoperativa neurologiska sekvele. Exempel på detta kan vara en relativt ung patient utan betydande komorbiditet som diagnostiseras med en begränsad tumör i glomus caroticum. Det är enligt samma resonemang vanligare att rekommendera radioterapi till en äldre person med en mer omfattande tumör i glomus jugulare eller glomus vagale, då risken för sekundär malignitet i strålbehandlat område är liten och kirurgi skulle medföra betydande postoperativa kranialnervsbortfall.
Paragangliom utan tecken på malignifiering är en långsamväxande tumör. I vissa fall kan det därför bli aktuellt att avstå från aktiv behandling och följa eventuell tumörtillväxt kliniskt och radiologiskt [10, 11]. Risken för malignifiering är möjligen större hos yngre patienter, och vid tecken på tillväxt bör en ny diskussion om eventuell aktiv behandling föras.
En inte helt ovanlig situation är att patienter som remitterats med misstanke om paragangliom kan få misstanken avskriven efter noggrann utredning till förmån för annan diagnos. Exempel på andra diagnoser är schwannom (nervskidetumör), infektiös orsak och vaskulär missbildning. Även mycket sällsynta maligna tumörer, såsom sarkom, måste beaktas i utredningen.
Bedömning och behandling är inte bara multidisciplinära utan i högsta grad även tvärprofessionella och involverar ett flertal yrkeskategorier, såsom kontaktsjuksköterska, logoped och fysioterapeut.
Utöver vad som beskrivs ovan kan ytterligare utredning och behandling, både kirurgisk och onkologisk, bli aktuell om tumören visar sig vara malign eller metastaserad. Vid konstaterad malignifiering kan exempelvis kirurgi och utrymning av halsens lymfkörtlar diskuteras.
Uppföljning
I fall som visar sig vara maligna eller metastaserade måste behandlingen givetvis kompletteras och uppföljning ske för att utvärdera behandlingseffekt och upptäcka eventuell sjukdomsprogress.
I de fall en patient diagnostiseras med godartat paragangliom på en lokal och genomgår radikal kirurgi är det inte självklart att någon uppföljning behövs efter den första postoperativa tiden. Vår policy vid Akademiska sjukhuset i Uppsala har varit att rekommendera åtminstone en radiologisk uppföljning något år efter kirurgi för att utesluta recidiv (kvarvarande tumörvävnad).
Efter radioterapi bör man följa tumören radiologiskt för att tidigt upptäcka eventuell tillväxt, och samma sak gäller naturligtvis om man rekommenderar exspektans.
Vid konstaterad familjär variant av paragangliom bör genetisk rådgivning erbjudas. Bedömning och behandling av eventuella neurologiska bortfall, till exempel stämbandspares, nedsatt tungrörlighet eller sväljningsbesvär vid diagnos eller som följd av behandlingen, är avgörande för lyckad rehabilitering.
Patientfall
En man i 65-årsåldern utan betydande samsjuklighet sökte primärvård på grund av en knuta på halsen 2017. Man misstänkte spottkörtelinflammation och rekommenderade salivstimulering. Han blev åter aktuell 2020 på grund av samma resistens och remitterades då till ÖNH-klinik. Efter finnålspunktion med cytologisk diagnostik misstänktes spottkörteltumör, och man initierade en radiologisk utredning, som påvisade ett misstänkt paragangliom vid karotisbifurkationen.
Vid en första behandlingskonferens diskuterades kirurgi, strålbehandling och exspektans med radiologiska kontroller. Patienten remitterades till Akademiska sjukhuset i Uppsala för bedömning.
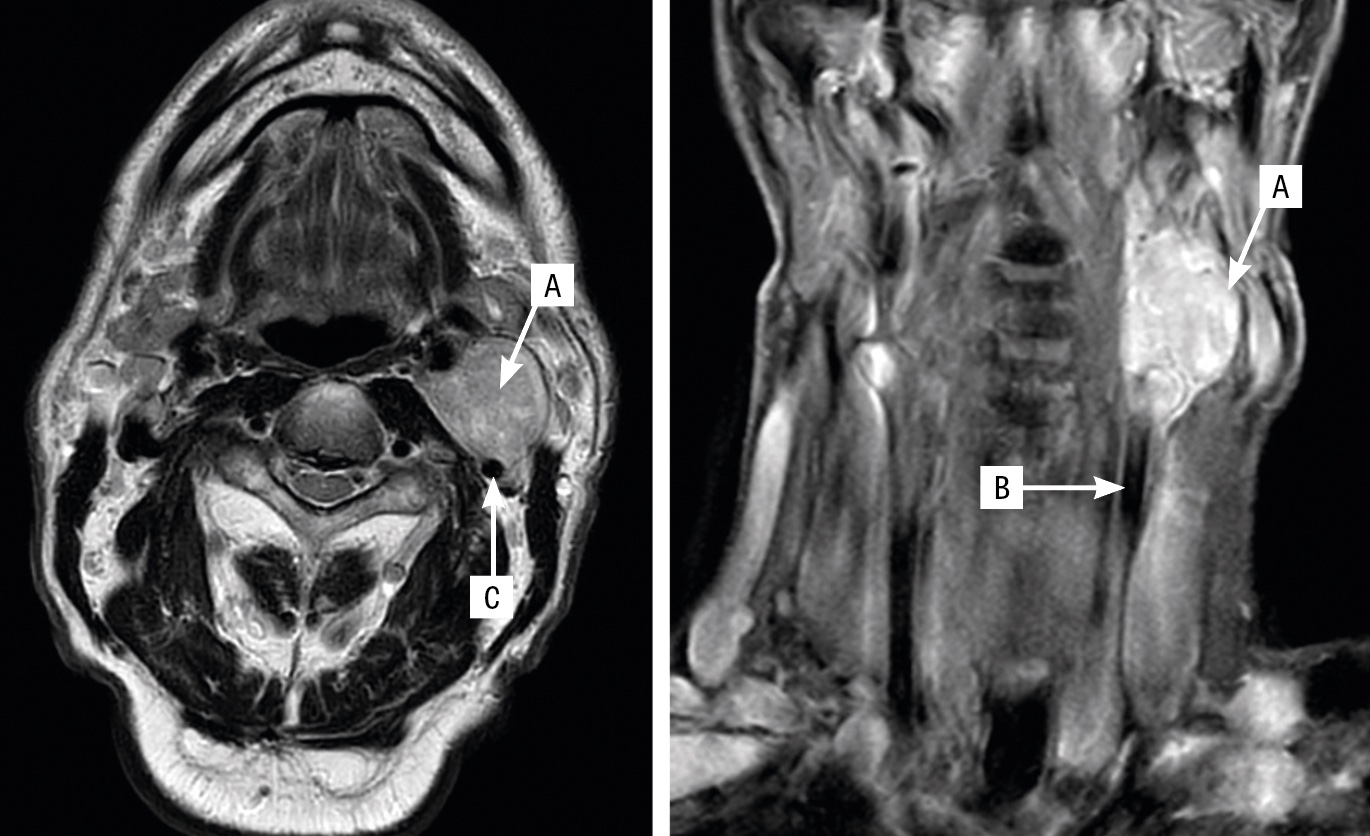
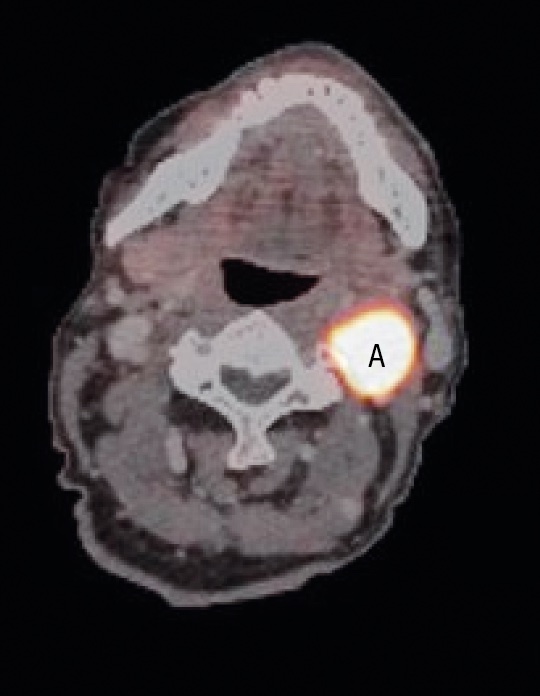
Vid bedömning av utförd radiologi fann man lokalisationen typisk för glomus caroticum. Glomus caroticum-tumörer klassificeras enligt Shamblin 1‒3 beroende på i vilken utsträckning de involverar halspulsådrorna. Denna tumör omgav halspulsådern <50 procent och klassificerades som Shamblin 1. Inget typiskt »salt och peppar«-mönster sågs på MRT, och vid kontrastförstärkt angiografi saknades den för paragangliom typiska tumöruppladdningen i arteriell fas (Figur 1). Därför rekommenderades en kompletterande utredning med PET med spårämnet gallium-DOTATOC. Man såg här ett intensivt aktivitetsupptag i tumören utan tecken på metastasering (Figur 2).
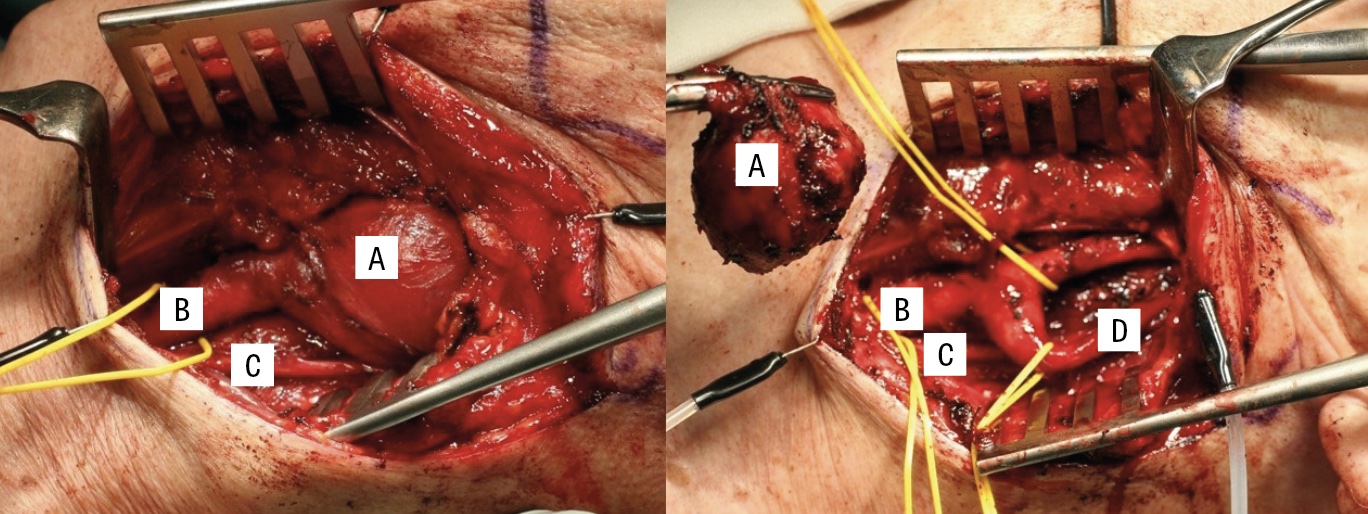
Patienten rekommenderades kirurgi och opererades 2021 komplikationsfritt utan föregående preoperativ embolisering av tumören (Figur 3). Operationstiden var 123 minuter, den totala blödningen endast 20 ml och patienten fick inga postoperativa komplikationer. Han skrevs ut till hemmet den andra postoperativa dagen.
Av kirurgiskt tekniska och diagnostiska skäl avlägsnades även närliggande lymfkörtlar. Histopatologisk diagnos var förenlig med paragangliom utan metastaser, och den genetiska provtagningen påvisade inga tecken på familjär variant.
En radiologisk kontroll med datortomografi planerades in 1 år efter kirurgi.
Diskussion
Historiskt har behandlingen av paragangliom belägna på halsen ofta involverat kirurgi, medan patienter med tumörer som engagerar skallbasen och växer nära eller involverar kranialnerver ofta rekommenderats strålbehandling. Riktlinjer för detta sammanfattas kort i »Nationellt vårdprogram binjuretumörer«[3].
I det beskrivna patientfallet visade det sig vara fråga om en kirurgiskt relativt lätt åtgärdad tumör i den vanligaste lokalisationen för huvud–halsparagangliom, glomus caroticum. Fallet illustrerar dock att olika aspekter på tänkbar behandling kan leda till skilda rekommendationer även i dessa fall. Vidare kan diagnostiska oklarheter leda till att utredningen behöver kompletteras med ytterligare undersökningar, i detta fall PET med spårämnet gallium-DOTATOC, för att säkerställa att rätt behandling rekommenderas. I fall med benignt icke-hormonproducerande paragangliom i huvud–halsområdet är det viktigare att man ger en väl underbyggd rekommendation och att patienten fattar ett välgrundat behandlingsbeslut än att det går fort, eftersom tumören är långsamt växande.
Det finns i dagsläget inget nationellt patientregister som inkluderar huvud–halsparagangliom eller publicerade data om prevalens, behandlingsrekommendationer eller utfall av behandling. Merparten av patientfall som redovisats internationellt utgörs av enstaka centrums erfarenheter och avspeglar ofta en lokal behandlingstradition. Sedan oktober 2022 sorteras patientgruppen i Sverige under nationell högspecialiserad vård (NHV), vilket kommer att ge en unik möjlighet att studera detta på nationell nivå. Det är också en fördel att multidisciplinär utredning, bedömning och behandling har gällt och kommer att gälla på båda de enheter som erhållit tillstånd för NHV.
Det kirurgiska samarbetet mellan kärlkirurger och ÖNH-läkare vid paragangliom på halsen har varit etablerat länge. Gällande tumörer belägna i mellanörat (glomus tympanicum) handläggs den kirurgiska behandlingen av specialiserade öronkirurger. För att kunna erbjuda patienter och remittenter bästa möjliga bedömning, utredning och behandlingsförslag, och vid behov kirurgisk åtgärd, skapades en initialt informell grupp för samarbete vid Akademiska sjukhuset i Uppsala. I denna ingår förutom kirurger även onkolog med huvud–halsinriktning, endokrinonkolog, neuroradiolog och patolog. Sedan 2018 hålls vid Akademiska sjukhuset regelbundna diagnosspecifika paragangliom-MDK. Vi ser sedan införandet av denna en trend att icke-kirurgisk behandling får ett större utrymme.
Socialstyrelsen har nu fattat beslutet att patienter med bekräftad eller stark misstanke om huvud–halsparagangliom ska remitteras till en av två nationella högspecialiserade enheter för kompletterande utredning och bedömning vid multidisciplinär konferens, samt kirurgisk behandling och uppföljning när det är aktuellt. De två enheter som erhållit tillstånd för detta är Akademiska sjukhuset i Region Uppsala och Skånes universitetssjukhus i Region Skåne. Vi diskuterar i dagsläget samarbetsformer för att gemensamt kunna utfärda behandlingsrekommendationer och uppföljning av behandling.
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.