Mpox (tidigare apkoppor) är en infektion som orsakas av apkoppsvirus.
Sporadisk smitta hos människor är känd sedan 1970-talet. Sedan våren 2022 pågår en global epidemi.
Det är framför allt män i vuxen ålder som har smittats. Antalet smittade barn är litet.
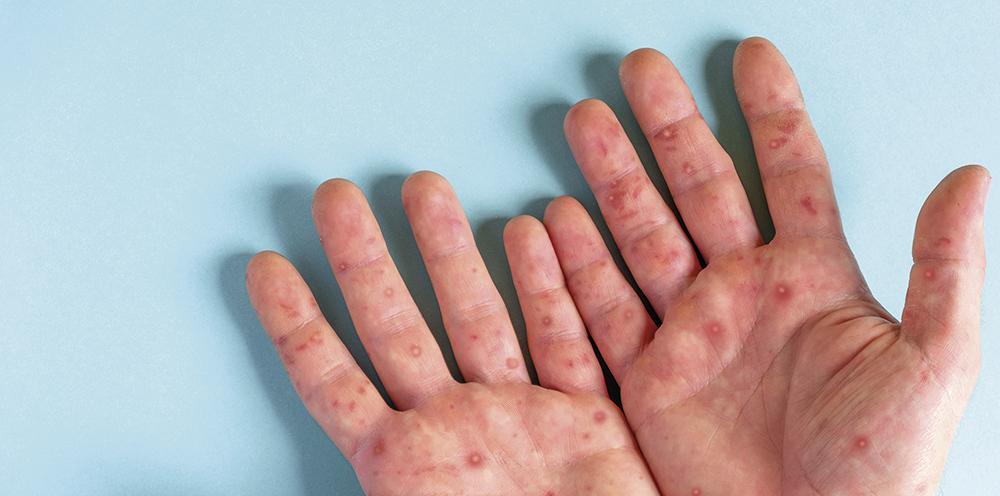
Den typiska manifestationen av mpox är utslag i form av makulopapulära lesioner som senare utvecklas till vesikler och slutligen sårskorpor.
Mpox smittar framför allt vid nära direktkontakt med en person som har icke utläkta blåsor eller sår, eller via sexuella kontakter och kroppsvätskor.
Postexponeringsprofylax rekommenderas vid dokumenterad nära kontakt med en smittad person och kan också bli aktuellt för barn vars vårdnadshavare insjuknar i mpox.
Mpox (WHO rekommenderar nu denna benämning i stället för »apkoppor« för att minska stigmat) är en infektion som orsakas av apkoppsvirus, ett ortopoxvirus. Det tillhör samma släkte som smittkoppsviruset. Sporadisk smitta hos människor finns beskriven sedan 1970-talet [1]. Antalet fall har sakta ökat under 2000-talet, parallellt med en ökande ålder hos dem som insjuknar [2]. Sedan våren 2022 pågår en global epidemi av mpox, och den 23 juli 2022 klassificerade WHO sjukdomen som ett internationellt hot mot hälsa, så kallad »public health emergency of international concern« (PHEIC). I slutet av december hade 84 000 fall av mpox registrerats globalt [3], varav ytterst få hos barn. När smittspridningen var som störst i augusti rapporterades globalt 1 000 fall per dag (i jämförelse med ca 100 rapporterade fall per dag i december 2022). I Europa har drygt 25 000 fall av mpox registrerats; 32 av dessa fall var barn i åldern 0–14 år och 54 fall var i åldern 15–17 år [4]. I Sverige är motsvarande siffra 256 fall (2 januari 2023) med en liknande epidemiologi som i resten av västvärlden, det vill säga med en dominans av vuxna män som har sex med män (MSM). En fallrapport från England där ett nyfött barn utvecklade en intensivvårdskrävande mpox med symtomdebut dag 9 efter födseln beskriver att både mor och far till barnet hade symtomatisk mpox vid förlossningen [5]. I det globala utbrottet 2022 har dödligheten varit mycket låg: endast 5 vuxna personer har avlidit i Europa, och endast 6 procent av fallen har krävt sjukhusvård [4].
Mycket av kunskapen om mpox kommer från tidigare utbrott i Väst- och Centralafrika. Där har barn och personer med ett nedsatt immunförsvar varit överrepresenterade bland dem med svår sjukdom, såsom bakteriell sekundärinfektion, sepsis, keratit, respiratoriska komplikationer, lunginflammation och encefalit [5, 6]. Detta har varit fallet även i höginkomstländer, till exempel i USA, där de enda två allvarliga fallen under ett tidigare utbrott 2003 observerades hos barn [7]. Den höga mortalitet (3–10 procent) som har rapporterats hos barn i afrikanska länder [6] kan bero på flera faktorer, såsom odiagnostiserad samtidig infektion med exempelvis malaria och varicella [6], undernäring samt brister i hälso- och sjukvård. Det är ändå viktigt att beakta barns potentiellt förhöjda risk för ett allvarligt förlopp när man riskbedömer ett barn i Sverige vid misstänkt exponering för mpox eller med misstänkt mpox.
I det pågående utbrottet, där den sexuella smittvägen är vanligast, förekommer utslag av både en mer generaliserad karaktär, med dominans i och kring munhåla, och anogenitalt, ibland med proktit och kraftig anal smärta.
I kontrast till detta är de vanligaste symtomen hos barn, som har smittats via sina nära kontakter, utslag i ansiktet samt på bålen och extremiteterna [5]. Utslagen börjar vanligtvis som makulopapulära lesioner och utvecklas därefter till vesikler, pustler och till slut sårskorpor. Det finns tydliga bilder på utslag på CDC:s webbplats [8]. Utslagen kan likna dem som ses vid vattkoppor, herpes, allergiska hudutslag eller höstblåsor (coxsackievirus). Vanliga debutsymtom som ofta föregår hudutslagen inkluderar feber, lymfkörtelförstoring, trötthet och huvudvärk, men dessa symtom är inte alltid närvarande. Vid klinisk misstanke om mpox är det således viktigt att fråga om det finns några kända fall av sjukdomen i omgivningen, men även vid typisk klinik som inte förklaras av någon uppenbar etiologi kan provtagning bli aktuell. Diagnosen verifieras genom DNA-påvisning från blåssekret, och diagnostik för det finns i dag i flertalet regioner.
Mpox smittar framför allt vid nära direktkontakt med en person som har icke utläkta blåsor eller sår, eller via slemhinnekontakt och kroppsvätskor såsom saliv. Rent teoretiskt skulle virus också kunna spridas via till exempel sängkläder, handdukar eller sexleksaker, men risken anses vara mycket liten [9]. Fysiska sexuella kontakter, eller andra nära hudkontakter, med en person med verifierad mpox utgör en särskilt hög risk. Eftersom viruset finns i svalget kan droppsmitta teoretiskt sett förekomma, men mpox definieras i första hand som kontaktsmitta och är inte luftburen. Risken för att vårdpersonal blir smittad är mycket låg, och sedvanliga hygienrutiner för provtagning rekommenderas. Under det pågående utbrottet har sjukdomen främst spridits bland MSM i samband med sexuella kontakter. En person bedöms vara smittsam till dess att hudlesionerna är läkta, oftast 2–4 veckor efter insjuknande [10]. I nuläget avråds från oskyddade (utan kondom) sexuella kontakter i upp till 3 månader, eftersom viruset kan finnas kvar i sädesvätskan en längre tid [11]. Inkubationstiden är vanligtvis 6–13 dagar, men kan sträcka sig från 5 till 21 dagar [12]. Kongenital smitta har i fallrapporter uppgetts orsaka intrauterin fosterdöd, men detta är fortfarande enstaka fall [13]. Ny kunskap om hur sjukdomen sprids tillkommer fortlöpande.
Data om postexponeringsprofylax (PEP) för att förebygga mpox hos barn är mycket begränsade. I nuläget finns ingen indikation om att barn eller ungdomar ska undanhållas profylaktisk terapi (inklusive »off label«-förskrivning) såsom vaccination, immunglobulin och antiviral medicin [14]. Flera vacciner mot mpox och smittkoppor finns, men inget vaccin är godkänt för att ges till barn. Vaccinet som används mot mpox är ett modifierat levande, icke-replikerande vaccin som innehåller vaccinia-stammar (generiskt namn Modified vaccinia Ankara, MVA). Vaccinet är ursprungligen avsett mot smittkoppor. Det finns två snarlika vaccinvarianter (Imvanex/Jynneos) som tillverkas av företaget Bavarian Nordic (MVA-BN). Imvanex är sedan juli 2022 godkänt av Europeiska läkemedelsmyndigheten och Jynneos i USA för användning mot mpox [15]. Sverige fick en donation vaccindoser via HERA (European Health Emergency Preparedness and Response Authority, EU:s myndighet för beredskap och insatser vid hälsokriser) i juli 2022. Folkhälsomyndigheten har deltagit i en EU-gemensam upphandling som medger att regionerna under 2023 kommer att kunna köpa vaccin från myndigheten. I Sverige ges vaccinet i nuläget framför allt i profylaktiskt syfte till individer med högre risk att insjukna, i synnerhet MSM. Dessutom kan vaccinet användas som PEP, helst inom 4 dagar efter dokumenterad nära kontakt med en smittad person. PEP kan bli aktuell till barn vars vårdnadshavare har verifierad mpox. Samma vaccin och dosering används som vid PEP till vuxna (MVA-BN, 2 doser 0,5 ml subkutant med 28 dagars mellanrum) i ett »off label«-förfarande. För barn med en potentiellt ökad risk för ett svårare förlopp av mpox (immunsupprimerade, spädbarn, eventuellt nyfödda samt de med svåra eksem/hudsjukdomar) [16] kan PEP övervägas upp till 14 dagar efter exponering. Vid beslut om PEP till barn bör hänsyn tas till riskerna för smitta utifrån graden av exponering och den enskilda patientens risk för allvarlig sjukdom. Vaccination bör kunna ges till alla patienter oberoende av graden av immunbrist [17, 18]. För exponerade barn är PEP ett förstahandsval, och ett fåtal barn i Sverige har erbjudits detta. Om ett barn utvecklar svåra symtom av mpox bör dock även en antiviral medicin (exempelvis tekovirimat) samt immunglobuliner erbjudas.
Barn i förskoleålder vars vårdnadshavare har mpox ska stanna hemma i 21 dagar från första exponering, och samtliga nära kontakter i hushållet ska avstå från fysiska sociala kontakter med andra, till exempel lagidrott [18]. I detta sammanhang är det dock mycket viktigt att försöka minimera risken för ryktesspridning och stigmatisering av barnet eller barnets familj, till exempel i skolan, på förskolan eller i andra sociala sammanhang. Stigma kopplat till omgivningens fördomar eller missuppfattningar kring sexuell identitet eller sexuellt riskbeteende hos vårdnadshavare, eller överdriven rädsla för smitta, kan få långsiktiga konsekvenser. Här har sjukvården en viktig roll i att noggrant bevaka sekretessen och bistå med korrekt information från betrodda källor om så önskas.
Sammanfattningsvis rekommenderar vi ökad vaksamhet på mpox hos barn eftersom sporadiska fall av svår sjukdom tidigare har rapporterats särskilt hos barn och kunskapen om naturalförlopp och smittsamhet fortfarande är begränsad.
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.
Samuel Arthur Rhedin och Kristina Elfving är styrelseledamöter i Svenska barnläkarföreningens delförening för barninfektioner, Svensk barninfektionsförening.