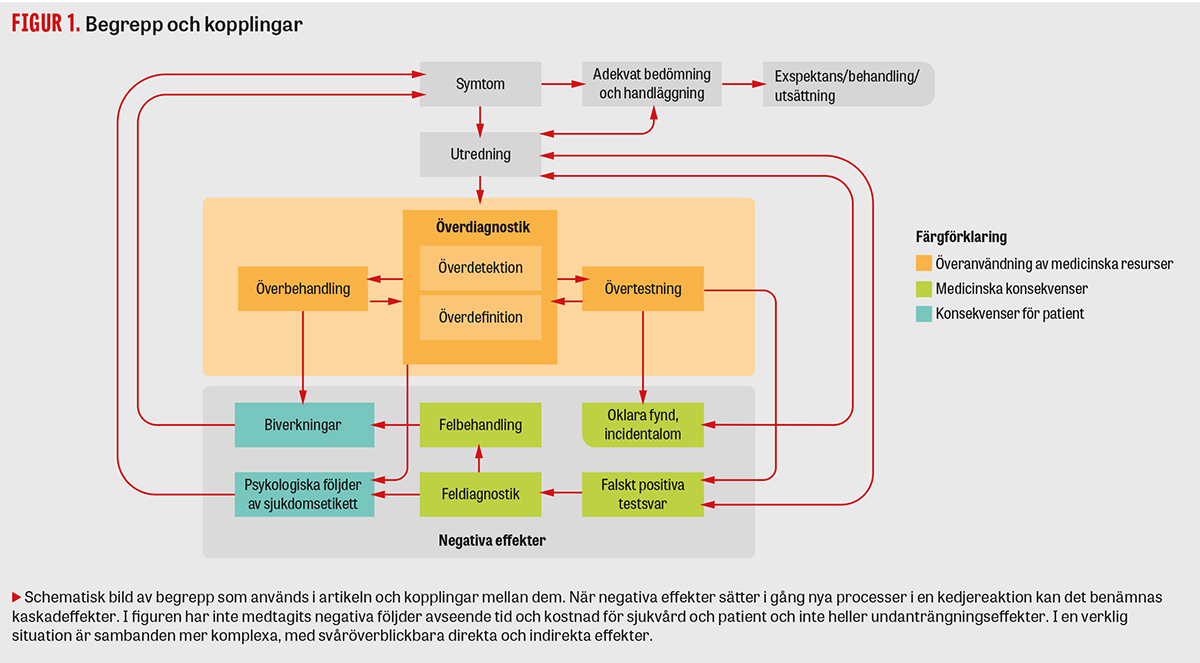
Överdiagnostik innebär diagnoser som gör mer skada än nytta och är en egen entitet inom begreppet »överanvändning av medicinska resurser«.
Överanvändning av medicinska resurser leder till onödiga utredningar, diagnoser och behandlingar med låg eller ingen nytta för patienter – så kallad lågvärdevård.
Vetenskapliga studier tenderar att undervärdera nackdelar och övervärdera fördelar med diagnostiska och terapeutiska insatser.
Ökad medvetenhet och kunskap om detta, och förändring av rådande diagnostisk kultur, kan motverka överanvändning av medicinska resurser.
Choosing wisely och Strama är exempel på sådan kulturförändring.
Samarbete mellan profession och allmänhet behövs för att lyckas.
De flesta förstår att överbehandling med läkemedel är skadligt och kostsamt. Det är inte lika självklart att även utredningar, undersökningar och diagnossättning kan ge negativa konsekvenser. För att finna lösningar på de omfattande problemen med överanvändning av medicinska resurser och överdiagnostik, behövs ökad kunskap om vad det är och vad det beror på [1, 2].
Målet med denna artikel är att ge en introduktion till begreppet överdiagnostik och klargöra hur det förhåller sig till andra begrepp inom överanvändning av medicinska resurser, i syfte att underlätta en konstruktiv diskussion om lämpliga åtgärder.
Överdiagnostik och överanvändning av medicinska resurser
Överanvändning av medicinska resurser har uppmärksammats av OECD [3], internationella och nationella medicinska organisationer [4-7], lokala projekt [8], ledande medicinska tidskrifter [9, 10] och Cochrane-organisationen [11]. Flera initiativ verkar för hållbar vård, såsom nätverket Preventing overdiagnosis [12], Global Center for Sustainable Healthcare [13] och den internationella rörelsen Choosing wisely [14]. Norska Legeforeningens variant »Gjør kloke valg« har lanserat en informationskampanj för allmänheten [15], och Svenska läkaresällskapet har genom arbetsgruppen »Kloka kliniska val« sonderat förutsättningarna och beslutat att starta Kloka kliniska val i Sverige [16, 17].
Under paraplybegreppet »överanvändning av medicinska resurser« är överdiagnostik en egen entitet, skild från andra begrepp som övertestning, feldiagnostik, överbehandling och felbehandling. Till skillnad från ett falskt positivt testsvar innebär överdiagnostik att en diagnos eller avvikelse, enligt gällande diagnoskriterier, faktiskt föreligger. Centralt i definitionen av överdiagnostik är att diagnosen eller avvikelsen, om den inte hade identifierats, inte skulle ha orsakat lidande eller död [18]. I Tabell 1 (inspirerad av [19]) förklaras översiktligt de begrepp som förekommer i denna artikel, och i Figur 1 ges en schematisk bild av hur de kan hänga samman.
Definition av överdiagnostik
Överdiagnostik delas in i två huvudsakliga kategorier, överdetektion och överdefinition. En allmänt accepterad definition av överdiagnostik är att i onödan göra personer till patienter antingen genom att hitta avvikelser som aldrig skulle leda till skada (överdetektion), eller genom att definiera normala livsomständigheter eller riskfaktorer som sjukdom (överdefinition) [18]. En MeSH-term (medical subject headings) för överdiagnostik med samma betydelse finns sedan 2021 [20].
Överdetektion
Ett exempel på överdetektion är fynd av maligna celler i prostata som inte kommer att utvecklas till symtomgivande sjukdom. Eftersom metoderna för att skilja sådana celler från sjukdomsalstrande maligna celler är otillräckliga kan fyndet leda till onödig utredning och behandling, med både somatiska och psykologiska konsekvenser för individen samt kostnader för sjukvården som följd [21-23]. Överdetektion uppstår också när allt känsligare diagnostiska metoder gör att till exempel fler små och kliniskt betydelselösa lungembolier upptäcks, med följder för patienten i form av onödig antikoagulantiabehandling och risk för blödningsbiverkningar [24]. Ett annat exempel är så kallade incidentalom, radiologiska bifynd som kan leda till åratal av uppföljning med nya avbildningar av något som inte orsakar skada. Det ger däremot ökad stråldos och ökad oro för patienten, samt förbrukning av resurser utan hälsovinster [25].
Att det kan förekomma patologi utan sjukdom kan verka kontraintuitivt. Finns det en prostatacancer eller lungemboli så gör det väl det? Ja, men prostatacancerceller eller små lungembolier orsakar inte nödvändigtvis sjukdom. I själva verket är förekomst av cancerceller och andra patologiska processer vanliga under livet, och det är inte alltid till nytta för en person att dessa hittas [21]. Förekomst av patologi och förekomst av aktuell eller framtida sjukdom är alltså olika saker.
Även vid manifest symtomgivande sjukdom kan överdetektion föreligga, om patienten på grund av kort förväntad överlevnad eller andra förhållanden inte har nytta av diagnosen. Diagnosen kan då leda till onödiga utrednings- och behandlingsinsatser som enbart ökar lidandet, ibland på bekostnad av god omvårdnad och palliation.
Tidig upptäckt av sjukdom beskrivs i många riktlinjer som mycket viktig, och hos allmänheten är denna uppfattning vanlig [26]. Men diagnostik i tidigt skede av sjukdom innebär samtidigt större diagnostisk osäkerhet och ökad risk för överdetektion. Cancer har i de flestas medvetande en särställning som något farligt och särskilt viktigt att diagnostisera, helst så tidigt som möjligt [27]. Detta förhärskande synsätt är dock bedrägligt: ju fler tillstånd som överdiagnostiseras till följd av tidig diagnos, desto fler människor tror sig ha blivit räddade av tidig diagnostik – även i de fall då den enbart orsakat skada! Detta är ett välbeskrivet fenomen som kallas »popularitetsparadoxen« [28]. Tankefelet är spritt bland allmänhet och professionella och leder till övertro på tidig diagnostik och överskattning av vårdinsatsernas nytta.
Överdefinition
Många diagnoser är godtyckligt definierade, till exempel genom konsensus i expertgrupper. Vilken vidd av aorta räknas som aortaaneurysm? Vilka kriterier ska vara uppfyllda för en ADHD-diagnos? Ju lägre gränsvärden som appliceras, desto större risk att tillstånd utan medicinsk relevans för individen kategoriseras som sjukdom [24].
Jäv i form av ekonomiska och karriärmässiga drivkrafter riskerar att inverka på de beslut expertgrupper och riktlinjeförfattare fattar, om kriterier för diagnoser och om indikationer för utredning och behandling [29, 30]. Konsekvenserna för personer som klas- sas som patienter kan, precis som vid överdetektion, bli onödiga utredningar, diagnoser och behandlingar samt risk för att insatser endast ger liten eller ingen nytta, samtidigt som de kan ge biverkningar och medföra andra nackdelar – allt detta för ett tillstånd som inte nödvändigtvis hade orsakat något lidande om det hade lämnats odiagnostiserat, eller där lidandet inte är kopplat till diagnosen.
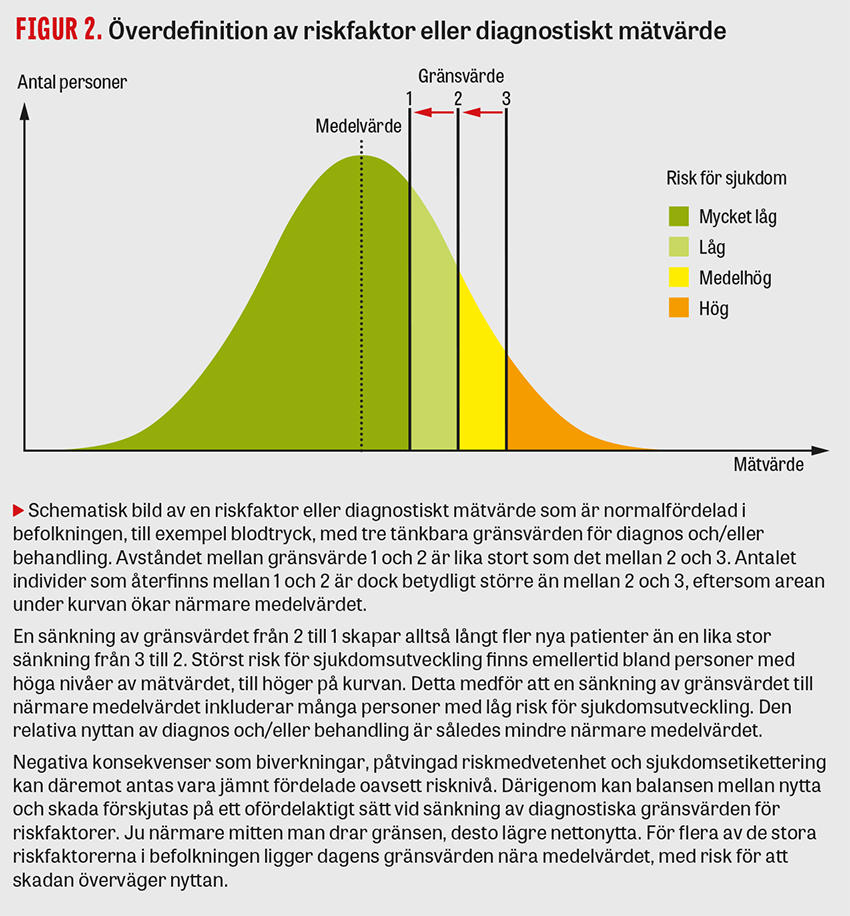
Överdefinition föreligger när gränsen för diagnos är så lågt satt att den överlappar med normalvärden. Det kan resultera i att en stor andel av befolkningen uppfyller diagnoskriterierna, till exempel vid prediabetes eller lätt förhöjt blodtryck (Figur 2). Ett annat exempel på överdefinition är vidgade gränser för neuropsykiatriska diagnoser. Barn som är födda sent på året får oftare diagnos än de som är födda i början av året [31], något som snarare beror på att funktionskraven är desamma, trots nästan ett års kognitivt försprång för barn födda tidigt på året, än på någon verklig skillnad i förekomst av neuropsykiatrisk sjuklighet. Detta kan få stora konsekvenser för framför allt unga människor [31, 32].
Medikalisering, att betrakta normala livsomständigheter som medicinska problem eller att definiera dem som sjukdomar, är också ett slags överdefinition. Det kan handla om att kalla sorg för depression eller rinnande ögon hos äldre för »torra ögon-syndromet« [18].
Att anta en medicinsk förklaring till problem kan naturligtvis också vara bra. Exempelvis vid psykos är psykiatrisk diagnos och behandling klart överlägsen tidigare vidskepliga förklaringsmodeller. Men vad som anses normalt är bundet till en viss tid, plats och kulturellt sammanhang. Det kan och bör diskuteras [33], liksom konsekvenserna av att diagnostisera normala aspekter av livet och att gränserna för till exempel hypertoni och prediabetes sätts så att stora delar av befolkningen diagnostiseras och behandlas, med risk för att skadan överväger nyttan [26].
Sjukdomsmångleri – en sorts överdefinition
Att medikalisera normala livsomständigheter eller vidga diagnosdefinitioner för ekonomisk vinning brukar kallas för sjukdomsmångleri [34]. Ofta, men inte alltid, gäller det medicinska åtgärder med tveksam evidens [35]. Marknadsföringen riktas både till sjukvård och allmänhet. Kampanjerna görs i skepnad av fortbildning eller information, men även genom ren reklam. Den efterfrågan som skapas i befolkningen beskrivs sedan som ett behov som det vore patientfientligt att inte tillgodose [34, 35].
Några exempel är budskap om förekomst av manligt klimakterium och vikten av testosteronbehandling vid »låga« testosteronvärden [36], den aggressiva reklamen från nätläkarbolag om att kontakta dem för enkla problem som förkylningar, tentaångest och myggbett, samt reklam med löften om hälsovinster med att beställa blodprovspaket på egen bekostnad. Detta leder till överanvändning av medicinska resurser med risk för överdiagnostik, överbehandling och övertestning.
Överbehandling och övertestning
Överbehandling är behandling, farmakologisk eller annan, som vid ett givet tillstånd gör mer skada än nytta för patienten [18]. Övertestning kan definieras som att undersöka personer utan, eller med vaga, symtom med medicinska test som inte rekommenderas för screening och/eller att utreda personer med symtom eller kliniska fynd med fler test än nödvändigt för att ställa diagnos [37].
Med medicinska test avses här blodprov, bild- och funktionsmedicinska undersökningar, skattningsformulär och andra metoder som används i diagnostik.
Exempel på övertestning är ovan nämnda egenbeställda blodprovspaket, bilddiagnostik vid ryggsmärtor utan »röda flaggor« [38] samt överdrivet mätande av vitamin D [39]. Även standardpaket av prov vid akuta och planerade vårdkontakter och standardutredningar enligt riktlinjer och vårdförlopp riskerar att leda till övertestning [40, 41]. Det är ofta svårare att avstå från diagnostik än från behandling [42]. En förklaring kan vara informationssamhällets antagande att mer information, i detta fall mer diagnostik, alltid är bra [37, 43].
Överbehandling ökar risken för kaskadeffekter, där biverkningar tolkas som nya symtom och leder till mer utredning. Risken för både överdiagnostik och falskt positiva testsvar ökar med antalet medicinska test som görs. Varken överbehandling eller övertestning räknas dock i sig som överdiagnostik [18].
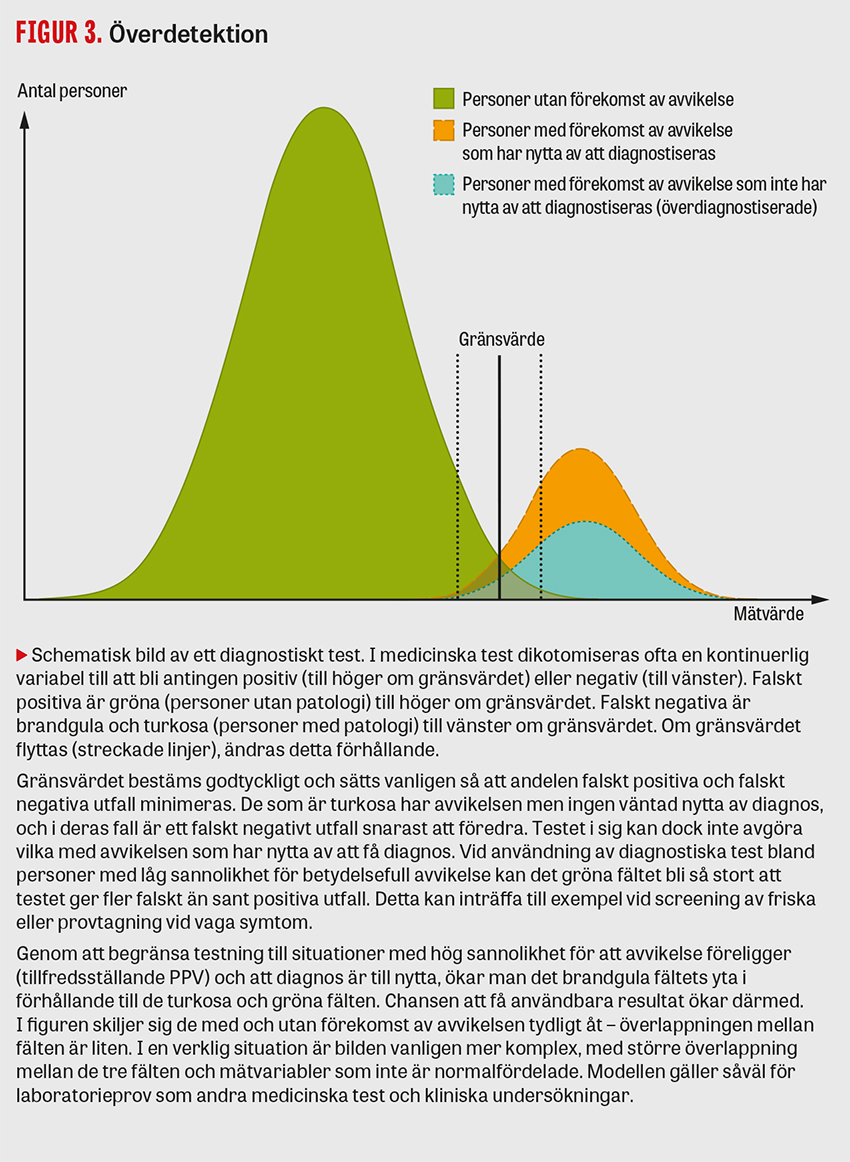
Epidemiologiska faktorer, som förekomst av den aktuella avvikelsen i den testade patientgruppen och testets inneboende egenskaper, är avgörande för ett tests kliniska nytta i en viss situation. Genom att avgränsa testning till situationer där patienten bedöms ha säker nytta av att patologi identifieras och positivt prediktivt värde (PPV) är tillfredsställande högt, kan både överdiagnostik och falskt positiva testsvar minskas (Figur 3) [44, 45].
Val av gränsvärden för test kan påverka överdiagnostisering både genom överdefinition och överdetektion (Figur 2 och Figur 3). Överbehandling och felbehandling förekommer även vid adekvat diagnostik. Risken för överbehandling ökar dock vid övertestning, överdiagnostik, falskt positiva svar och feldiagnostik [18].
Det vetenskapliga underlaget
På gruppnivå är den vetenskapliga metodiken för mätning av nackdelar med interventioner, i form av övertestning, överdiagnostik, överbehandling, biverkningar och undanträngningseffekter, principiellt densamma som vid mätning av fördelar. Randomiserade kontrollerade studier av hög kvalitet och med lång uppföljning ger allmänt de mest tillförlitliga uppskattningarna. Men det finns andra vetenskapliga metoder för att skatta graden av överdiagnostik, som medger beräkning av sannolikhet för överdiagnostik hos enskilda individer [46, 47].
Ett problem är dock att studier vanligen är utformade främst för att mäta interventioners positiva effekter och därmed inte fokuserar på nackdelar som överdiagnostik eller biverkningar [48-50]. Därför råder brist på kunskap om interventioners nackdelar. Studiers metodologiska svagheter gör också att fördelar ofta överskattas medan nackdelar underskattas.
Det vetenskapliga underlaget i klinisk vardag
I den kliniska vardagen är det ofta svårt att upptäcka överdiagnostik och annan överanvändning av medicinska resurser, och att skilja de olika entiteterna från varandra kan vara omöjligt. På individnivå går det sällan att veta säkert vem som är överdiagnostiserad [26]. Eftersom identifierade avvikelser i de flesta fall också hanteras på något sätt, blir det vanskligt att i enskilda fall veta vad som hade hänt om avvikelsen hade lämnats utan åtgärd.
Vid tillämpning av evidens i kliniska beslut finns flera källor till osäkerhet. Resultat från vetenskapliga studier måste översättas från gruppnivå till individnivå. Hänsyn måste tas till att kunskapsunderlaget ofta underskattar nackdelar och överskattar fördelar, samt att denna obalans riskerar att vara mer uttalad i en klinisk situation jämfört med studiesituationen. Studiers generaliserbarhet kan brista, och studier redovisar medelvärden som bland patienter motsvaras av en spridning mellan individer, där vissa har bättre och andra sämre nyttobalans av interventionen. Dessa osäkerhetsfaktorer föreligger vid alla kliniska beslut, oavsett om man överväger att göra ett test, ställa en diagnos eller påbörja en behandling.
Särskild relevans i primärvård
Att engagemanget för hållbar diagnostik och behandling är stort inom allmänmedicin är inte konstigt. I primärvården märks det tydligt att medicinska riktlinjer och vårdprogram kan vara av tveksam relevans för patienter. Den forskning som riktlinjer bygger på innefattar sällan en typisk primärvårdspopulation, som är oselekterad och har hög mångsjuklighet [51].
Riktlinjer innehåller sällan prioriteringar i förhållande till andra riktlinjer [52, 53]. En norsk studie om hypertoniriktlinjer kom fram till att alla landets distriktsläkare skulle behöva ägna sig enbart åt blodtrycksbehandling (och prioritera bort all annan vård), om riktlinjerna skulle följas för hela befolkningen [54]. En amerikansk studie beräknade att läkare i primärvård skulle behöva arbeta 27 timmar per dygn för att hinna följa alla riktlinjer [52]. Strikt följsamhet till riktlinjer i primärvård riskerar att leda till överdiagnostik, eftersom diagnostik och behandling görs enligt en mall som inte passar alla individer, och för att kombination av flera riktlinjer vid mångsjuklighet leder till överdriven utredning och behandling.
Den kliniska kompetensen – läkekonsten, om man så vill – är att sammanväga beprövad erfarenhet och evidens på gruppnivå med ett patientcentrerat förhållningssätt där patientens egna preferenser tas till vara, för att ge en rekommendation som är individuellt anpassad för den person som för tillfället är patient [55]. Ökad standardisering och riktlinjer som betraktas som påbud i stället för rekommendationer motverkar detta.
Hälso- och sjukvårdens mål är en god hälsa och en vård på lika villkor, men »jämlik vård« kan inte översättas till att ge »samma vård till alla«, eftersom olika individer har olika behov. Likriktande rekommendationer på gruppnivå kan därför, om de betraktas som påbud på individnivå, tvärtemot vårdens mål leda till minskad jämlikhet i vården.
Bättre vård och lägre resursförbrukning
I primärvården är det uppenbart hur överanvändning av medicinska resurser ger försämrad hälsa och livskvalitet, både för dem som utsätts för onödig vård och dem som genom undanträngningseffekter inte får adekvat vård [26, 56].
Minskad överdiagnostik och minskad överanvändning av medicinska resurser ger besparingar som kan användas för eftersatta områden [57]. Underanvändning och underdiagnostik är alltså inte definitionsmässiga motsatser till överanvändning och överdiagnostik, och deras drivkrafter och konsekvenser är andra [57].
Vårdens resurser är ändliga, och även om de i viss mån går att öka har Sverige internationellt sett redan höga kostnader och goda medicinska resultat. Det råder också osäkerhet kring marginalnyttan av ökade resurser, det vill säga i vilken mån ökad finansiering leder till förbättrad hälsa [58]. Ett sätt att minska kostnader och samtidigt förbättra medicinska resultat är att minska okritisk tillämpning av riktlinjer och överanvändning av medicinska resurser [59]. Sjukvården ger dessutom stor miljöpåverkan, och minskad överanvändning är bra för miljön [60].
Möjlighet till förändring
Ökad kunskap och medvetenhet om överanvändning av medicinska resurser och begreppet överdiagnostik ger förutsättningar att minska deras omfattning genom att förändra den rådande diagnostiska och terapeutiska kulturen. För att uppnå en långsiktigt hållbar diagnostik och behandling behöver överanvändning av medicinska resurser beaktas på alla nivåer i sjukvården, såväl i politik, ledning och organisation som i de grupper som utformar riktlinjer och kunskapsstöd, samt i varje patientmöte.
Utveckling och användning av vetenskapliga metoder som ger likvärdig evidens för nackdelar och fördelar behöver uppmuntras och bli gängse. Både vid författande och användande av riktlinjer behöver hänsyn tas till deras kliniska rimlighet samt prioritet gentemot andra riktlinjer. Ökad relationskontinuitet både i primärvård och sekundärvård skulle kunna minska onödig resursanvändning [61]. Sammantaget kan detta bidra till en mer rationell användning av våra begränsade tillgångar och minska både över- och underanvändning av medicinska resurser.
Ett koncept för att värdera åtgärder som rekommenderas i riktlinjer, TNT (time needed to treat), har lanserats och har potential att underlätta horisontell prioritering mellan olika riktlinjer, både för den enskilde klinikern och för riktlinjeförfattare [62]. Stramas arbete för riktad utredning och behandling av infektioner i öppenvård kan ses som ett föredöme för den sorts kulturförändring som behövs [63]. Kampanjen Choosing wisely har gjort skillnad i många länder [14] och skulle kunna göra det i Sverige genom införandet av motsvarigheten Kloka kliniska val [16, 17].
För att uppnå ett hållbart hälso- och sjukvårdssystem, med patienternas behov i fokus, behövs en kulturförändring i vården och resten av samhället. För det behövs samarbete mellan befolkningen, beslutsfattarna och vårdpersonalen. Det är inte bara nödvändigt utan också fullt görligt.
Potentiella bindningar eller jävsförhållanden: Minna Johansson är direktör för Global Center for Sustainable Healthcare och Cochrane Sustainable Healthcare samt sitter i den vetenskapliga kommittén för Preventing overdiagnosis-konferensen i Köpenhamn 2023. Josabeth Hultberg är medlem i Svenska läkaresällskapets arbetsgrupp »Kloka kliniska val«. Samtliga författare är medlemmar i Svensk förening för allmänmedicins råd för hållbar diagnostik och behandling (Sfam-H).