Problem i kommunikation mellan företrädare för kirurgi och anestesi äventyrar ofta säkerheten vid bukkirurgi.
För att hitta strategier för förbättrad säkerhet har Landstingens ömsesidiga försäkringsbolag (LÖF) startat projektet »Säker bukkirurgi«.
Inom ramen för Säker bukkirurgi har rutinerna kring informationsutbyte mellan kirurgi och anestesi kartlagts på 17 enheter under 2011–2013.
I en retrospektiv semikvantitativ genomgång av revisionsrapporterna har systematiskt återkommande problem och brister identifierats.
Till de åtgärder som skulle kunna leda till förbättrad säkerhet noterades bl a förtydligande av ASA-klassifikationen, konsekvent användning av hälsodeklaration, tydligare inskrivningsjournaler och gemensamma journalsystem i hela vårdkedjan.
Förslagen berör konkreta åtgärder som skulle kunna förbättra patientsäkerheten men som behöver utvärderas i fortsatta studier.
Organisationen kring ett enstaka kirurgiskt ingrepp har blivit alltmer komplex. Beslut rörande medicinering och monitorering, val av tidpunkt, förberedelser och kirurgisk strategi kräver intensivt informationsutbyte mellan dem som ansvarar för den kirurgiska åtgärden å ena sidan och dem som ansvarar för anestesi, smärtlindring och vitala funktioner å andra sidan. Ju mer invecklat och spretigt ett system är, desto mer beroende blir det av sin svagaste länk [1]. Alltför ofta har det visat sig att patientskador uppkommer i situationer där kommunikationen mellan läkare och sjuksköterskor inom kirurgi respektive anestesi fallerat.
Kirurgi utgör ofta en högriskmiljö för medicinska misstag. Till Landstingens ömsesidiga försäkringsbolag (LÖF) inkommer anmälningar av skador i samband med operationer. Vanligast uppstår komplikationer inom verksamheter med stora operationsvolymer, främst inom allmänkirurgi och ortopedi. Bland skadorna rapporteras blödningar, kärl- och nervskador, skelettskador vid protesinsättning och postoperativa infektioner vid elektiv kirurgi [2]. Statistik från sjukhus i USA visar att allvarliga vårdskador vid sjukhusvård sker i 2,9–13,6 procent av fallen. Över hälften av dessa räknas som undvikbara vårdskador [3].
Att misstag till följd av bristfällig kommunikation är en orsak till vårdskador finns beskrivet i internationell litteratur [4]. Misstag sker i samtliga led vid överrapportering mellan olika vårdande enheter och beror framför allt på avsaknad av standardiserade kommunikationsverktyg samt låg kvalitet på överrapporteringarna. I operationssalen är nästan hälften av alla misstag kommunikationsrelaterade [5].
För att inventera hur utbredda problemen med bristande kommunikation mellan företrädare för kirurgi och anestesi är i den svenska sjukvården har vi gjort en retrospektiv genomgång av revisionsrapporter insamlade inom projektet »Säker bukkirurgi«. Syftet var att hitta återkommande mönster som skulle kunna lyftas fram i patientsäkerhetsarbetet.
Metod
Med ambitionen att minska patientskadorna initierade Patientförsäkringen LÖF år 2011 projektet Säker bukkirurgi. Projektet genomförs av Svensk kirurgisk förening, Svensk förening för anestesi och intensivvård och flera andra yrkesorganisationer med ambition att minska risken för vårdskador vid kirurgiska ingrepp i buken. LÖF stöder projektet administrativt och finansiellt.
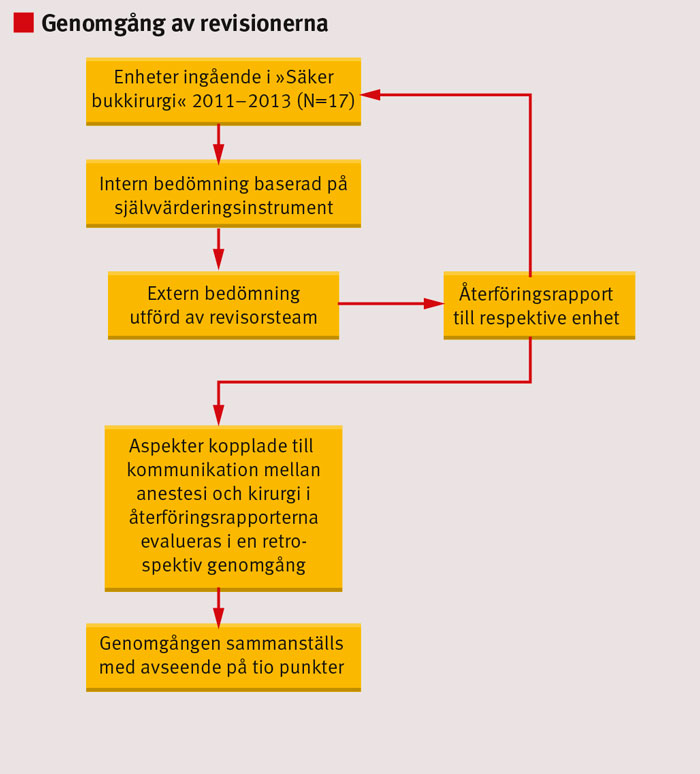
Målet med Säker bukkirurgi är att varje enhet granskas av en extern grupp. Ett revisorsteam bestående av läkare och sjuksköterskor från andra sjukhus har efter två dagars utbildning gått igenom en självvärderingsrapport baserad på 24 punkter sammanställd på respektive enhet (Figur 1). Därefter har revisorsteamen genomfört ett platsbesök under en dag. Vid besöket har man besökt lokaler på sjukhuset och intervjuat olika personalkategorier. Revisionen omfattar granskning av klinikledning inom kirurgi och anestesi, läkare under ST-utbildning och specialister inom både anestesi och kirurgi. Sjuksköterskor från mottagning, vårdavdelning, anestesi- och operationsavdelning har också intervjuats för att kunna ge en bild av hur rutiner fungerar på sjukhuset.
Revisionsbesöket har avslutats med ett möte med klinikledningen, där revisorsteamet redovisat sina viktigaste iakttagelser. Efter platsbesöket har revisorsteamet arbetat vidare med uppgifterna och sänt en detaljerad skriftlig återföringsrapport till kliniken. En överenskommelse har därefter träffats mellan klinikledningen och revisorsteamet om vilka förbättringsåtgärder som ska prioriteras för att öka patientsäkerheten.
För att analysera eventuella återkommande mönster kopplade till kommunikationen mellan anestesi och kirurgi gjordes en retrospektiv genomgång av det som dokumenterats vid klinikbesöken. Utifrån återföringsrapporterna har vi granskat 10 punkter kopplade till patientsäkerheten med grund i samarbetet mellan kirurgi och anestesi (Figur 2). Fem oberoende granskare gick igenom rapporterna och skattade de dokumenterade rutinerna enligt en mall med 1–5 frågor för var och en av de 10 punkterna. Om återföringsrapporterna inte gav tillräckligt underlag för en sådan bedömning, angavs det som bortfall i sammanställningen.
För att testa hur tillförlitlig genomgången av återföringsrapporterna var gjordes dessutom två oberoende bedömningar av tre av återföringsrapporterna.
Interbedömarreliabiliteten skattades med intraklasskorrelation.
Resultat
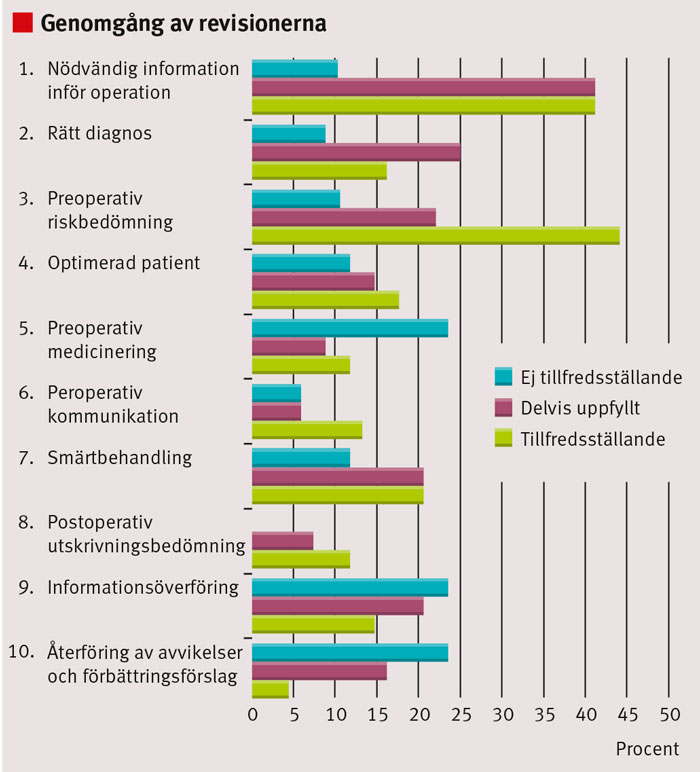
Totalt 17 kirurgiska kliniker deltog i första omgången av projektet. Utvärderingen har baserats på de självvärderingsrapporter som revisorsteamen genomförde samt ett granskningsformulär med 10 punkter som analyserade patientsäkerhet (Figur 2).
Överlag fungerade den preoperativa riskbedömningen relativt väl. Vid granskningarna noterades dock problem kopplade till rutiner kring medicinering inför anestesi och operation, informationsöverföring mellan de vårdenheter patienter passerar och rutiner för att medvetandegöra undvikbara risker. På grund av bristfälligt underlag i det studerade materialet var det i de flesta fall svårt att ge en säker bedömning av hur rutinerna vid peroperativ kommunikation och utskrivningsbedömning från postoperativ/intensivvårdsavdelning fungerade.
Vid jämförelse mellan genomgångarna var intraklasskorrelationskoefficienten (ICC) 0,44, 0,61 och 0,23, vilket visar på relativt god samstämmighet.
Diskussion
Genomgången visar på att den preoperativa bedömningen överlag fungerade relativt väl. Däremot var det vanligt förekommande med bristande rutiner kring medicinering inför anestesi och operation och informationsöverföring mellan de vårdenheter som patienterna passerade samt för att medvetandegöra potentiella risker. Flera enheter redovisade olika journalsystem för kirurgi respektive anestesi och intensivvård, vilket utgör en barriär för enkel informationsöverföring.
Baserat på det material som framkommit i revisionsrapporterna och granskning av vetenskaplig litteratur har utvärderingsgruppen formulerat rekommendationer som syftar till att undvika misstag uppkomna till följd av bristande samarbete och kommunikation i den kirurgiska vårdkedjan.
Utvärderingsgruppens förslag till rekommendationer
Operationsanmälningar. En operationsanmälan är en skriftlig kommunikation mellan operatör och operationsavdelning, som rätt använd är ett effektivt sätt att planera och strukturera kommande operationer. Ofullständiga anmälningar leder till både tids- och resursslöseri i samband med operationen. Utvärderingsgruppen föreslår operationsprogram där operationsanmälan har mer tvingande fält och obligatoriska uppgifter som operatören aktivt måste ta ställning till för att anmälan ska godkännas som komplett och giltig. För tydlig kommunikation krävs också uppdaterade operations- och anestesikort för att underlätta operationsförberedelserna och ge ökad noggrannhet.
WHO:s checklista. Revisionen visade brister av varierande grad i användningen av WHO:s checklista, trots att vetenskapliga artiklar talar för både mortalitetssänkning och komplikationsreduktion vid användning av checklistan [6]. Utvärderingsgruppen föreslår att checklistan ska modifieras lokalt och att modifieringen gärna ska ske i samarbete med medarbetarna i operationsteamet för att verkligen få med alla nödvändiga perspektiv. Checklistan kräver också träning innan den blir en naturlig och effektiv del av arbetet för medarbetarna i operationssalen, och för detta måste tid avsättas.
Genomgång av operationsanmälan. Att varje vecka ha en multidisciplinär genomgång av kommande 1–2 veckors operationsprogram är ett strukturerat sätt att i god tid fånga upp potentiella problem med bemanning, utrustning och logistik i operationsprogrammet. I detta forum ges också utrymme för att optimera och anpassa operationsprogrammet efter rådande situation. Representanterna vid dessa möten måste ha ett ansvars- och beslutsmandat för sin klinik och vara väl informerade om sina patienter.
Genomgång av dagens operationsprogram. Det finns många fördelar med att varje morgon samla det multidisciplinära operationssalsteamet före första operationsstart. Här kan arbetsuppgifter fördelas samtidigt som dagens program, patienter och eventuella logistik- och teknikproblem diskuteras. Sådana möten kan ha formen av pulsmöten, där samtliga personalkategorier inblandade i vårdkedjan träffas för att göra upp den dagliga planeringen. Denna typ av pulsmöten är inte tänkt att ta mer än 5 minuter, och om hela salsteamet är närvarande kan många missförstånd och onödigt dubbelarbete undvikas.
Kommunikation och rapportering. Utvärderingsgruppen anser att operationsavdelningar aktivt måste sträva efter att använda redskap som underlättar och strukturerar den interdisciplinära kommunikationen. Hit räknas dels WHO:s tidigare nämnda checklista, dels SURPASS (Surgical patient safety system), som är det första kommunikationsverktyget framtaget för hela den kirurgiska vårdprocessen [7], dels SBAR (Situation, bakgrund, aktuellt tillstånd, rekommendation), som är ett verktyg som har till syfte att komprimera och strukturera överrapportering och på så sätt undvika missförstånd och som utifrån evidensbaserad kunskap utvecklar riktlinjer för specifika kirurgiska ingrepp [8]. Riktlinjerna bygger på checklistor, men också på återföring till multiprofessionella team där resultaten kopplas till processer under vårdtiden.
Utvärderingsgruppen vill speciellt betona lokala anpassningar och modifieringar samt tid till teamträning, oavsett vilket eller vilka kommunikationsverktyg som används. ERAS Society (Enhanced Recovery After Surgery Society for Perioperative Care) har utarbetat en modell för implementering av det mest effektiva arbetssättet (best practice) för ett flertal större operationer. Detta program har genomförts i ett flertal länder, inklusive Sverige, där ett 20-tal kliniker använder systemet. ERAS utbildar hela det perioperativa laget, inklusive läkare, sköterskor och andra specialister, att arbeta tillsammans med implementering och förbättring. Centralt i detta program är att tillsammans regelbundet göra uppföljningar. Detta implementeringsprogram stöds av Svensk kirurgisk förening [9].
Ytterligare åtgärder som kan ge bättre kommunikation
Utvärderingsgruppen har identifierat ytterligare några viktiga punkter, som kan ge förbättrad kommunikation mellan dem som ansvarar för kirurgi och anestesi. Dessa åtgärder har i varierande omfattning utvärderats i tidigare studier och betraktas i allmänhet som effektiva medel för att uppnå bättre patientsäkerhet. Trots detta tillämpas de inte rutinmässigt på alla enheter:
- Journalsystem gemensamma för alla i vårdkedjan, inklusive den postoperativa vården, även avseende läkemedel.
- ASA-klassifikationen behöver förtydligas och göras obligatorisk vid den preoperativa bedömningen.
- Konsekvent användning av preoperativ hälsodeklaration.
- Förbättrade rutiner kring inskrivningsjournal och preoperativ bedömning.
- Komplett ifyllda operationsanmälningar med uppdaterade operationskort.
- Tydligare struktur på planeringen, såsom användning av multidisciplinära bedömningar för speciellt sjuka patienter och komplicerade ingrepp, är viktig för enskilda patientfall.
- Veckoplanering med samtliga enhetsansvariga närvarande skulle underlätta arbetet för alla på operationssalen.
- Gemensamma mortalitets- och morbiditetskonferenser gör det möjligt att utbyta erfarenheter mellan medarbetare från anestesi och kirurgi.
- I operationssalen ska strävan vara att ha en öppen kommunikation och överrapportering enligt instrumentet SBAR.
Huvudsyfte: kvalitetssäkra rutinerna på enskilda enheter
Projektet Säker bukkirurgi fortsätter, och fler kirurgiska kliniker inkluderas. Huvudsyftet är dock att kvalitetssäkra rutinerna på de enskilda enheterna, inte att ge definitiva svar på vilka åtgärder som mest effektivt reducerar risken för patientskador. För att dra säkra slutsatser behövs en mer djupgående utvärdering, baserad på ett större material än enbart revisionsrapporterna.
De åtgärder som föreslås behöver också testas i välkontrollerade studier. Även om checklistor och fasta kontrollrutiner har visat sig effektiva i kohortstudier, finns det ännu inte helt säkra bevis för att de reducerar risken för patientskador i samband med kirurgi. Åtgärder för att förbättra patientsäkerheten är mycket svåra att studera i prospektiva studier, eftersom det inte finns någon självklar kontrollgrupp.
All registrering av ett utfallsmått innebär att man medvetandegör ett problem, oavsett om enheten hör till interventions- eller kontrollgruppen. Det går därför inte att avgöra om förbättrad patientsäkerhet beror på att nya rutiner införts eller på mätningen i sig.
Det är inte självklart att bristen på följsamhet till de rutiner som listats ovan beror på att det saknas medvetenhet om patientsäkerhet och god kommunikation. Det kan också bero på dålig bemanning, brister i kompetens, teamklimat, design av lokaler och andra organisatoriska problem. Det hävdas ibland att för många checklistor och strikta rutiner kan leda till utmattning och avtrubbning av den enskilde medarbetarens vaksamhet och förmåga att notera riskmoment [10].
Det behövs därför säkerhetssystem för att minimera den mänskliga faktorn som riskmoment, men som ändå lämnar utrymme för det mänskliga omdömet som säkerhetsspärr.
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.