Telefonuppföljning i Personcentrerat och sammanhållet vårdförlopp (PSV) sepsis är inte tidigare prövad.
I pilotstudien med 51 patienter kunde endast 21 samtal genomföras, då en stor andel inte bedömdes som rimliga att följa upp via telefon, alternativt inte gick att nå. Inte i något fall resulterade samtal i medicinsk åtgärd. Stödjande rekommendation gavs i 9 fall, med beräknad tidsåtgång på 279 minuter per rekommendation.
Nationella resurskrävande rekommendationer måste vila på vetenskaplig evidens. PSV måste utvärderas systematiskt, och det måste skapas en struktur för att fortlöpande kunna revidera fastslagna rekommendationer.
I pilotstudien kunde inte någon patientnytta med telefonuppföljning påvisas.
Ett nationellt personcentrerat och sammanhållet vårdförlopp för sepsis (PSV sepsis) godkändes 2021. Vårdförloppet omfattar sepsislarm på akuten, korrekt diagnossättning och kodning samt uppföljning 2–6 veckor efter utskrivning från sjukhus [1]. Vårdförloppet är under införande i samtliga sjukvårdsregioner. Personcentrerat och sammanhållet vårdförlopp är en del i regionernas nationella system för kunskapsstyrning i hälso- och sjukvården, som stöds av en överenskommelse mellan staten och Sveriges Kommuner och regioner. De är tänkta att fungera som kunskapsstöd, men utgår samtidigt från begreppet kunskapsstyrning, som innebär att rekommendationerna till regionerna är styrande snarare än valfria [2]. PSV sepsis har utvecklats i samverkan mellan Nationellt programområde infektionssjukdomar och Nationellt programområde akut vård genom en nationell arbetsgrupp som tagit fram dokumentet.
I PSV sepsis anges syftet att införa evidensbaserade rekommendationer för att öka jämlikheten, effektiviteten och kvaliteten i vården av patienter som ankommer till akutmottagning med allvarlig sepsisbild [3]. Med utgångspunkten att ett tidigt och korrekt omhändertagande är av betydelse för överlevnaden vid sepsis [4] och septisk chock [5, 6] ingår sepsislarm som en central del i vårdförloppet. Uppskattningsvis drabbas 780/100 000 invånare per år i Sverige av sepsis [7], och i vårdförloppet har man valt att fokusera på patienter med misstänkt allvarlig sepsis, definierad i befintliga triagesystem i ambulans och på akutmottagning: misstänkt infektion och röd prioritering enligt RETTS (Rapid emergency triage and treatment system), ≥7 poäng enligt NEWS2 (National early warning score) eller motsvarande enligt annat triagesystem.
Patienter som drabbas av sepsis riskerar betydande morbiditet efter sin sjukdomsepisod [8]. I en svensk studie konstateras hög risk för återinläggning [9]. Hjärt–kärlsjukdomar, men även diagnoser som pneumoni, urinvägsinfektion och KOL-exacerbation, är vanliga vid återinläggning [10]. Långtidsuppföljning av svenska sepsisöverlevare visar på en ökad mortalitet hos patienter med sepsis jämfört med bakgrundsbefolkningen (Inghammar M, et al: »Long-term mortality and hospital readmissions among sepsis survivors in Sweden«, presentation vid Infektionsveckan, Halmstad, 23–26 maj 2023), och det har uppmärksammats att sepsisöverlevare upplever brist på information och långsam återhämtning med trötthet och psykologisk belastning som stora problem [11].
Mot bakgrund av denna ingår uppföljning i PSV sepsis. Hur detta ska gå till specificeras inte tydligt, men den förväntas ske 2–6 veckor efter utskrivning och inkluderar samtal om patientens mående med hänvisning till adekvat sjukvårdsenhet vid behov [1]. I konsekvensbeskrivningens appendix rekommenderas att en sjuksköterska med infektionskompetens kontaktar patienten per telefon, vilket bland annat förväntas leda till färre återinläggningar på sjukhus [12]. Då studier saknas som utvärderar uppföljning enligt denna modell beslutade vi att genomföra ett pilotprojekt på Sahlgrenska universitetssjukhuset/Östra i Göteborg, där PSV sepsis varit i drift sedan september 2021.
Syfte/Frågeställning
Syftet var att i ett pilotprojekt införa och utvärdera telefonuppföljning enligt den modell som beskrivs i Personcentrerat och sammanhållet vårdförlopp sepsis.
Metod
I projektet inkluderades patienter som omhändertagits enligt PSV sepsis från juni 2022 till april 2023 på Sahlgrenska universitetssjukhuset/Östra enligt gällande kriterier (NEWS ≥7 prehospitalt) eller på akutmottagning med misstanke om infektion.
En sjuksköterska (KL) med infektionskompetens utsågs som ansvarig för uppföljningen tillsammans med infektionsläkare med lokalt ansvar för PSV sepsis (JL). Sjuksköterskan sökte upp och utförde journalgranskning av patienter med förutsättning för uppföljning 2–6 veckor efter hemgång. Då uppföljning genomfördes via telefon exkluderades patienter som avlidit, led av svår demens eller annan uttalad kognitiv funktionsnedsättning, hade betydande kommunikationssvårigheter eller utgått ur vårdförloppet då diagnoskriterier för sepsis inte uppfylldes vid vårdtidens slut. Infektionsläkare fanns tillgänglig för konsultation vid tveksamheter.
När patienter identifierats utfördes en strukturerad granskning av information angående patientens medicinska grundsjukdomar, vårdtillfällets förlopp, eventuella kvarstående resttillstånd vid utskrivning, eventuell planerad uppföljning samt social situation. Stödanteckningar i SBAR-format (situation, bakgrund, aktuell bedömning, rekommendation) skapades inför samtalet och stöd fanns även i en lokalt utvecklad checklista för telefonuppföljning (Faktaruta 1).
Telefonsamtalet inleddes efter presentation med öppna frågor som »Hur mår du nu?« och »Hur upplevde du sjukhusvistelsen?«. Därefter fortsatte samtalet med mer riktade frågor med utgångspunkt från vad patienten uttryckt och vid behov rekommendationer om åtgärder eller hänvisning till lämplig vårdinstans.
Tidsåtgång för patientspecifikt förberedelsearbete, samtal och dokumentation i patientjournal registrerades av sjuksköterskan tillsammans med patientdata och processdata samt data kring uppkomna problem och föreslagna åtgärder.
Rapporten är deskriptiv och inkluderar inte några statistiska analyser.
Etik
Utvärderingen är godkänd av Etikprövningsmyndigheten (dnr 2022-04840-01).
Resultat
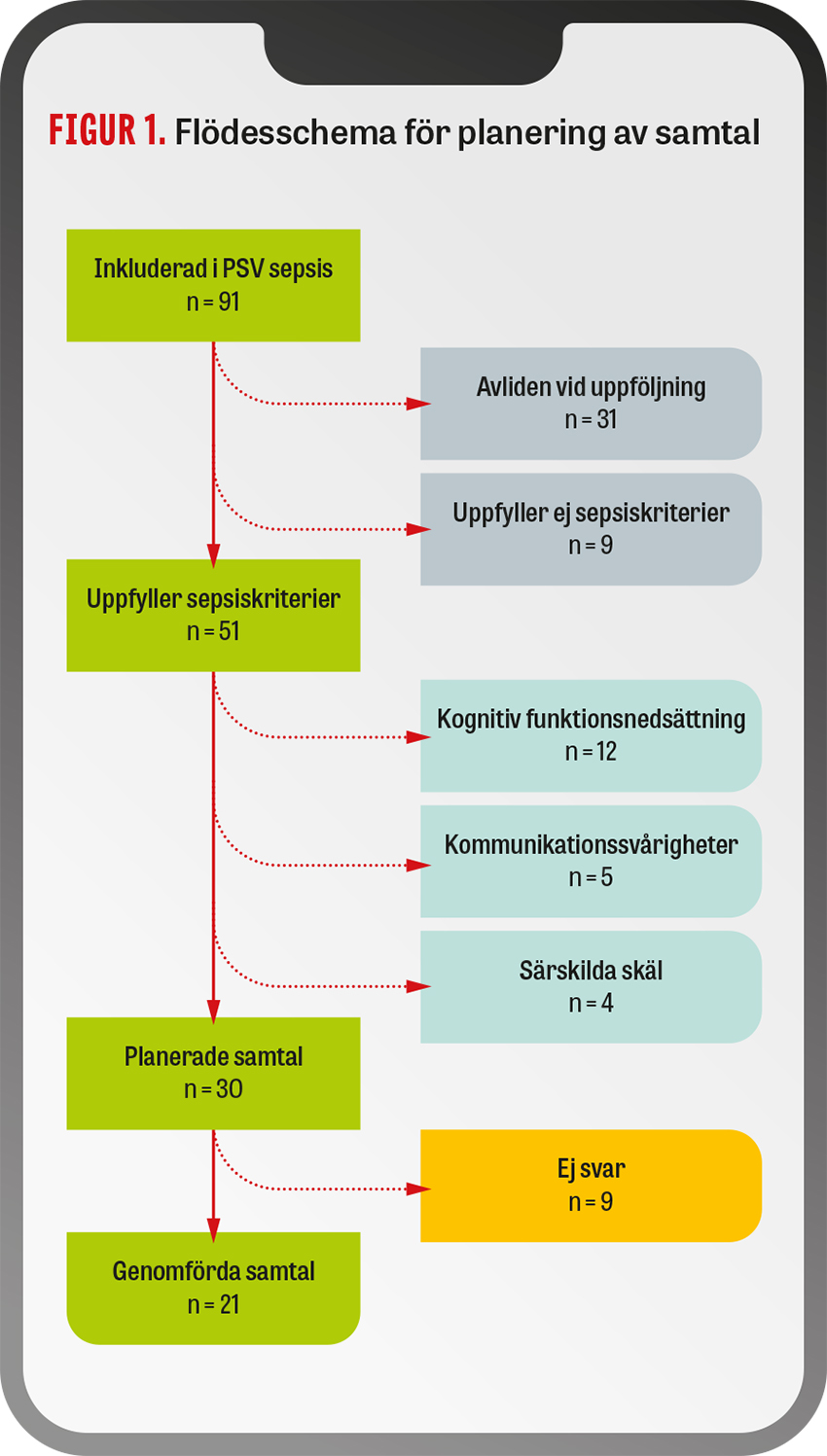
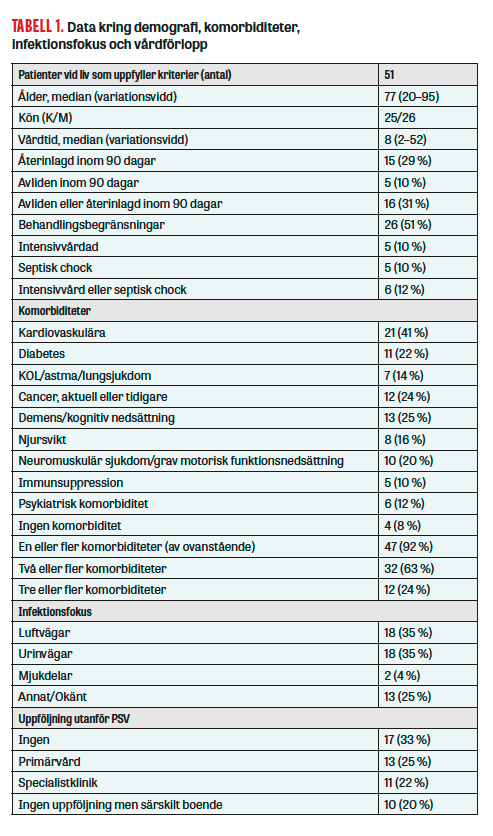
I projektet identifierades 91 patienter som inkluderats enligt PSV sepsis under perioden, varav 44 var kvinnor och 47 män. Medianåldern var 76 år (variationsvidd 20–96). Läkare konsulterades om 36 fall, vilket tillsammans med sjuksköterskans bedömning resulterade i att en stor andel av patienterna inte bedömdes aktuella för telefonuppföljning (Figur 1). I 4 fall förelåg särskilda skäl: i 1 fall vårdades patienten inneliggande inom äldrepsykiatrin, i 1 fall vårdades patienten i hemmet i livets slutskede och i 2 fall hade patienterna mycket tät uppföljning från multipla instanser ihop med komplexa sociala situationer där ytterligare vårdkontakter bedömdes kontraproduktiva. Data om de 51 patienter som uppfyllde sepsiskriterier presenteras i Tabell 1.
Under de 21 samtal som faktiskt genomfördes uppmärksammades uppkomna problem eller besvär i 8 fall, varav 5 fall rörde medicinska problem inkluderande trötthet, psykiskt illabefinnande och högt blodsocker. I 3 fall var problemen mer av vårdorganisatorisk natur, såsom svårighet att få kontakt med vårdcentral eller missnöje kring boendesituation. Stödjande rekommendationer, till exempel föreslagen ny kontakt med vårdcentral eller ansökan om färdtjänst, gavs till 9 patienter, men ingen situation uppstod där en konkret medicinsk åtgärd kunde föreslås eller initieras.
Av de 51 patienter som uppfyllde sepsiskriterier hade 34 antingen planerad uppföljning eller skrevs ut till särskilt boende (Tabell 1). 3 av de 5 patienter som uppgav medicinska problem hade redan fått hjälp via primärvården, och 1 patient önskade ingen hjälp.
Den sammanlagda arbetstiden för sjuksköterska, inklusive journalgenomgång och dokumentation för alla patienter oavsett om uppföljning faktiskt genomfördes eller inte, uppgick till 2 515 minuter. Detta motsvarade 120 minuter per genomfört samtal eller 279 minuter per stödjande rekommendation. I median var tidsåtgången 70 minuter per genomfört samtal, 20 minuter per patient som ej svarat, 15 minuter per patient som uppfyllt kriterier men där samtal ej bedömts rimligt och 10 minuter per patient som avlidit eller ej uppfyllt kriterier. Arbetstid för läkare registrerades inte.
Diskussion
I denna första rapport om implementering av telefonuppföljning i PSV sepsis kan vi inte visa på mer än högst marginell patientnytta.
Rekommendationen om uppföljning vilar på etablerad kunskap om att patienter har stor risk för morbiditet och mortalitet efter en sepsisepisod, och syftet med telefonuppföljningen är att kunna identifiera och möta hälsoproblem under uppsegling. Sepsis är dock ett heterogent tillstånd, och likaså är gruppen som drabbas av sepsis heterogen. PSV sepsis inkluderar patienter med olika allvarlighetsgrad i sin sjukdomsbild, och flera av de studier som visar hög morbiditet och mortalitet fokuserar på patienter som vårdats inom intensivvård och därmed utgör en hårt selekterad grupp. Oavsett sjukdomsgrad finns det väldigt lite data om effektiva interventioner i efterförloppet till en sepsisepisod, och vad vi känner till har ingen studerat den intervention som rekommenderas i vårdförloppet.
Mest jämförbar är en nordamerikansk studie med sepsispatienter som randomiserades till standarduppföljning eller riktad sepsisuppföljning, där interventionsgruppen efter justering hade något lägre risk för död eller återinläggning vid 30 dagar [13] respektive ett år [14]. Uppföljningen var dock mer omfattande, med upprepade kontakter via sjuksköterska, läkemedelsgenomgång efter hemgång, tät monitorering av symtom och ett närsjukvårdsteam med möjlighet att besöka patienten inom 24 timmar vid tecken till försämring. Studien inkluderade inte heller alla patienter som vårdats för sepsis, utan endast patienter med beräknat hög risk för återinläggning eller död, samtidigt som patienter med dokumenterade vårdbegränsningar exkluderades helt.
Många av patienterna som drabbas av sepsis har komplexa tillstånd, och en betydande andel av de rapporterade problemen efter sepsis var relaterade till komorbiditeter, framför allt hjärt–kärlsjukdomar och lungsjukdomar [10]. Med utgångspunkt från Socialstyrelsens rapport »Återinskrivningar av multisjuka och sköra äldre« kan konstateras att de diagnoser som oftast förklarar återinläggningar efter sepsis också orsakar återinläggningar hos sköra äldre, vilket sannolikt speglar en betydande överlappning mellan grupperna [15]. I denna bredare kontext framhålls vikten av att riskvärdera enskilda patienter, vilket sannolikt möjliggör ett effektivare utnyttjande av resurser, och även i sepsissammanhang argumenteras för en mer personcentrerad uppföljning [16].
Den oselekterade uppföljning som rekommenderas i PSV sepsis ges inget stöd av våra tidiga resultat. En uppenbar svaghet med vårt pilotprojekt är att det inkluderar ett begränsat antal patienter i förhållande till det totala antalet patienter som drabbas av sepsis. Samtidigt utgår det från implementeringen så som den är tänkt i vårdförloppet och belyser därför olika aspekter ur ett verklighetsförankrat perspektiv, särskilt användningen av resurser som krävs oavsett om samtal faktiskt kan genomföras eller inte.
Baserat på vårt pilotprojekt och bristen på övrigt vetenskapligt underlag anser vi att den rekommendation om telefonuppföljning som beskrivs i PSV sepsis inte bör implementeras nationellt i sin nuvarande form och att rekommendationen antingen bör utgå helt eller formuleras om så att respektive vårdgivare själv har frihet att göra sin bedömning. Detta svarar bättre mot ambitionen i PSV sepsis – att vården ska vara evidensbaserad, jämlik och inte leda till merarbete [3].
Det är viktigt att rekommendationer är evidensbaserade och inte bygger endast på expertutlåtanden. Avsaknad av evidens innebär en ökad risk för att rekommendationer, riktlinjer och vårdprogram kan leda till suboptimal vård, ineffektivitet eller i värsta fall skada [17]. Förändringar i kunskapsläget är också av betydelse: en av fem rekommendationer kan vara inaktuella redan efter tre år [18]. Vikten av väl underbyggda och aktuella rekommendationer, både ur ett patientsäkerhetsperspektiv och ur ett resursperspektiv, får inte underskattas när de som PSV är styrande och ska implementeras nationellt.
Den struktur som i dag finns på plats för att utvärdera PSV syftar till att utvärdera implementeringen i form av kvalitetsmått och processmått, men en tydlig process för att utvärdera och uppdatera rekommendationerna i PSV saknas.
Vår studie belyser ett centralt problem då de nya nationella vårdförloppen ska omsättas i klinisk sjukvård. Det är inte alltid som kartan stämmer med verkligheten, och det är då av största vikt att man har en snabb och effektiv process för att justera de rekommendationer som inte håller måttet.
Läs också:
5 frågor till Johan Lindström
Potentiella bindningar eller jävsförhållanden: Magnus Brink är ledamot i NPO infektionssjukdomar, ingick i NAG sepsis och är ordförande i Regionalt processteam sepsis i Västra Götalandsregionen.