Schizofreni är en kronisk sjukdom som drabbar ca 0,7 procent av befolkningen.
Sjukdomen går i skov och karakteriseras av hallucinationer, vanföreställningar och funktionsnedsättning.
Vid schizofreni är förmågan till arbete, utbildning och socialt samspel reducerad.
Patienter med schizofreni har 15–20 års kortare livslängd till följd av kroppsliga sjukdomar, t ex kardiovaskulära.
Stigmatisering och diskriminering av personer med schizofreni är vanlig.
Schizofreni är behandlingsbar med en kombination av antipsykotiska läkemedel och psykosociala insatser.
Vård- och stödsamordning, boendestöd, utbildande insatser (psykoedukation) och individanpassat stöd till arbete är effektiva strategier för att öka funktionsnivån.
Tabell 1
Patienter med schizofreni och schizofreniliknande tillstånd är en heterogen grupp där sjukdomen har olika svårighetsgrad, förlopp och prognos.
Under 2018 publicerade Socialstyrelsen nya nationella riktlinjer för vård och stöd vid schizofreni och schizofreniliknande tillstånd. De diagnoser som omfattas av de nya riktlinjerna är schizofreni, schizofreniform psykos, schizoaffektiva syndrom, kroniska vanföreställningssyndrom, korta övergående psykotiska syndrom och ospecificerad icke-organisk psykos [1].
Schizofreni är en kronisk och funktionsnedsättande sjukdom som drabbar ca 0,7 procent av befolkningen. Diagnosen baserar sig på symtomkriterier. Sjukdomen går ofta i skov med periodvis akutisering av positiva symtom, och då kan slutenvård bli nödvändig, ibland mot patientens vilja. Förutom positiva symtom såsom hallucinationer och vanföreställningar finns oftast även negativa symtom som apati, motivationsbrist och känslomässig avflackning. Det är till största delen de negativa symtomen som utgör orsaken till den funktionsnedsättning som är förknippad med schizofreni.
Akut schizofreni klassas som den tredje mest handikappande sjukdomen, svårare än t ex paraplegi och blindhet [2]. Patienter med diagnosen schizofreni har sällan arbete på den öppna marknaden (ca 10 procent [3]), och flertalet är ensamstående [3, 4]. Stigmatiseringen kring psykiska sjukdomar har minskat för andra diagnoser men ökat för schizofreni och utgör ett hinder för integrering i samhället [5]. Bördan för närstående är påtaglig och leder i ungefär hälften av fallen till egna psykiska problem som ångest och nedstämdhet [6].
Kostnaden per individ med diagnosen uppgår till ca en halv miljon kronor per år, varav ca 60 procent är indirekta kostnader såsom produktionsbortfall vid förtidspension [7]. Schizofreni är därmed den mest kostsamma av alla psykiska sjukdomar och överträffas bland hjärnans sjukdomar i detta avseende bara av demens [8].
Patienter med schizofreni har ca 15–20 år kortare livslängd än den allmänna befolkningen [9, 10]. Bakomliggande orsaker till överdödligheten är sannolikt en kombination av fysisk inaktivitet, felaktig diet, biverkningar av antipsykotisk läkemedelsbehandling och att andra kroppsliga sjukdomar, t ex hjärt–kärlsjukdom och cancer, ofta underbehandlas eller inte upptäcks alls [11]. De nya riktlinjerna innehåller därför insatser som syftar till att förbättra den kroppsliga hälsan.
Syftet med denna artikel är att belysa riktlinjerna och de insatser som är mest angelägna att införa i klinisk praxis för rehabilitering av patienter med psykossjukdom. Regionala skillnader kan försvåra ett fullständigt och programtroget införande av insatserna; artikeln beskriver en tänkbar klinisk tillämpning av riktlinjerna för att underlätta processen att sammanställa regionala vårdprogram.
Enligt föreliggande evidens kan fler patienter återhämta sig från psykossjukdom och komma tillbaka till ett liv med studier, arbete och delaktighet i samhället.
Riktlinjerna erbjuder kunskap om effektiv behandling
I dag finns god kunskap om vilka insatser som har bäst effekt om de erbjuds på rätt indikation och med tillfredsställande programtrohet. Därför anses schizofreni vara en behandlingsbar sjukdom. Trots det får över hälften av patienter med schizofreni inte den behandling som skulle leda till förbättrad funktion och integrering i samhället [12]. Riktlinjerna syftar därför till att lyfta fram ett s k återhämtningsperspektiv, där rehabiliteringsinriktade insatser, i kombination med medicinering, kan leda till ett mer delaktigt liv i samhället och förbättrad livskvalitet, även om vissa symtom kvarstår [13].
Syftet med nationella riktlinjer är att ge underlag för prioriteringar och resursfördelning genom att ge rekommendationer på gruppnivå. Socialstyrelsen har tidigare gett ut två riktlinjer för behandling av patienter med schizofreni: nationella riktlinjer för psykosociala insatser [14] och nationella riktlinjer för antipsykotisk läkemedelsbehandling [15]. De nya riktlinjerna som presenteras här är en uppdatering och sammanslagning av dessa tidigare två riktlinjer. Liksom i de tidigare finns i denna upplaga s k centrala rekommendationer som belyser de områden som har stor betydelse för hälso- och sjukvårdens och socialtjänstens ekonomi och organisation. Utvärderingarna av tidigare riktlinjer har visat att följsamheten till rekommendationerna om antipsykotisk läkemedelsbehandling är förhållandevis god, men inte när det gäller implementeringen av de psykosociala insatserna [15, 16].
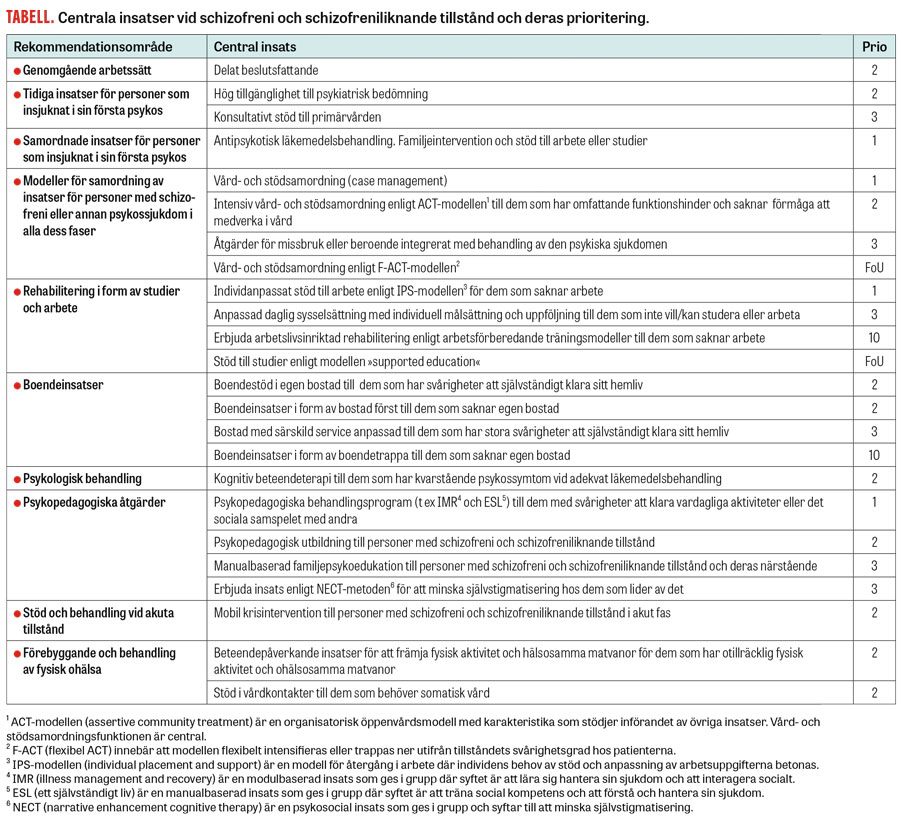
Rekommendationerna rangordnas enligt en prioriteringsskala 1–10 där åtgärder med prioritering 1 har högsta angelägenhetsgrad och 10 lägsta. En rekommendation om »FoU« innebär att åtgärden inte bör utföras rutinmässigt, utan utvärderas för att öka kunskapen om dess nytta. Prioriteringarna baserar sig på bästa tillgängliga kunskap om insatsernas risk–nyttaprofil, kostnadseffektivitet och tillståndets svårighetsgrad.
Resurserna bör läggas där vetenskap och beprövad erfarenhet visar att de gör mest nytta. Effektiva åtgärder är med stor sannolikhet även kostnadseffektiva eftersom schizofreni är en så kostsam sjukdom. Åtgärder som leder till mindre tid i sluten vård och ökad delaktighet i samhället kan ge ökad kostnad på kort sikt men i längden både spara pengar och ge ökad livskvalitet.
Sammanfattande beskrivning av riktlinjerna
De aktuella riktlinjerna innehåller 58 rekommendationer inom följande områden:
- genomgående arbetssätt (2)
- tidiga insatser vid insjuknande i psykos (3)
- stöd för återhämtning i alla sjukdomsfaser (43)
- stöd och behandling vid akuta tillstånd (6)
- förebyggande och behandling av fysisk ohälsa (4).
Av dessa är 22 s k centrala rekommendationer (Tabell 1). Viktiga tillägg i dessa riktlinjer är de som rör den kroppsliga hälsan och interventioner riktade mot stigmatiseringen.
Den psykiatriska vårdens implementering och följsamhet till riktlinjerna kommer att följas upp med de indikatorer som Socialstyrelsen tagit fram tillsammans med en grupp experter. De baserar sig på Socialstyrelsens egna hälsodata- och socialtjänstregister, det nationella kvalitetsregistret PsykosR och enkäter till verksamheterna.
Förutsättningar som gynnar implementeringen
En förutsättning för införandet av de insatser som rekommenderas i nationella riktlinjer är att hälso- och sjukvård och socialtjänst samverkar. År 1995 genomfördes Psykiatrireformen i Sverige, där ansvaret för stödet i samhället, t ex boende och sysselsättning, lades på socialtjänsten och ansvaret för behandling på psykiatrin.
En utvärdering av Psykiatrireformen pekade på svårigheterna med skilda budgetar, organisationer och kulturer samt olika dokumentationssystem och kunskapsområden [17]. Det kommunala självstyret innebar att samverkan med landstinget kring personer med psykiska funktionsnedsättningar utvecklades olika i olika regioner. I storstäderna försvårades samverkan av att psykiatriska kliniker måste samverka med ett stort antal stadsdelsområden, och i övriga landet skiftar storleken på kommuner avsevärt, vilket gav olika förutsättningar.
Eftersom många av insatserna förutsätter samverkan mellan kommun och landsting för en fungerande och strukturerad vårdplanering kring patienterna/brukarna finns det ett stort behov av en samordnande funktion för individen. De nationella riktlinjerna rekommenderar vård- och stödsamordning (case management) som en metod för att dels överbrygga ansvarsgränserna mellan vårdaktörer, dels hålla ihop de olika insatser en individ behöver och ha en kontinuerlig kontakt med individen.
Ett konkret exempel på hur man kan arbeta med vård- och stödsamordning är resursgrupps-ACT (assertive community treatment), även förkortat R-ACT. Arbetssättet innebär att det finns en resursgrupp bestående av de personer inom kommun och landsting som behövs för att genomföra den individuella vårdplanen kring patienten/brukaren. Oftast består resursgruppen av patienten själv och hens vård- och stödsamordnare, närstående, psykiater, sjuksköterska och boendestödjare.
En modifikation av ACT-modellen som kallas flexibel ACT, förkortat F-ACT, innebär att intensiteten i stödet till patienten flexibelt kan trappas upp i perioder av försämring och trappas ner när patienten mår bättre. I ett sådant team kan även ingå personer med egen erfarenhet av psykisk sjukdom (peer support worker; brukarspecialist). Insatsen är i dag prioriterad med »FoU«, men eftersom den används i stor utsträckning avser Socialstyrelsen med prioriteringen att stimulera till att den utvärderas, t ex genom koppling till universitet, forskningsinstitut eller högskola.
Insatsernas plats i rehabiliteringsprocessen
De insatser som har rankats högst (prio 1–3) bör tillhöra basutbudet av kommunala insatser och psykiatrisk öppenvård för patienter med psykossjukdom. Dit hör delat beslutsfattande, hög tillgänglighet till psykiatrisk bedömning och vård för nyinsjuknade, stöd i återgång i arbete, psykopedagogiska insatser och stöd i kontakter med övrig hälso- och sjukvård. Den samordnande kontaktpersonen kan ses som navet i planeringen av insatserna utifrån patientens behov och önskemål.
Insatserna sammanfattas i en individuell vård- och stödplan utifrån delade beslut mellan patient och kontaktperson. Planen bör regelbundet utvärderas och styras mot det mål som patienten uttryckt. Om dessa insatser ges på ett tillfredsställande och programtroget sätt kan, enligt tillgänglig forskning, fler få ett arbete (i dag 10 procent [3]), leva i ett socialt sammanhang och klara sig i eget boende.
För att effektivisera och förbättra vården bör de insatser som rangordnas som 8–10 undvikas till förmån för andra åtgärder med bättre effekt. Ett exempel är arbetsförberedande träningsmodeller där patienten måste meritera sig för nästa steg i en gradvis återgång till arbete. Ett annat exempel på insatser som bör undvikas är villkorade boendelösningar baserade på patientens bedömda boendekompetens.
Psykosociala insatser är centrala i rehabiliteringen
De psykosociala insatserna är centrala rekommendationer i riktlinjerna. Detta antyder att antipsykotisk läkemedelsbehandling i dag ordineras i tillräcklig omfattning, medan insatser med inriktning på att förbättra kvarstående symtom- och funktionsnedsättning trots adekvat läkemedelsbehandling inte tillhandahålls i tillräcklig utsträckning.
Psykiatrin och socialtjänsten bör också motverka den marginaliserande och funktionsnedsättande effekten av fördomar i samhället mot psykossjukdomar. I riktlinjerna finns en högt prioriterad insats, »narrative enhancement cognitive therapy« (NECT), vars målsättning är att minska den självstigmatisering som är resultatet av dessa fördomar.
Sist men inte minst bör vi förebygga och upptäcka kroppsliga sjukdomar, exempelvis genom att införa kost- och motionsgrupper inom psykiatrin och stödja patienterna i deras kontakter med somatisk hälso- och sjukvård.
En viktig förutsättning för implementering av riktlinjerna är att berörda verksamheter enkelt kan få tillgång till relevant kunskapsstöd. Inom ramen för »Uppdrag psykisk hälsa«, som utgår från SKL (Sveriges Kommuner och landsting), har därför ett vård- och insatsprogram arbetats fram till stöd för berörda verksamheter i införandet av riktlinjerna [18].
Läkarrollen i relation till de nya riktlinjerna
Läkarrollen bör anpassas till betoningen på psykosociala insatser. Antipsykotisk läkemedelsbehandling är en grundförutsättning för att psykosociala insatser ska få avsedd effekt, men som regel kvarstår vissa symtom och viss funktionsnedsättning trots adekvat läkemedelsbehandling.
Av det skälet bör man som psykiater se sig som en resurs, men inte opåkallat interferera i den process där den samordnande kontaktpersonen tillsammans med patienten formulerar en individuell plan baserad på delat beslutsfattande. Vinsten med ett sådant förfarande är att patienten aktiveras och tar ansvar för beslut som fattats och inte självmant avbryter behandlingen.
Som psykiater ingår man i resursteamet kring patienten och blir engagerad i processen när läkarkompetensen behövs, men man leder inte arbetet kring den enskilda patienten.
Dock bör man som läkare återta en beslutande position vid akutisering av symtom, vid risksituationer eller då det finns tecken på somatisk samsjuklighet. För att läsa mer om hur arbetet kan struktureras och hur olika roller kan se ut rekommenderas kapitel 41 »Psykiatrisk rehabilitering« i boken »Psykiatri« [19].
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.