Obstruktiv sömnrelaterad andningsstörning (OSDB) är ett spektrum från habituell snarkning till obstruktiv sömnapné (OSA) och är vanligt och potentiellt allvarligt.
Fråga hos BVC till vårdnadshavare vid 18 månaders och 3 års ålder: »Har barnet under den senaste månaden snarkat tre nätter i veckan eller mer?«
Primärvårdsläkare verifierar misstänkt OSDB vid positivt utfall på 1 av 7 tilläggsfrågor eller 4 statusfynd.
Vårdförloppet inleds vid misstänkt OSDB från 18 månader till 18 år och avslutas när symtomen förbättrats efter exspektans eller kirurgi.
Vårdförloppet bör leda till ökad nattlig andningsregistrering för barn med samsjuklighet och tveksamma fall.
Vårdförloppet bör leda till korta väntetider till ÖNH-klinik och till operation.
Vårdförloppet rekommenderar uppföljning hos sjuksköterska av barn under 3 år eller med samsjuklighet.
Den nya ICD-koden för OSDB är R06.8A.
Nationellt programområde (NPO) inom öron-, näs- och halssjukdomar (ÖNH) har prioriterat att barn med obstruktiv sömnrelaterad andningsstörning (obstructive sleep disordered breathing, OSDB) ska omfattas av ett vårdförlopp inom Nationell kunskapsstyrning, Sveriges Kommuner och regioner (SKR). En tvärprofessionell nationell arbetsgrupp (NAG) med bland andra fem ÖNH-specialister och två barnläkare (varav en från Barnhälsovården) från fem regioner är nu klara med arbetet, vilket godkändes av SKR den 24 november 2022 [1].
Arbetet pågick under två år med två remissrundor, varav en »öppen«, där synpunkterna har beaktats av NAG och NPO. Det sker en snabb utveckling inom området avseende kunskap om OSDB hos barn, dess konsekvenser och hur utredningen bör gå till, så att »rätt barn« opereras i »rätt tid«, lika i hela landet.
OSDB är ett spektrum av symtom från habituell snarkning och ansträngd andning till obstruktiv sömnapné (OSA) [2, 3]. Förekomsten av OSDB är 4–15 procent och av obstruktiv sömnapné 1–5 procent, beroende på definitioner [4-7]. OSDB är vanligare hos vissa barn med samsjuklighet, såsom obesitas, muskelsvaghet, Downs syndrom eller ansiktsmissbildning [8-10]. OSDB är en klinisk diagnos, medan det behövs en nattlig andningsregistrering som visar mer än 1 andningsuppehåll per sömntimme (AHI-värde) för att ställa diagnosen OSA [2, 3]. Den vanligaste orsaken till OSDB är anatomisk trängsel i de övre luftvägarna (förstorade tonsiller eller adenoid) eller funktionell nedsättning på grund av muskelsvaghet eller neurologisk sjukdom.
OSDB är ett potentiellt allvarligt tillstånd [11] med risk för påverkan av hjärta–kärl (till exempel högt blodtryck) [12, 13] och hjärna (till exempel beteendestörningar) [14-17]. Svalgoperation har god effekt på livskvalitet och andningsuppehåll [18, 19].
Därför beslutade NPO ÖNH om vårdförloppet
Det finns i Sverige inga vårdprogram för OSDB eller OSA hos barn, och ingen patientförening. Enligt artikel 24 i Barnkonventionen har barn rätt till bästa möjliga hälsa samt tillgång till hälso- och sjukvård och rehabilitering. Barn och föräldrar har rätt till information om hälsa och sjukvård och hälsofrämjande förebyggande insatser.
Huvudsakliga anledningar till vårdförloppet för OSDB hos barn var att det föreligger ett stort mörkertal och okunskap bland både vårdnadshavare och vårdpersonal. Vårdnadshavare vittnar om svårigheter att få hjälp, bristfälliga och tidsödande utredningar samt bristande information, samordning och delaktighet. Vidare föreligger långa och nationellt varierande väntetider till specialiserad vård, till operation (framför allt för svårare sjuka eller barn med samsjuklighet) samt till nattlig andningsregistrering. Tidig diagnos minskar risken för allvarliga komplikationer, och svalgkirurgi har cirka 80 procents effekt med förbättrad andning, lindrigare symtom och minskad kardiovaskulär påverkan. I dagsläget sker ingen systematiserad uppföljning. Målen i vårdförloppet finns i Fakta 1.
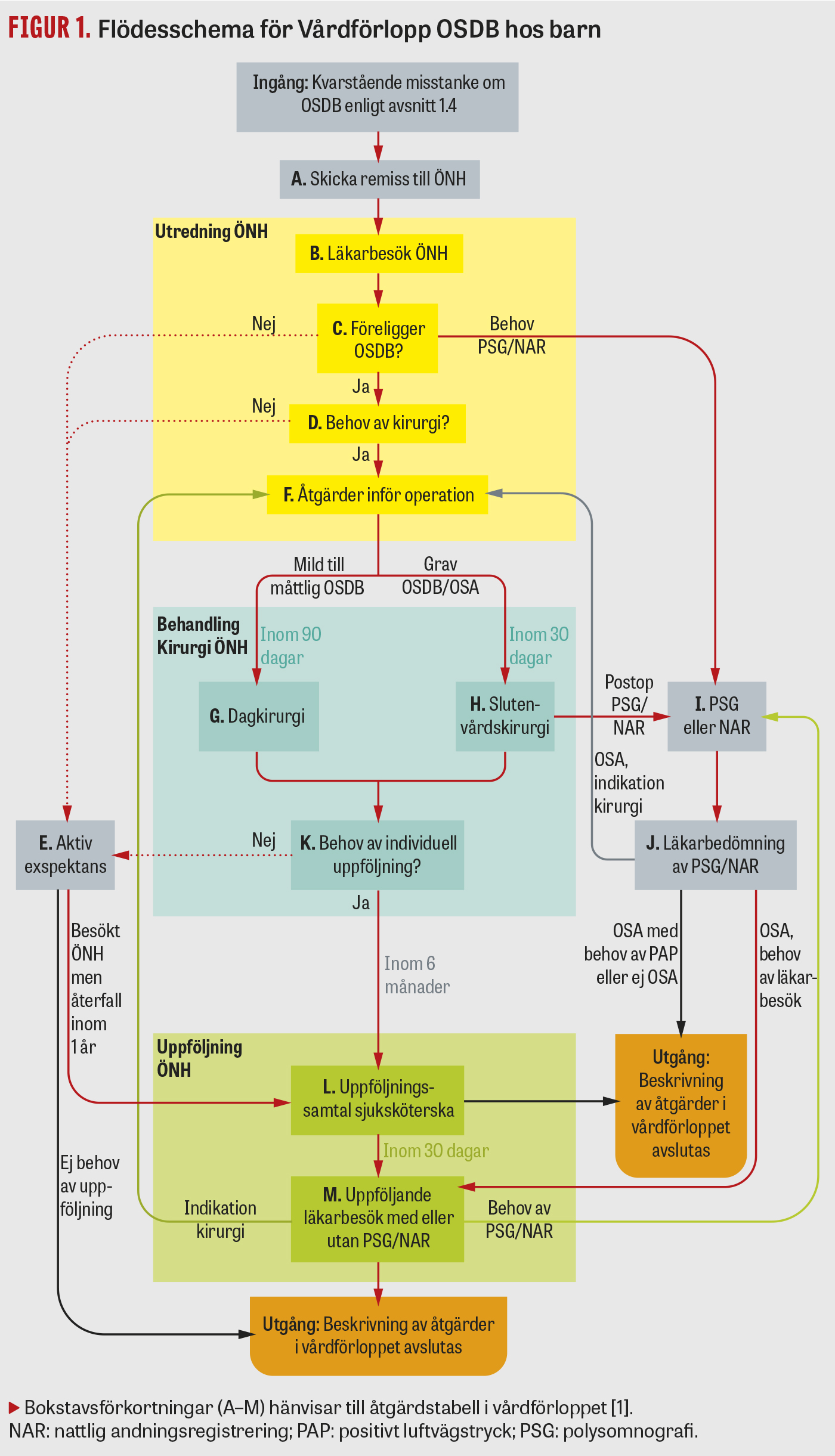
Vårdförloppet inleds vid misstanke om obstruktiv sömnrelaterad andningsstörning hos barn från 18 månader till 18 år och avslutas när symtomen förbättrats och inte återkommit inom 1 år av aktiv exspektans eller efter övre luftvägskirurgi (Figur 1). Vårdförloppet omfattar inte behandling med positivt luftvägstryck (positive airway pressure, PAP).
Initial misstanke om OSDB kan väckas av klinisk bild eller jakande svar på frågan: »Har barnet under den senaste månaden snarkat 3 nätter i veckan eller mer?« Frågan bör ställas av barnhälsovården till vårdnadshavare vid 18 månaders respektive 3 års ålder, eller av annan vårdgivare. Om initial misstanke om OSDB väcks skickas remiss till primärvården för läkarbedömning. Där utförs en samlad klinisk bedömning som syftar till att utreda om kvarstående misstanke om OSDB föreligger, se Fakta 2 och 3.
Åtgärder av primärvård före remiss till ÖNH
Vid munandning och snarkning, och när barnet är 3–5 år, sätts nasal steroid in under cirka 1 månad. Vid tveksamhet om OSDB utvärderas effekten av nasal steroid före remiss till ÖNH. Vid obesitas rekommenderas parallell viktreduktionsbehandling. Riktlinjer finns i vårdförloppet för vad som bör stå i remiss till ÖNH-klinik, där fortsatt handläggning och behandling sker.
Patientens eller vårdnadshavarens åtgärder
Fråga om något är otydligt. Observera barnets andning under sömn och filma barnet, förslagsvis med en mobiltelefon eller annan kamera, i cirka 2 minuter när besvären är som mest uttalade. Delta i diskussion om operationsmetod. Ta förnyad kontakt med vården vid tveksamhet om ingen behandling ges, eller om symtomen efter operation inte är helt bra.
Behov av nattlig andningsregistrering
Barn med samsjuklighet enligt lista i vårdförloppets appendix, som svarar jakande på snarkningsfrågan, bör genomgå nattlig andningsregistrering (NAR) inom 30 dagar. Detsamma gäller vid misstänkt grav OSDB (narkosrisk), om NAR inte fördröjer operation. Vid tveksamhet om OSDB-diagnos (till exempel om anamnes och status inte stämmer) ska NAR ske inom 90 dagar.
Behov av individuell uppföljning
Opererande läkare initierar uppföljning vid behov. Vårdförloppet rekommenderar uppföljning av sjuksköterska inom 6 månader efter operation om barnet är under 3 år och har genomgått adenotonsillotomi. Detsamma gäller om samsjuklighet eller uttalade preoperativa symtom föreligger. Vid behov planeras läkarbesök och eventuell reoperation.
Utgång ur vårdförloppet
Utgång ur vårdförloppet sker om
- symtomen förbättrats och inte återkommit inom ett år av aktiv exspektans eller efter övre luftvägskirurgi
- nattlig andningsregistrering visar väsentligen normal andning och patienten har inga eller lindriga symtom
- patienten remitteras till behandling utanför detta vårdförlopp, exempelvis med behandling med PAP.
Ny diagnoskod
Den nya ICD-koden R06.8A, Obstruktiv sömnrelaterad andningsstörning (OSDB), används vid (en av punkterna räcker för diagnos):
- Habituell snarkning (> 3 nätter i veckan)
- Obstruktiva andningssvårigheter
- Obstruktiv hypoventilation
- Övre luftvägsmotstånd (upper airway resistance syndrome, UARS)
ICD-koden G47.3, Obstruktiv sömnapné (OSA), används då nattlig andningsregistrering påvisar OSA (obstruktivt apné–hypopné-index [OAHI] >1).
Konsekvenserna av vårdförloppet
Konsekvenser kan ses både inom vården och för patienter och vårdnadshavare. Det övergripande målet är förbättrad hälsa och livskvalitet hos barn och deras vårdnadshavare. För vården bör mörkertalet minska, då tydligheten ökar kring vilka symtom som ska uppmärksammas och hur utredningen ska struktureras. I samband med publicering av vårdförloppet, med ökad information och nationell kunskap om OSDB/OSA, finns det en risk för att vissa vårdnadshavare till barn med OSDB blir oroade för sina barns hälsa och utveckling. Det är svårt att bedöma om de oroar sig i onödan, då det finns risker med allvarliga komplikationer av obehandlad OSDB/OSA. Utdragna väntetider till vårdbesök och operationer kan späda på oron, vilket bör respekteras. Den strikta strukturen i vårdförloppet är utformad för att minska riskerna för långa väntetider och under- eller överdiagnostik, så att vårdnadshavarna ska uppleva en ökad trygghet och minskad oro.
Diagnostiska möjligheter förbättras genom kliniska stöd samt ökad användning av nattlig andningsregistrering. För patienter förbättras den kliniska uppföljningen då vårdförloppet strukturerar hur efterkontroller ska ske, och bättre möjlighet till statistik och utvärdering ges med en ny, mer specifik ICD-kod. Vårdförloppet kan generera ökade kostnader för personal, utbildning, utökad användning av nattlig andningsregistrering och uppföljning med sjuksköterska. Undanträngningseffekter kan uppstå vid prioritering av tidig operation hos sjuka barn.
Etiska reflektioner finns i Konsekvensbeskrivning, avsnitt 2:3 i [1].
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.
Omnämnanden: Kerstin Troedsson, Akademiska sjukhuset, Uppsala, och Pernilla Nyman, Universitetssjukhuset Örebro, är processledare 1 respektive 2 i vårdförloppet. Professor Göran Laurell, Akademiska sjukhuset, Uppsala, och professor Johan Hellgren, Sahlgrenska universitetssjukhuset, Göteborg, är ordförande 1 respektive 2 i NPO Öron-, näs- och halssjukdomar.
Fakta 1. Fem mål med Vårdförlopp OSDB hos barn
- Förbättrad möjlighet till delaktighet och ökad kunskap om OSDB och OSA och dess riskgrupper.
- Förenkling för primärvård och specialiserad vård att tidigt identifiera patienter med misstänkt OSDB.
- Utökad tillgång till polysomnografi och nattlig andningsregistrering.
- Förkortad väntetid till besök inom specialiserad vård och till svalgkirurgi.
- Strukturerad uppföljning av symtom på OSDB för utvalda patienter.
Fakta 2. Frågor till patient eller vårdnadsgivare och statusfynd för att misstänka diagnosen OSDB
Sju frågor om tilläggssymtom
Under sömn:
1. Har barnet svårigheter med andningen eller kämpar det med andningen?
2. Har du någon gång sett barnet ha andningsuppehåll?
3. Om barnet är 6 år eller äldre: Har barnet av och till kissat på sig om natten?
Under vakenhet:
4. Har barnet tendens till att andas genom munnen på dagen?
5. Har barnet problem med sömnighet dagtid?
6. Har barnet uppmärksamhetssvårigheter? Överaktivitet?
7. Vaknar barnet med huvudvärk på morgonen?
Bedöm om status avviker avseende
- Allmäntillstånd, hjärta och lungor
- Låg viktutveckling eller obesitas (iso-BMI >30)
- Tonsillhypertrofi
- Bettfelställning såsom underutvecklade käkar eller högt gomvalv
Fakta 3. Ingångskriterier till vårdförloppet vid misstanke om OSDB
Om snarkning minst 3 nätter i veckan senaste månaden och
- ett jakande svar på tilläggssymtom eller
- ett statusfynd eller
- samsjuklighet enligt lista
föreligger går barnet till Ingång.