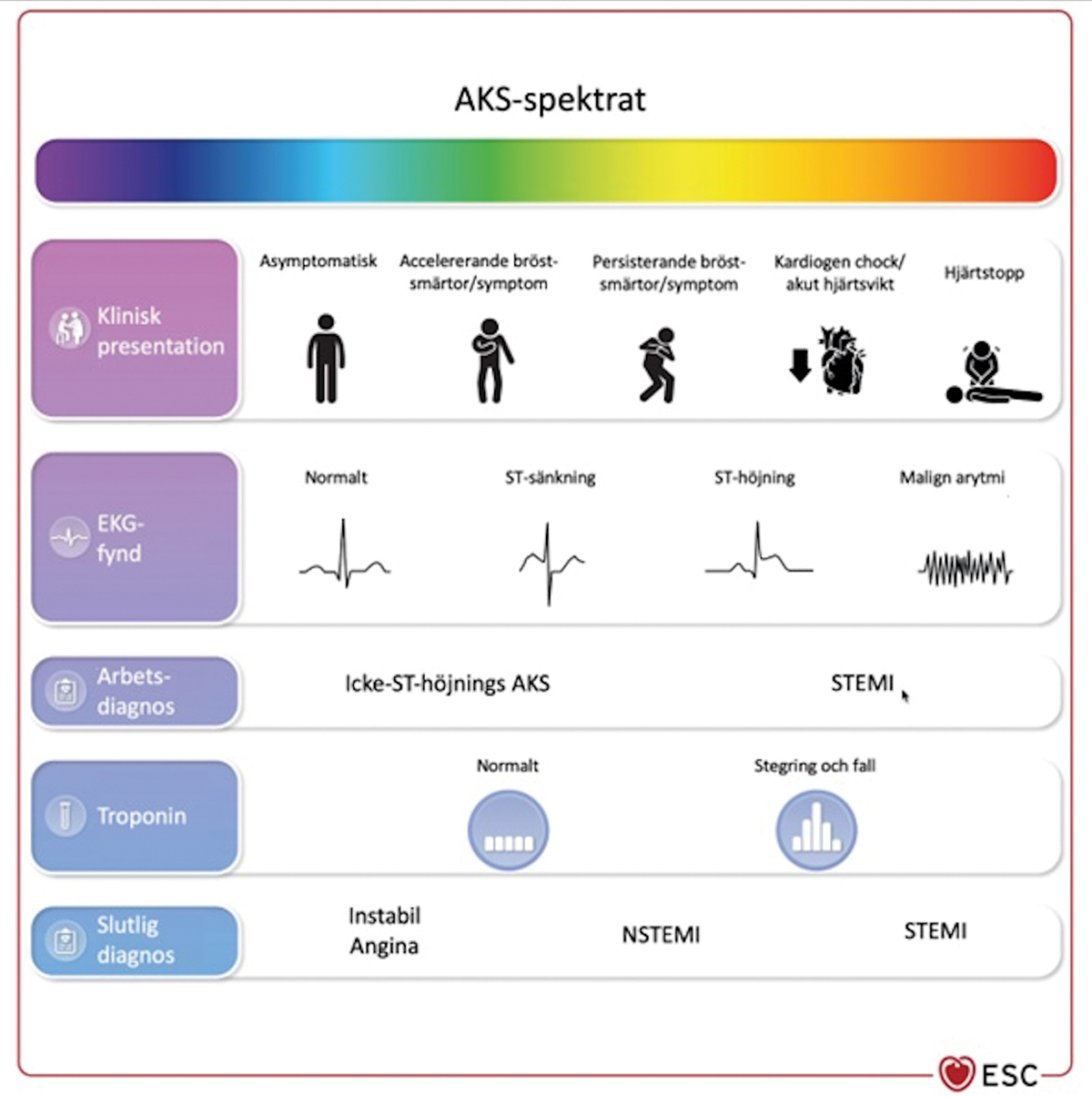
Nu inkluderas ST-höjningsinfarkt, icke-ST-höjningsinfarkt och instabil angina i samma riktlinjer för akut koronart syndrom och ses som ett spektrum av samma sjukdom.
12 månaders behandling med DAPT (dubbel trombocythämning) rekommenderas efter en akut koronar händelse.
Efter akut koronart syndrom hos patienter med diabetes mellitus typ 2 ska behandling med SGLT2-hämmare eller GLP1-analog inledas, oavsett glykemisk kontroll.
Den största nyheten i årets riktlinjer för det akuta koronara syndromet är att Europeiska kardiologföreningen (ESC) nu slagit samman de tidigare enskilda riktlinjerna för STEMI (ST-höjningsinfarkt) och NSTE-ACS (icke-ST-höjningsinfarkt [NSTEMI] samt instabil angina). Nu inkluderas de i samma riktlinjer och ses som ett spektrum av samma sjukdom, vilket bättre avspeglar den kliniska verkligheten (Figur 1 och 2) [1]. Budskapet i riktlinjerna förstärks av en förbättrad grafisk design.
Antitrombotisk behandling
Laddningsdos acetylsalicylsyra (300–500 mg) ska liksom tidigare ges till alla med misstänkt akut koronart syndrom.
Förbehandling vid ST-höjningsinfarkt. Inga avgörande nya studier har tillkommit, men en omvärdering av befintlig evidens har lett till en förändring av tidigare rekommendation. Där man tidigare förordade förbehandling med P2Y12-hämmare (tikagrelor, prasugrel eller klopidogrel) inför kranskärlsröntgen till alla patienter med ST-höjningsinfarkt har riktlinjerna nedgraderats till att laddningsdos kan övervägas efter individuell värdering. Arbetsgruppen noterar att rutinerna skiljer sig över landet.
Förbehandling vid akut koronart syndrom utan ST-höjning.Grundbudskapet är att man inte ska ge förbehandling med P2Y12-hämmare till patienter med akut koronart syndrom utan ST-höjning. Förbehandling kan övervägas till patienter med akut koronart syndrom utan ST-höjning som inte genomgår kranskärlsröntgen inom 24 timmar (cirka 30 procent i Sverige). Arbetsgruppen vill poängtera att förbehandling endast bör ges till denna grupp av patienter vid stark klinisk misstanke och i avsaknad av hög blödningsrisk.
Behandlingslängd med dubbel trombocythämning (DAPT).ESC rekommenderar fortfarande 12 månaders standardbehandling med DAPT (ASA + P2Y12-hämmare) efter akut koronart syndrom, oavsett om patienten revaskulariserats eller inte. Detta baseras på att studierna av kortare tids DAPT, även om de nu är många, är små och har begränsad extern validitet. Vid öppen kranskärlskirurgi (coronary artery bypass grafting, CABG) ska DAPT avbrytas inför kirurgi men sedan återinsättas med 12 månaders behandlingstid, som vid övriga akuta koronara syndrom.
Nedtrappning av DAPT ska inte ske under de första 30 dagarna efter akut koronart syndrom av annan anledning än allvarlig blödning. Härefter ger riktlinjerna möjlighet att välja kortare behandlingslängd eller behandling med en mindre potent P2Y12-hämmare, baserat på den enskilda patientens risk för blödning och/eller ischemisk händelse. Kontinuerlig utvärdering av risk och nytta med dubbel trombocythämning påtalas.
Långtidsbehandling med trombocythämmare. ASA rekommenderas fortfarande som standardbehandling tills vidare efter att DAPT avslutas. Nytt är däremot att P2Y12-hämmare kan övervägas i stället för ASA som ensam långtidsprofylax.
Revaskularisering
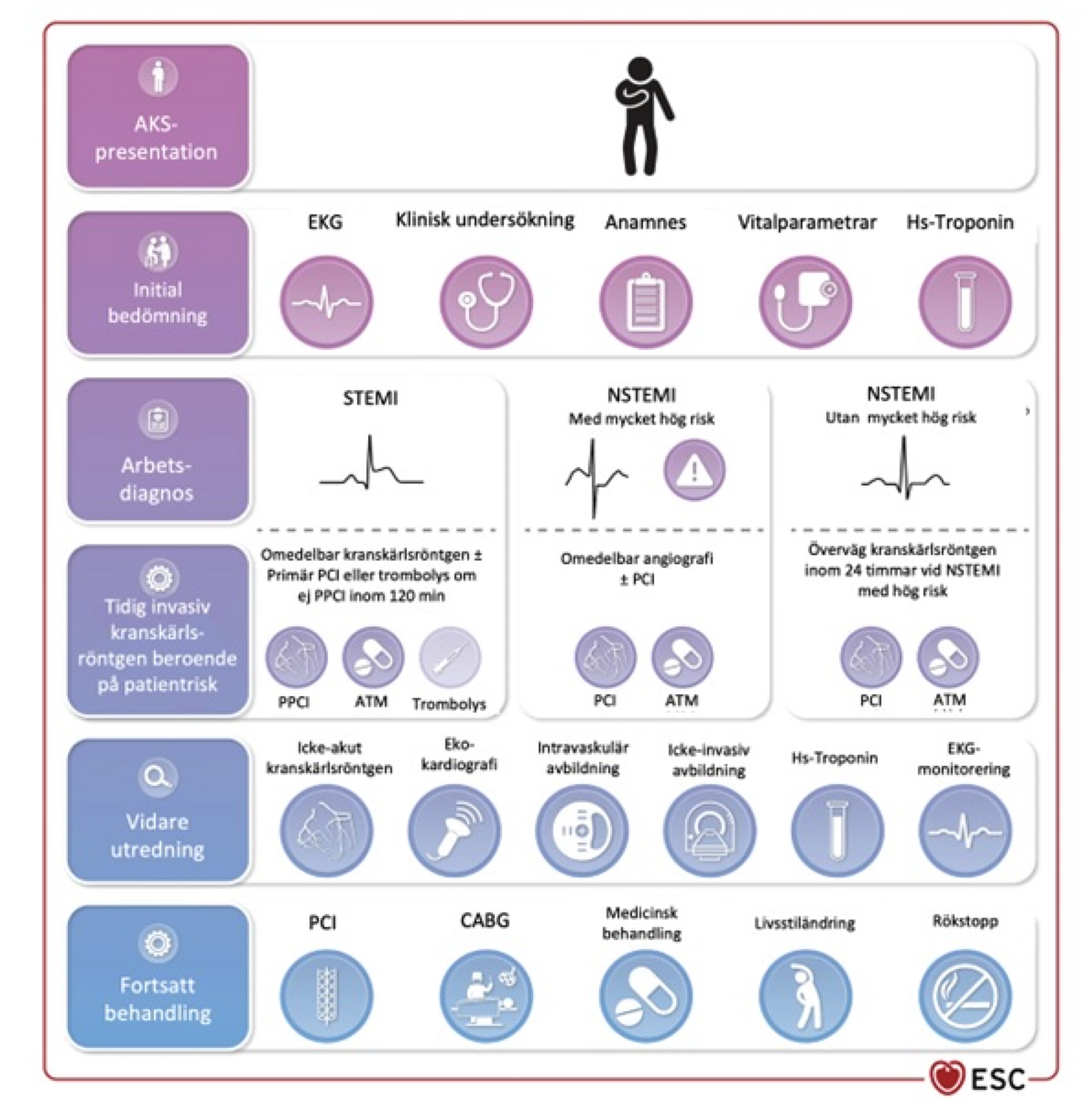
Liksom tidigare rekommenderas en strategi med omedelbar kranskärlsröntgen med PCI-beredskap vid ST-höjningsinfarkt.
Indikation och tajmning för invasiv strategi (kranskärlsröntgen) hos patienter med akut koronart syndrom utan ST-höjning styrs av patientens risk, skattad av klinisk bild, EKG och NSTEMI-diagnos.
Vid mycket hög risk rekommenderas omedelbar kranskärlsröntgen. Vid hög risk ska tidig (inom 24 timmar) kranskärlsröntgen övervägas, vilket är en lägre rekommendationsgrad än tidigare (Fakta 1). För patienter utan hög risk och med låg misstanke om instabil angina rekommenderas selektiv invasiv strategi. Övriga patienter utan hög risk rekommenderas genomgå kranskärlsröntgen utan specifik tidsangivelse.
Hos patienter som återupplivats efter hjärtstopp utan ST-höjning och har spontan cirkulation ska rutinmässig omedelbar kranskärlsröntgen inte göras.
Långtidsbehandling efter den akuta fasen
Behandlingen efter den akuta fasen inkluderar såväl hälsosamma levnadsvanor som individanpassad läkemedelsbehandling och bör inledas snarast efter den akuta fasen. I Sverige har vi generellt en god uppföljning under det första året, men det finns förbättringspotential. Tillgången till fysioterapeutledd träning kan bli bättre, och likaså den strukturerade uppföljningen av äldre patienter. För att säkerställa en fortsatt god sekundärprevention efter det första året anser arbetsgruppen att det behövs ett utökat samarbete med primärvården.
Patienter med diabetes mellitus typ 2
Hos patienter med diabetes mellitus typ 2 ska behandling med SGLT2-hämmare eller GLP1-analog inledas, oavsett glykemisk kontroll. Övrig diabetesbehandling bör justeras efter behov. Vid nydebuterad diabetes mellitus typ 2 och samtidig kranskärlssjukdom bör SGLT2-hämmare eller GLP1-analog prioriteras framför metformin.
Lipidsänkning
De tidigare lipidmålen, LDL-C <1,4 mmol/l och minst 50 procents sänkning från utgångsvärdet, kvarstår. Riktlinjerna påpekar vikten av tidig intensiv behandling och rekommenderar kombinationsbehandling med statin och ezetimib till de patienter som vid insjuknandet redan står på maximal tolererbar statindos eller som inte förväntas uppnå målen med enbart statinbehandling. Förnyad kontroll av lipidstatus bör ske 4–6 veckor efter det akuta insjuknandet, och då bör ställningstagande till utökad behandling ske. Om kombinationsbehandling med statin och ezetimib inte räcker för att nå målvärdet bör behandling med PCSK9-hämmare inledas. Preparaten är i Sverige subventionerade för de patienter som trots behandling med statin och ezetemib har LDL ≥1,8 mmol/l.
Patientdelaktighet
ESC påpekar att patientdelaktighet är en nyckelkomponent i vården efter akut koronart syndrom. Att respektera, inkludera och utbilda patienten förbättrar följsamhet, livskvalitet och prognos.
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.
Författarna utgör Svenska kardiologföreningens arbetsgrupp för kranskärlssjukdom.
Fakta 1. Kriterier för skattning av risk hos patienter med akut koronart syndrom utan ST-höjning
Mycket hög risk – omedelbar kranskärlsröntgen
- Hemodynamiskt instabila patienter eller patienter i kardiogen chock
- Återkommande eller pågående behandlingsrefraktära bröstsmärtor
- Akut hjärtsvikt sekundär till pågående hjärtischemi
- Livshotande arytmier eller hjärtstopp efter den initiala kliniska presentationen
- Mekaniska komplikationer
- Återkommande ischemiska, dynamiska EKG-förändringar
Hög risk – kranskärlsröntgen inom 24 timmar ska övervägas
- Bekräftad NSTEMI-diagnos
- >140 poäng på riskskattningsskalan GRACE (Global registry of acute coronary events)
- Övergående ST-höjning
- Dynamiska ST-segment eller T-vågsförändringar
(uppdaterad 2025-02-06)