Maligna melanom har stor variation i kliniskt utseende och histopatologisk bild liksom i kliniskt förlopp.
Många melanom är lätta att känna igen, men inte sällan har de ett utseende som gör dem svåra även för experter att diagnostisera.
I de flesta fall är det patienten eller anhöriga som först uppmärksammar ett melanom. Det är därför viktigt att fästa stor vikt vid patientens egna uppgifter om förändring eller symtom och excidera de lesioner som inte säkert bedöms vara godartade vid klinisk undersökning.
Detta vill vi illustrera i denna artikel och samtidigt öka medvetenheten om och förmågan att finna tunna och botbara melanom.
I början av 1960-talet var melanom ovanliga och kunskapen begränsad. »En mörk hudförändring som växer, kliar, blöder och dödar« var ett känt uttryck för medicinstudenterna.
På 1970-talet började melanomtjocklek mätas. WHO meddelade att tunna melanom (< 1 mm) ofta botades, och arbetet med tidig upptäckt av melanom påbörjades.
Beskrivningar med hjälp av ABCD-kriterier började användas för att känna igen de melanom som är asymmetriska i färg och form, och senare tillkom E-kriterier för att framhålla betydelsen av förändring över tid (E för evolution). För nodulära melanom, som kan vara symmetriska och ha en sparsam pigmentering, användes EFG-kriterierna (elevated, firm, growing).
Under 2000-talet har en mer generell användning av dermatoskopi bland dermatologer fått allt större betydelse för att öka den diagnostiska precisionen och möjliggöra tidigare diagnos, men även för att minska andelen onödiga excisioner. Vid dermatoskopi kan asymmetri i mönster och färger tillsammans med olika ledtrådar till malignitet upptäckas i tidigare faser av melanomens utveckling än med blotta ögat. Det pågår också en snabb utveckling av kliniskt stöd för primärvården på distans med hjälp av teledermatoskopi. Arbetssättet möjliggör specialistbedömning av misstänkta lesioner oavsett var patienten först söker med sin förändring [1, 2].
Kunskapsutvecklingen inom histopatologin har följt ett liknande mönster. Melanomdiagnosen var tidigare oftast uppenbar även vid histopatologisk undersökning eftersom melanom i regel upptäcktes i ett sent stadium, och risken för metastasering var då mycket hög.
Såväl kliniskt som histopatologiskt är tidiga melanom svårare att diagnostisera än de mer avancerade. Ett genombrott för den mikroskopiska diagnosen skedde på 1970-talet i och med utvecklingen av de första övertygande och enhetliga kriterierna för in situ- och ytligt växande melanom [3]. Även om de mikroskopiska kriterierna med tiden har förfinats ytterligare och histopatologin är etablerad standardmetod för diagnostiken är fortfarande tillförlitligheten vid tidiga melanom mer begränsad, och den subjektiva värderingen kan ibland skilja sig åt mellan olika experter. En sammanvägning av klinisk och dermatoskopisk information kan då ge vägledning till rätt diagnos.
Den tidiga kliniska diagnosen
I 3 fall av 4 upptäcker patienten själv melanomet, resterande del upptäcks oftast vid läkarundersökning inom primärvården. En internationell genomgång visade att 20–33 procent av patienter med hudmelanom redan tidigare hade sökt läkare för samma lesion. Detta kan förklaras av den stora variationsrikedomen i utseenden hos melanom som inte alltid känns igen av läkare [4]. Det är därför de specifika anamnestiska uppgifterna om förändring över tid som regel övertrumfar till synes benigna morfologiska fynd – detta gäller även för en tränad undersökare eftersom enkla kännetecken för melanom ofta saknas [5]. Då en patient anger symtom eller förändringar i utseendet ska därför en utredning inledas.
Lesioner som avviker från de vanligaste utseendena hos godartade nevus (Fakta 1) eller skiljer sig från patientens övriga nevus kräver särskild uppmärksamhet.
Generella signaler om malignitet
Somliga patienter kan ange att hudlesionens förändring började flera år tidigare, hos andra har förändringen uppstått plötsligt och utvecklats under några få månader. Exempel på förändring över tid är att hudlesionen är nytillkommen, att den ökat i storlek, har ändrat färg eller form. Ibland uttrycker patienten endast oro för att något är annorlunda utan att närmare kunna precisera detta. Symtom kan vara klåda, irritationskänsla eller annan förnimmelse, bestående eller återkommande, i enskild lesion. Krusta, fjällning, rodnad, sårbildning/ulceration eller blödning kan vara tecken på malignitet (Fakta 2).
Tidig diagnostik vid olika melanomtyper
WHO:s klassificering av undergrupper för melanom bygger på tumörens kliniska, histopatologiska och epidemiologiska kännetecken och dess associationer till speciella lokaler i huden [6].
Melanom klassificeras som
- ytligt växande melanom (superficial spreading melanoma, SSM)
- nodulära melanom (NM)
- lentigo maligna melanom (LMM)
- akrala lentiginösa melanom (ALM).
Mer ovanliga typer är spitzoida, nevoida och desmoplastiska melanom.
Det finns en överlappande morfologi mellan de olika typerna, med följden att bedömningen av histopatologisk typ är subjektiv. Värdet av typbestämning ligger främst i beskrivningen av kliniskt förlopp och utseende samt i att avgöra behov av kirurgiska marginaler för radikalitet. Dock saknar typindelningen prognostisk betydelse, om man tar hänsyn till melanomtjocklek, ulceration eller mitoser. I framtiden förväntas melanom i högre utsträckning klassificeras i undergrupper med gemensamma molekylärbiologiska egenskaper som kan användas vid diagnostik, vilket bättre avspeglar prognos och ger stöd för val av terapi [7, 8].
Nedan beskriver vi melanomtyperna med utgångspunkt från deras utmärkande diagnostiska svårigheter, såväl kliniskt som histopatologiskt.
Ytligt växande melanom (SSM)
Denna typ av melanom har ökat mest och har starkast relation till intermittent solexponering och till förekomst av många, särskilt stora nevus. Deras horisontella växtfas ger möjlighet att diagnostisera dem i ett tidigt skede. De har ofta likheter med plana nevus, särskilt i sin tidiga utveckling (Figur 1 a). Asymmetri i färg och avvikande utseende mot övriga nevus kan vara vägledande. Som vid alla melanomtyper utgör sparsam pigmentering svårigheter (Figur 1 b).
Histopatologiskt karakteriseras ytligt växande melanom av en asymmetrisk epidermal melanocytär proliferation med så kallad pagetoid tillväxt, vilket innebär infiltration av solitära eller grupperade atypiska melanocyter i epidermis övre del ovanför och i periferin kring den invasiva dermala komponenten (så kallad horisontell växtfas) (Figur 1 c, d) [9].
Mest utmärkande för ytligt växande melanom är pagetoid växt men detta finns inte uteslutande vid melanom utan kan även ses vid vissa benigna melanocytära lesioner. Detta fenomen kan oftare ses i nevus hos barn och unga, i vissa lokalisationer på kroppen och vid irritation eller traumatisering, och då ge upphov till överdiagnostik.
Mutationer i BRAF-genen har påvisats i ca 60 procent av alla ytligt växande melanom [10].
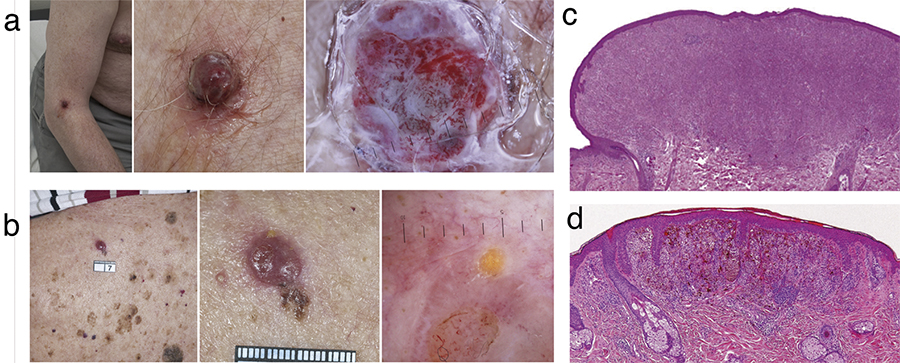
Nodulära melanom (NM)
Nodulära melanom saknar horisontell växtfas. Det snabba vertikala växtsättet gör att dessa melanom sällan hinner opereras bort medan de fortfarande är tunnare än 1 mm, och de har ofta uppnått en betydande tjocklek vid diagnos. De utgör nära hälften av melanom tjockare än 2,0 mm [11, 12]. Tumören upptäcks oftast av patienten själv, som i regel söker hjälp inom någon månad.
Nodulära melanom uppstår vanligen de novo på normal hud, är relativt små, upphöjda och fasta i konsistensen. De är ofta symmetriska och homogena i färgen och beskrivs med akronymen EFG (elevation, firm and continuous growth for over 1 month).
Vid tidiga nodulära melanom kan dermatoskopi avslöja särdrag som en homogent desorganiserad asymmetrisk bild eller en diffus struktur med atypiska kärl [12, 13]. De är ofta amelanotiska men kan ha en sparsam pigmentrest, som är synlig vid dermatoskopi och som avslöjar melanocytärt ursprung (Figur 2 a).
Trots att det i regel står klart att det är en malign tumör och operation bör ske utan fördröjning finns risk för senareläggning om nodulära melanom felbedöms som till exempel basalcellscancer.
Histopatologiskt ses en nodulär eller polypoid siluett med växt till stor del i dermis. Om en epidermal komponent förekommer finns den enbart över den invasiva dermala komponenten men saknar den horisontella växt i periferin som karaktäriserar ytligt växande melanom (Figur 2 c, d).
Den histologiska diagnosen är i regel inte svår om man är uppmärksam avseende cellatypi och ökat antal mitoser. Risk finns för förväxling särskilt vid amelanotiska varianter av Spitz nevus och ovanliga både benigna och maligna icke melanocytära kutana tumörer. Ibland kan likheter med hudmetastas av melanom utgöra ett differentialdiagnostiskt problem [15].
Nodulära melanom har mer sällan BRAF-mutationer än ytligt växande melanom och oftare NRAS-mutation [8].
Lentigo maligna melanom (LMM)
Medianåldern vid diagnosen är över 70 år. Anamnestisk tid till dess patienten söker hjälp är ofta lång, framför allt beroende på lång horisontell växtfas, vanligen under många år.
Lentigo maligna (LM), som vid övergång i invasivt melanom benämns lentigo maligna melanom (LMM), ses i kroniskt solskadad hud, på huvud och hals, särskilt på kinder, men även på bål och extremiteter. Kliniskt ses ofta en oskarpt avgränsad brun till gråsvart oregelbundet pigmenterad fläck. Lesionen kan bli flera centimeter stor.
Förändringarna kan uppfattas som godartade, som lentigo solaris, tunna seborroiska keratoser eller pigmenterade aktiniska keratoser som ofta förekommer samtidigt (Figur 3). Dermatoskopisk undersökning underlättar differentialdiagnostiken och kan vägleda i biopsitagning av lesioner i ansiktet som är för stora för primär diagnostisk excision [16]. Sådan biopsi bör utföras i specialistvården.
Histopatologiskt ses huvudsakligen ett typiskt lentiginöst växtsätt, vilket innebär proliferation av solitära atypiska melanocyter begränsade till det basala epidermala lagret (Figur 3 c). Det är inte ovanligt att växt även ses längs hudadnexen såsom hårfolliklar och ibland svettkörtlar (Figur 3 c).
Den ofta diffusa, perifera avgränsningen försvårar bedömningen av radikalitet och mätning av fri marginal. Lentigo maligna som utvecklas till invasivt melanom kan ibland vara spolcelligt eller desmoplastiskt.
I tidig utvecklingsfas bör lentigo maligna differentieras från »oskyldig« melanocytär hyperplasi, som också kan förekomma i solskadad hud, och från pigmenterad aktinisk keratos. I nästbildande former kan lentigo maligna histopatologiskt förväxlas med ett junction nevus eller dysplastiskt nevus. Dysplastiskt nevus förekommer sällan i ansiktet och ett sådant PAD-svar bör ifrågasättas, speciellt i solskadad hud.
Mutationer i c-KIT-genen har påvisats i ca 26 procent av alla lentigo maligna melanom [17].
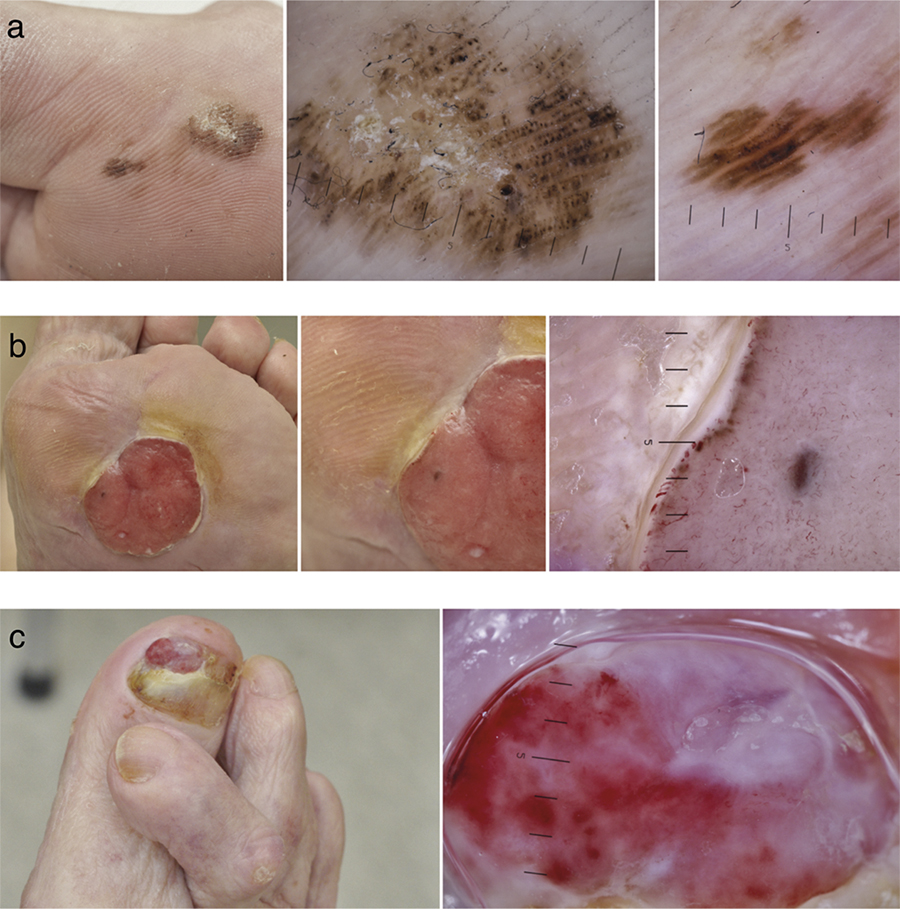
Akrala lentiginösa melanom (ALM)
Akrala lentiginösa melanom är lokaliserade till handflator och fötter, fotsulor och under naglar. De är mycket ovanliga före 40 års ålder. Pigmenterade lesioner större än 6–7 mm på dessa lokaler hos vuxna ökar sannolikheten för melanom.
I en tredjedel av fallen är akrala lentiginösa melanom amelanotiska eller hypomelanotiska och kan vara hyperkeratotiska, varför biopsier bör användas frikostigt vid osäkerhet då sjukdomsbilden ofta är atypisk [18]. De feltolkas för kronisk paronyki, vårtor, klavus, pyogena granulom, nagelsvamp, traumatisk subungual blödning eller dåligt läkande fotsår, vilket fördröjer diagnosen och försämrar prognosen (Figur 4 b, c). Pigmenterade lesioner bör när det är möjligt diagnostiseras med excision. Dermatoskopi visar oftast en typisk pigmentering i fingeravtryckens åsar (Figur 4 a) och oregelbunden pigmentering i longitudinella linjer i naglar. Kliniskt amelanotiska lesioner kan uppvisa en viss restpigmentering vid undersökning med dermatoskop och är en viktig ledtråd till melanom [19] (Figur 4 b).
Histopatologiskt är växtsättet ofta lentiginöst, liknande det vid lentigo maligna. Cellatypi är ofta inte påtaglig, och en dominerande epidermal komponent hos en äldre patient kan tala för melanom [20].
Vid akrala lentiginösa melanom förekommer de annars mer ovanliga mutationerna i c-KIT-genen lika ofta som i NRAS- och BRAF-generna [21].
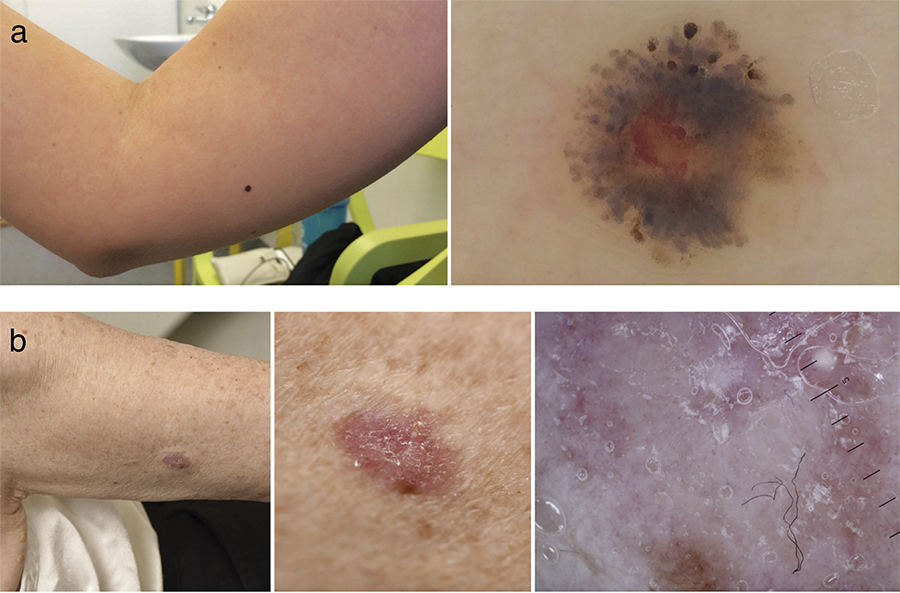
Spitzoida melanom
Spitzoida melanom har likheter med Spitz nevus, såväl kliniskt som histopatologiskt, men är oftast större än 6 mm och oftare asymmetriska. De kan vara röda och opigmenterade eller svagt pigmenterade, men även svarta.
Dermatoskopiskt kan asymmetri i olika avseenden samt en perifer oregelbunden komponent vara vägledande, liksom en mer oregelbunden kärlkomponent vid opigmenterad tumör [22] (Figur 5 a).
Spitz nevus har oftast en typisk histopatologisk bild men kan ibland vara svåra att avgränsa mot spitzoida tumörer och spitzoida melanom.
Genetiska analyser (FISH och CGH) är värdefulla vid bedömning av malignitetspotential. Multipla kromosomala aberrationer talar för melanom. BRAF- och NRAS-mutationer är ovanliga i spitzoida melanom, atypiska spitzoida tumörer och Spitz nevus, till skillnad från vid konventionella melanom och vanliga nevus [23].
Desmoplastiska melanom
Denna ovanliga melanomtyp ses oftast hos äldre med kroniskt solskadad hud, vanligen i huvud- och halsområdet (60 procent) men även på bål och extremiteter, särskilt handflator och fotsulor.
Desmoplastiska melanom har en uttalad fibrotisk bindvävskomponent som ger ett ospecifikt ärrlikt utseende, ofta helt utan pigment eller med svagt pigmentinslag eller rodnad. De kan uppträda som dermatofibromlika papler, nodulära fasta tumörer eller ärrlika plack (Figur 5 b). Därför diagnostiseras de sällan tidigt. De är ofta associerade till en ytlig komponent av lentigo maligna, som kan ge tidigare diagnos, och därför bör man vid lentigo maligna palpera huden för att hitta en eventuell fast konsistens [24].
Desmoplastiska melanom karakteriseras histopatologiskt av spolceller i ett kollagenrikt så kallat desmoplastiskt stroma med djup växt i dermis. De kan simulera desmoplastiska benigna nevus liksom (andra) mesenkymala tumörer.
Immunhistokemiska färgningar är i regel nödvändiga för att ställa diagnos och kunna avgöra radikalitet. Radikalitetsbedömningen är svår eftersom melanomets spolformiga celler imiterar fibroblaster i ärrig vävnad [25].
Förekomst av små melanom
Flertalet melanom är större än vanliga nevus, men ungefär 20 procent är mindre än 5 mm. Alla typer av melanom förekommer som relativt små (< 5–6 mm). Nodulära melanom är generellt sett mindre än ytligt växande melanom, ofta mindre än 6 mm [8].
Små melanom upptäcks oftast för att de har tillkommit på kort tid och i allmänhet är mörkare än övriga nevus (Figur 5 a).
Klåda kan vara enda signal om malignitet, och därför är patientens anamnes viktig.
Melanommetastaser är ofta små och en viktig differentialdiagnos.
Nevus – differentialdiagnos och riskmarkör
Nevus är den vanligaste differentialdiagnosen för melanom, särskilt hos yngre och medelålders individer (Figur 1 a). Ett stort antal nevus utgör även markör för ökad risk för melanom, en risk som ökar proportionellt med antalet, särskilt om patienten har fler än hundra nevus och större andel stora nevus [26]. I omkring 30 procent av fallen uppstår melanom i ett nevus, och detta kan förekomma i alla typer av nevus med varierande rapporterad frekvens av förvärvade nevus, små nevus med kongenitala drag och Clarks/dysplastiska nevus. Risken för att utveckla melanom i ett enskilt nevus är dock så liten att excisioner i förebyggande syfte inte görs [27].
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.
Fler dermatoskopibilder finns på RCC:s (Regionala cancercentrum i samverkan) webbplats: https://www.cancercentrum.se/globalassets/cancerdiagnoser/hud/vardprogram/bildbilaga_natvp_melanom-kliniska_fall_20130516.pdf
Fakta 1. Särdrag rörande kliniskt utseende vid pigmenterade maligna melanom respektive benigna pigmenterade lesioner.
Vid pigmenterade melanom:
- oftast en ojämn form
- oftast två eller flera färger (vanligen brunt, mörkbrunt och svart) i ett asymmetriskt eller fläckigt mönster
- nodulärt melanom kan dock vara enfärgat och symmetriskt.
Vid godartade nevi:
- oftast jämn rund eller oval form och endast en jämn färg, oftast ljust eller mörkt brunt, kan dock vara mörkare centralt
- utseendet förväntas mer sällan förändras hos vuxna efter 25 års ålder.
Fakta 2. Alarmsymtom på malignitet som kräver vidare undersökning med excision, teledermatoskopi eller dermatoskopi hos specialist.
- Anamnes med någon typ av förändring av utseende i färg, form eller storlek; gäller både över tid och nytillkommen. Symtom från enskild lesion i form av klåda, irritation eller sår.
- Förändring över tid eller symtom övertrumfar till synes benigna morfologiska fynd.
- Patienten söker för och är orolig avseende enskild lesion även utan att kunna specificera förändring eller symtom.
- Kliniskt avvikande utseende hos enskild lesion jämfört med patientens övriga nevi eller ovanligt utseende där benign diagnos inte kan säkerställas.