- Bilden av patientsäkerhet i Sverige är motsägelsefull. Signalerna om problem med patientsäkerhet och arbetsmiljö är många, medan de medicinska resultaten trots det ofta är goda.
- Bättre kunskap om och förståelse av hur komplexa samband mellan många faktorer bidrar såväl till goda resultat som till problem kan förbättra de medicinska resultaten och minska antalet vårdskador.
- Mätning och uppföljning påverkar fokus i både verksamhet och förändring. Val av indikatorer måste göras med eftertanke för att bilden av patientsäkerhet ska bli balanserad och ett användbart underlag för ledning, utveckling och förbättring.
- Det finns en inbyggd motsättning mellan säkerhet och andra prioriteringar. Därför krävs en ledning med starkt fokus på säkerhet och kvalitet.
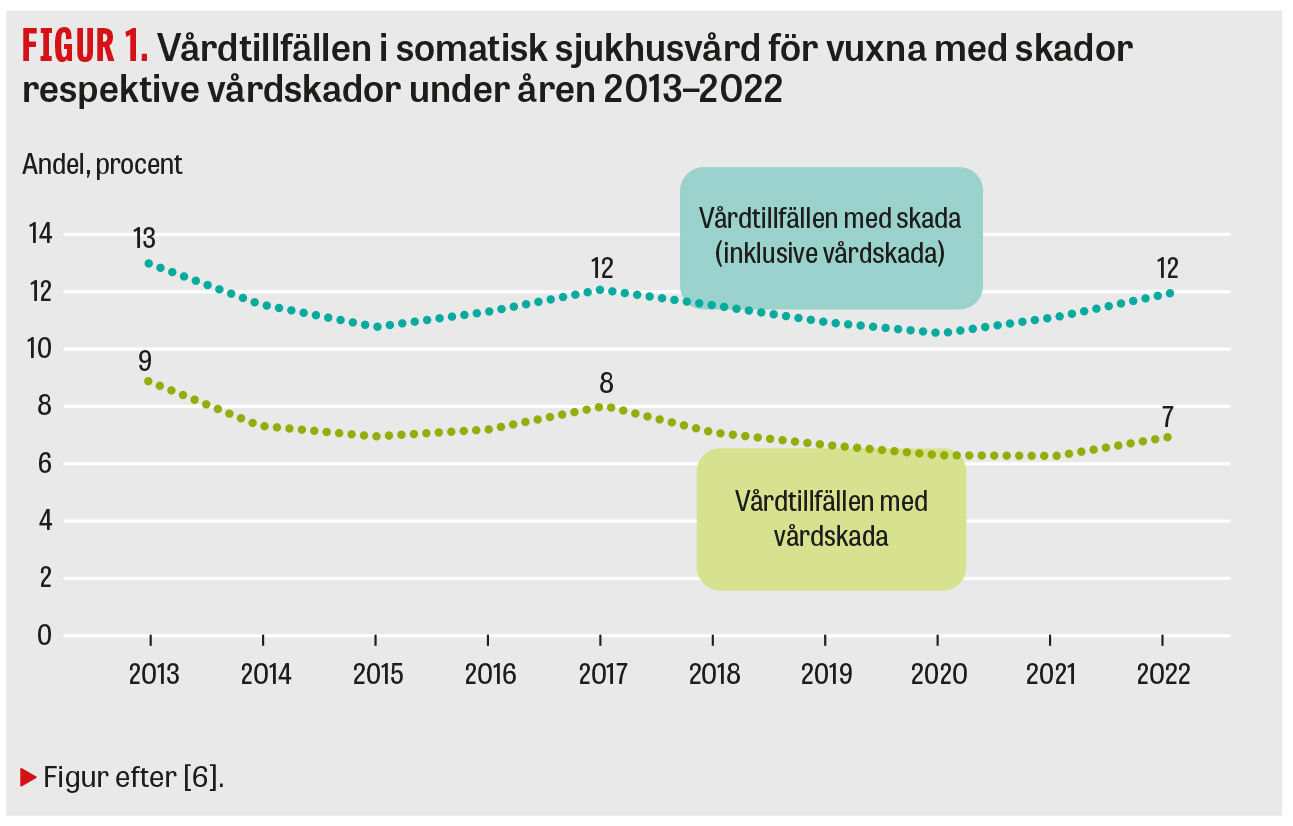
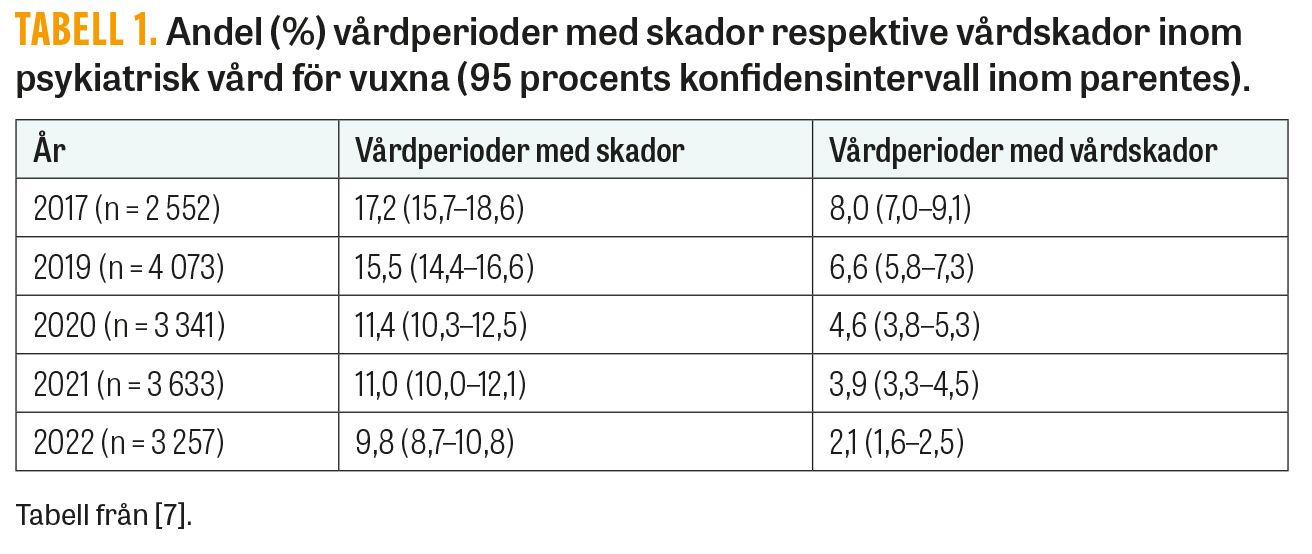
Bilden av svensk patientsäkerhet kan te sig motsägelsefull. Det är ett brokigt landskap av rapporter, vittnesbörd och data som träder fram. Signaler om köer, resursbrist, bemanningsproblem, kompetensbrist, vårdskador och larm om hotad patientsäkerhet fyller medierna. Arbetsmiljön beskrivs som otillfredsställande, och vårdens medarbetare upplever ofta etisk stress. Parallellt kommer rapporter om medicinska framgångar och förbättrade behandlingsresultat. Dessutom ses på nationell nivå vissa tecken till förbättring av patientsäkerheten genom minskad förekomst av vårdskador mätt med markörbaserad journalgranskning i somatisk (Figur 1) och psykiatrisk vuxenvård (Figur 2). Intrycket kan bli att det handlar om olika världar, fastän de goda medicinska resultaten kommer ur den vård som framstår som så problemfylld.
Med fördjupad kunskap om vad som bidrar till vårdens flexibilitet, robusthet och motståndskraft mot störningar, och med identifiering och hantering av risker, borde vi kunna förvänta att vårdskadorna blir färre. Skulle de medicinska resultaten då förbättras ytterligare, eller är det två olika spår som inte påverkar varandra så mycket som man kan tro? Rimligtvis kan vi lyckas bättre om vi får en bättre förmåga att se helheten.
Vad vet vi om patientsäkerheten?
Riksrevisionen konstaterade i en rapport 2023 att statens insatser för att förhindra vårdskador och missförhållanden i vården av äldre är ineffektiva [1]. Inspektionen för vård och omsorg (Ivo) slår i en delredovisning av den nationella sjukhustillsynen fast att det finns en betydande brist på disponibla vårdplatser på samtliga akutsjukhus som granskats och att patientsäkerhetsbristerna vid sjukhusen är omfattande [2]. Klagomål finns också på långa väntetider, bland annat på akutmottagningar [3]. Signalerna är också många om stora problem när det gäller arbetsmiljön i vården [4, 5]. Långsamt minskande förekomst av vårdskador (Figur 1 och 2) talar dock för ökad patientsäkerhet [6, 7]. Fortlöpande kommer nya rapporter om utomordentliga och ytterligare förbättrade resultat [8-11].
Mäter vi det som är relevant?
Mycket mäts och rapporter publiceras (»Vården i siffror«, markörbaserad journalgranskning, rapporter från Socialstyrelsen och Ivo och så vidare). Oftast handlar det om avgränsade områden som en viss skadetyp, till exempel fallskador, eller en viss vårdform, till exempel somatisk slutenvård. Det innebär att vi inte har någon helhetsbild och att det finns områden i vården där vi har mycket knapphändig kunskap om patientsäkerhet. Vad är då relevant att inkludera i begreppet patientsäkerhet och att mäta, när mätningarna inte får bli ytterligare en belastning för vården? Om perspektivet breddas så att allt som kan relateras till kvalitet ingår, kan fokus på patientsäkerhet gå förlorat. Det är svårt att mäta patientsäkerhet och omöjligt att ange ett eller ens några få mått som beskriver läget.
Medicinska resultat kan ju ses som facit på sjukvårdens insatser, men parallellt med de goda resultaten ser vi många exempel på bristande patientsäkerhet. Här finns något som vi hittills inte lyckats fullt ut att förstå. Mätning och redovisning av medicinskt utfall är på ett vis summan av insatserna i vården, men ett gott medicinskt utfall kan rymma mycket längs vägen, och ett gott behandlingsresultat kan rymma en negativ upplevelse och en missnöjd patient och därtill en otillfredsställande arbetsmiljö. Å andra sidan kan ett dåligt medicinskt utfall vara slutpunkten i en process som även inneburit positiva delmoment.
Uppfattningen om vad patientsäkerhet är och vad som krävs för att säkerhet ska uppnås är under förändring. I patientsäkerhetslagen (SFS 2010:659) definieras patientsäkerhet som skydd mot vårdskada (Fakta 1) Vi vet i dag tack vare markörbaserad journalgranskning mycket mer om vårdskador inom både somatisk slutenvård och psykiatrisk vård [6,7]. Vi vet till exempel att merkostnaderna för de extra vårddagar som blir följden av vårdskador beräknas till cirka 8 miljarder kronor per år. OECD har funnit liknande resultat och betonar vikten av det förebyggande arbetet [12].
Många faktorer som bidrar till ett icke önskvärt resultat är gemensamma, och sådana faktorer finns också på avstånd i organisationen. Det kan handla om hur arbetslaget sätts samman och vilken kompetens som är närvarande eller om hur den ekonomiska styrningen av vården skapar incitament för aktiviteter som inte bidrar till ett säkert arbetssätt, och så vidare.
Även faktorer som vi traditionellt inte har sett som relevanta för patientsäkerhet, till exempel bemanningsplaner, IT-funktioner och ekonomistyrning, behöver beaktas. De åtgärder som kan föra patientsäkerheten framåt blir med nödvändighet mångfasetterade och inriktade mot olika delar av organisationen. Kompetens, yrkeserfarenhet och flexibilitet hos hälso- och sjukvårdspersonalen kan kompensera för många brister och på så sätt bidra till en hög patientsäkerhet. När grundläggande förutsättningar för säkra arbetssätt fallerar kan dock risker leda till negativa händelser och vårdskador.
Grundläggande förutsättningar för patientsäkerhet beskrivs i den nationella handlingsplanen för patientsäkerhet [13]:
- Engagerad ledning och tydlig styrning
- En god säkerhetskultur
- Adekvat kunskap och kompetens
- Patienten som medskapare.
I denna handlingsplan, som samtliga regioner och ett stort antal kommuner arbetar med sedan 2020, beskrivs ett bredare perspektiv. I handlingsplanen betonas också att morgondagens utmaningar kräver fortgående arbete med identifiering av risker. Sjukvård har i jämförelse med många andra riskbranscher en förhållandevis svag tradition att analysera och arbeta med risk. Risk är dock en naturlig del av verksamheten, och där både risktagande och riskbegränsning krävs för att diagnos och behandling ska kunna ske [14].
Om dessa dimensioner ska mätas och följas upp för att ge en balanserad bild är det uppenbart att vi inte har erfarenhet och inte indikatorer eller data för att identifiera vad som är viktigt. Vi behöver till exempel kunna se aspekter som riskmedvetenhet, riskreducerande insatser, lärande från utfall och erfarenheter.
Ökad förståelse för de grundläggande förutsättningarna ger ett bättre underlag för att skapa incitament för fortsatt utveckling av patientsäkerheten. Det som mäts och uppmärksammas blir alltid det man arbetar extra för att uppnå. Indikatorer, mätetal och uppföljning i vården behöver därmed utformas och användas med eftertanke, så att datainsamling och mätning är genomförbara och samtidigt ger incitament för utveckling i riktning mot goda resultat och hög säkerhet.
Socialstyrelsen har redovisat ett första urval av indikatorer i syfte att ge en övergripande bild av patientsäkerhetsläget från det bredare perspektiv som handlingsplanen representerar [15]. Indikatorerna är tänkta att besvara frågorna: Har vården varit säker? Är vården säker här och nu? Ökar riskmedvetenheten, det förebyggande arbetet och beredskapen? I rapporten beskrivs också inom vilka områden indikatorer och data saknas för att handlingsplanens bredare perspektiv ska kunna avspeglas.
I en medicinsk kommentar i Läkartidningen 2023 skriver Fröding och Ros att »det som behövs är ett skifte, från fokus på felhändelser och skador till fokus på kvalitet, vårdens positiva utfall, proaktivt patientsäkerhetsarbete, riskhantering, patientsäkerhetskultur och ledningens engagemang« [16].
Ökad kunskap om förutsättningarna för hög patientsäkerhet och ett mer systematiskt arbete hos fler regioner, kommuner och vårdgivare stärker fortsatt utveckling av patientsäkerheten. Det finns dock en ständig inbyggd motsättning mellan säkerhet och andra prioriteringar. Ett ökat fokus på kvalitet och säkerhet ger ett bättre resursutnyttjande. Därför krävs en ledning med starkt fokus på kvalitet och inte i första hand på ekonomiska och administrativa mål. För detta behövs en närvarande ledning med reella kunskaper om verksamheten och med patienten i fokus.
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.
Fakta 1. Definition av begreppen vårdskada, allvarlig vårdskada och patientsäkerhet i 1 kap patientsäkerhetslagen (2010:659)
5 § Med vårdskada avses i denna lag lidande, kroppslig eller psykisk skada eller sjukdom samt dödsfall som hade kunnat undvikas om adekvata åtgärder hade vidtagits vid patientens kontakt med hälso- och sjukvården.
Med allvarlig vårdskada avses vårdskada som
- är bestående och inte ringa, eller
- har lett till att patienten fått ett väsentligt ökat vårdbehov eller avlidit.
6 § Med patientsäkerhet avses i denna lag skydd mot vårdskada.