Värdebaserad radiologi innebär att fokus flyttas från radiologisk teknik och effektivitet till patientnytta – och därmed från produktion till värde.
Utgångspunkten är att följa evidensbaserade vårdprogram, strukturerade vårdflöden och vård i multidiciplinära team.
»Choosing Wisely« och »appropriate use criteria« (specialitetsskapade kriterier) är initiativ för att strama upp indikationerna för radiologiska undersökningar.
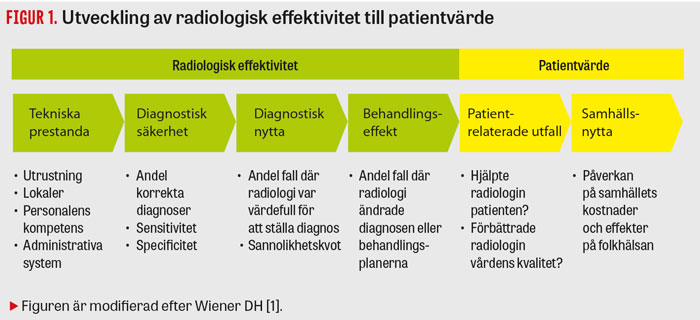
Figur 1
Traditionellt har sjukvården utvecklats genom medicinska innovationer och forskning, men dagens snabba utveckling av vården styrs framför allt av krafter och innovationer som ligger utanför medicinen. Potentialen i dag ligger bl a i informations- och kommunikationsteknologin, som på ett helt annat sätt än tidigare möjliggör mätning, analys och kommunikation.
Sjukvården har påbörjat den resa som sedan länge gjorts av bl a banker, detaljhandeln och transportsektorn. Informations- och kommunikationsteknologin och stordataanalyser (big data analytics) har en mycket stor potential att bidra till att skapa en sjukvård som är bättre anpassad till patienternas vårdbehov och önskemål och att förbättra koordinationen mellan vårdgivare, bidra till en kvalitetsutveckling med säkrare och jämlikare vård, bättre tillgänglighet och en mer evidensbaserad och effektivare vård.
Teknisk utveckling inom radiologin
Denna resa görs inom alla delar av vården, men vi vill här fokusera på möjligheter och utmaningar inom radiologin.
Den tekniska utvecklingen inom radiologin har under de senaste decennierna varit explosionsartad med en utveckling av tekniker som datortomografi, magnetkamera, PET, MR-PET, DT-PET och alltmer avancerat ultraljud.
Detta har inte bara förändrat diagnostiken utan också möjliggjort en långt mer avancerad interventionell radiologi. Radiologi i dag är inte bara till gagn för att ställa diagnos utan också för behandling, prognostisering och förståelse av sjukdomar på molekylärnivå.
Införandet av digital radiologi har medfört förbättrade processer, med minskade personal- och arkiveringskostnader och bättre kommunikation av såväl röntgenbilder som utlåtanden.
Detta har bidragit till att man nu kan diagnostisera sjukdomar som tidigare varit svårdiagnostiserade men också till att patienter har kunnat behandlas med minimalinvasiva ingrepp. Detta har medfört ökade kostnader, som dock till viss del beror på olika syn på indikationerna för att utföra vissa undersökningar vid olika frågeställningar. Variationer mellan olika enheter eller regioner förekommer, och kanske finns en övertro på att dyrare undersökningar är »bättre«.
Att välja rätt undersökning
Det rikliga utbudet av undersökningsmetoder gör det svårt för inremitterande kliniker att veta vilken undersökning som är bäst för en specifik frågeställning, vilket ibland kan leda till att flera undersökningar utförs i stället för att den med bäst tillförlitlighet väljs direkt.
Den årliga svenska Röntgenveckan hade 2016 värdebaserad radiologi som huvudtema. Detta begrepp har växt fram i avsikt att förändra fokus från enbart prestationer och prestanda inom radiologisk teknologi till den nytta som undersökningarna skapar för patienten [1] (Figur 1).
Innebörden av värdebaserad radiologi är således att flytta fokus från radiologisk teknik och effektivitet till patientnytta och som en konsekvens av detta från produktion till värde.
En bidragande faktor till att fokus ofta har legat på produktion snarare än på patientnytta är ersättningssystem som baseras på antalet undersökningar för en viss typ av ersättning. En sådan ersättningsmodell kan betecknas som kontraintuitiv, eftersom man egentligen bör »producera« så litet sjukvård som möjligt men med så hög kvalitet som möjligt.
Ett ersättningssystem som bygger på patientnytta är därför att föredra. I tidigare använda ersättningsystem fanns delvis inneboende regleringar för att utföra nyttiggörande undersökningar.
Faktorer bakom omotiverad undersökning
Radiologisk produktion är lätt att mäta, men en svårare – och viktigare – uppgift är att mäta vilken nytta som skapas av olika undersökningar. Omotiverade undersökningar beror på såväl patientrelaterade som vårdgivarrelaterade faktorer. De sistnämnda kan vara en önskan om att göra »fullständiga utredningar« eller en övertro på att dyrare och mera sofistikerade metoder ger mesta möjliga information. Oro för att göra fel och bli anmäld för felaktig/ofullständig utredning kan vara en annan orsak.
Patientrelaterade drivkrafter innefattar önskan om att få det »bästa« och det faktum att patienterna vanligen inte är kostnadsmedvetna.
Det finns flera initiativ för att strama upp indikationerna för radiologiska undersökningar. Ett sådant är »Choosing Wisely« [2], där olika specialiteter har identifierat sjukdomstillstånd där specifika undersökningar eller åtgärder har lågt eller tveksamt värde.
En sammanställning på organisationens webbplats (www.choosingwisely.org) omfattar över 400 åtgärder som vanligen har tveksamt värde; cirka en tredjedel gäller radiologi. Exempel på sådana är datortomografi av höft vid kronisk höftsmärta, datortomografi utan intravenös kontrast vid kronisk huvudvärk, datortomografi av lungorna vid misstanke om lungemboli trots negativ D-dimer eller urografi vid misstanke om njurtumör som orsak till hematuri.
Specialitetsskapade kriterier har potential
Ett mera systematiskt initiativ för att åstadkomma ökat värde och bättre resursutnyttjande är framtagandet av specialitetsskapade kriterier (appropriate use criteria [AUC]) [3]. Olika åtgärder och behandlingar poängsätts utifrån behandlingsguider och bästa praxis. Därefter klassificeras de i tre grupper:
- motiverad vård (appropriate care)
- kan vara motiverad vård (may be appropriate)
- sällan motiverad vård (rarely appropriate).
Användningen av sådana kriterier har även i Sverige potential för att strama upp indikationer för många åtgärder och för att minska regionala variationer vad gäller bilddiagnostik. En anpassning till svensk praxis skulle i så fall behövas.
I USA används dessa kriterier på vissa håll som underlag för ersättning för utförd vård, där vårdgivaren vanligen måste motivera skälet till en undersökning utförd inom kategorin »sällan motiverad« innan ersättning utgår. En sådan utveckling i Sverige anser vi dock skulle vara olycklig, men själva principen bakom specialitetsskapade kriterier kan vara värd att pröva.
Utgångspunkten för värdebaserad radiologi är att följa evidensbaserade vårdprogram, strukturerade vårdflöden och multidisciplinära konferenser där rätt metod för rätt frågeställning bestäms.
Bättre uppföljningsrutiner höjer värdet
Informations- och kommunikationsteknologin kommer också att underlätta användningen av artificiell intelligens (bl a genom beslutsstöd) och ge bättre möjligheter att lämna kvantifierade utlåtanden. I framtiden kommer även ökad användning av strukturerade utlåtanden att bli en naturlig del av vårdflöden.
Ett viktigt sätt att förbättra kvaliteten och därigenom värdet av röntgenundersökningen är att skapa bättre uppföljningsrutiner. Informations- och kommunikationsteknologin kan bidra till att göra jämförelser mellan röntgenutlåtande och operations- och patologisvar. Redan i dag finns IT-baserade system för jämförelser mellan primär och sekundär granskning, där automatiska feedbacksystem används för att identifiera inkorrekta utlåtanden.
Radiologin kommer också att bli viktig för prognostisering med hjälp av biomarkörer.
Bra mätmetoder behövs
Det finns definitivt många utmaningar för värdebaserad radiologi och s k värdebaserad upphandling, och relevanta mätmetoder måste utvecklas [4]. Viktiga utfallsmått som överlevnad eller andra i tiden avlägsna mått är mindre lämpade för att bedöma radiologins värde.
Det finns emellertid andra utfalls- och processmått som är korrelerade till förbättrat patientvärde, t ex mått
- som är direkt kopplade till bättre hälsa (t ex ökad överlevnad vid lung- eller bröstcancerscreening)
- på minskade vårdkostnader (snabbare och mera tillförlitlig diagnostik, t ex vid akut appendicit)
- på vårdepisodens längd (snabbare diagnostik, tid för att initiera behandling, utvärdering av behandlingseffekt etc).
Andra relevanta mått innefattar komplikationsfrekvens vid interventionell radiologi, stråldoser, utbyte vid biopsier m m.
På ett övergripande plan kan den bästa strategin för att bedöma radiologins bidrag till bättre hälsa vara att tillförsäkra god följsamhet till evidensbaserad vård och till bästa praxis och att vården bedrivs i multidisciplinära team. På så sätt kan omotiverade variationer vad gäller radiologisk diagnostik minskas och mer patientnytta skapas.
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.























