Laserablation av intrakraniella lesioner baseras på värmedestruktion av vävnad med samtidig patientmonitorering med hjälp av MR-termografi.
Laserablation kan användas vid behandling av hjärntumörer, epileptogena fokus, kavernom och strålnekros.
Laserablation – användning av laserteknologi för uppvärmning och destruktion av vävnad med hypertermi (så kallad termokoagulation) har nyligen blivit tillgänglig för behandling av intrakraniella lesioner som exempelvis hjärntumörer, epileptogena fokus och kavernom. Med utgångspunkt i den aktuella vetenskapliga litteraturen på området kommer vi här att kort redogöra för den bakomliggande teknologin, proceduren samt dess risker och begränsningar, indikationer för behandling samt de första erfarenheterna från vår institution.
Bakomliggande teknologi
Laserablation använder sig av hypertermi (> 42 °C) för att inducera vävnadsskada med sekundär proteindenaturering, upplösning av cellmembran och celldöd [1]. Riktvärdet för temperaturen i behandlad vävnad är minst 50 °C för att säkerställa celldöd och uppnå effektiv ablation. Den bakomliggande teknologin användes första gången vid behandling av en hjärntumör redan 1966, men svårigheter att övervaka värmeutbredningen medförde hög risk för komplikationer, och teknologin bedömdes inte säker för användning intrakraniellt. Först i slutet av 00-talet, i och med utvecklingen av MR-termografisekvenser som gjorde det möjligt att monitorera värmeökning i vävnad i realtid, kunde tekniken användas för hjärntumörer [1].
Behandlingsprocedur
Laserablation är en så kallad minimalinvasiv procedur som utförs i full narkos. Med hjälp av stereotaxi och ett litet borrhål i skallen (3,2 mm i diameter) kan man föra in en laserkateter i den intrakraniella lesion (tumör, epileptogent fokus etc) som är planerad för behandling. Patienten förs sedan in i MR-kameran, där själva behandlingen utförs. Under behandlingen värms vävnaden upp med hjälp av ljusenergi som orsakar uppvärmning och slutligen vävnadsdestruktion. MR-termografin gör det möjligt att följa uppvärmningen och vävnadsdestruktionen noggrant i realtid under pågående behandling, som därmed kan modifieras beroende på värmeutbredningen och lesionens utseende. På så vis kan en optimal ablation uppnås utan att påverka omkringliggande normal hjärnvävnad och utan att man behöver definiera minimiavstånd till känsliga strukturer. Maximalt ablationsområde är 3 centimeter i diameter. För att utvidga behandlingsområdet kan man använda flera katetrar eller justera laserkateterns läge och upprepa behandlingen. Efter slutförd ablation dras katetern ut och såret sluts med ett stygn. Patienten kan i regel skrivas ut från sjukhuset dagen efter behandlingen. Inför hemgång görs en MR-kontroll för att säkerställa effekten av behandlingen och utesluta komplikationer. Patienten har inga restriktioner efter ingreppet, men rekommenderas 2 veckors sjukskrivning och sätts i regel in på behandling med steroider på grund av den lokala hjärnsvullnad som kan uppstå i anslutning till det uppvärmda området [1].
Indikationer, begränsningar och kostnader
Det finns numera ett flertal diagnoser där laserablation av lesioner i hjärnan kan vara ett behandlingsalternativ. De vanligaste indikationerna är dock hjärntumörer och epileptogena fokus hos både vuxna och barn [1-4]. Laserablation lämpar sig särskilt väl för patienter där öppen kirurgi eller stereotaktisk strålbehandling inte är möjlig. Exempel på detta är lesioner belägna djupt eller i känsliga områden som är svåråtkomliga med öppen kirurgi, vid redan strålbehandlade eller strålresistenta förändringar (som exempelvis hjärnmetastaser från malignt melanom), eller hos patienter där öppen kirurgi inte är möjlig på grund av samsjuklighet eller andra orsaker. Laserablation har dock också sina begränsningar: teknologin ger enbart möjlighet att behandla lesioner i en radie av 1,5 cm från katetern (det vill säga lesioner max 3 cm i diameter), vilket leder till att lesioner > 3 cm i diameter enbart kan behandlas vid placering av flera katetrar. Tidigare rapporterade procedurrelaterade risker är huvudsakligen ödemutveckling som kan leda till temporära eller permanenta neurologiska bortfall vid påverkan på känsliga strukturer (8,82–35,5 procent respektive 2,17–7,14 procent) samt risken för blödning (0,98–14,2 procent) [3].
Evidensen av nyttan baseras på studier från USA där tekniken har använts ett antal år.
- För icke-kirurgiskt tillgängliga primära maligna hjärntumörer (maligna gliom), både de novo och vid återfall, har alternativen tidigare oftast varit enbart strålbehandling eller kemoterapi. Det kirurgiska ingreppet har då begränsats till vävnadsbiopsi för att säkerställa histopatologisk diagnos. Dessa patienter får nu möjlighet till kirurgisk behandling med laserablation, där man i retrospektiva serier rapporterar om positiv prognostisk effekt vid komplett ablation, det vill säga när den synliga lesionen täcks [3].
- På liknande vis har man hos patienter med strålresistenta metastaser (oftast initialt behandlade med stereotaktisk strålkirurgi, där förnyad bestrålning sällan är ett alternativ) kunnat påvisa bra tumörkontroll och förlängd överlevnad vid komplett ablation [2].
- Även vid behandling av epileptogena fokus (till exempel mesial temporal skleros och hypotalamushamartom) har man sett att behandlingen kan utföras med tillfredsställande anfallskontroll [4].
- Utöver ovanstående indikationer kan laserablation användas vid behandling av kavernom och även strålnekros med lovande resultat [4].
Det är dock viktigt att nämna att det finns även andra minimalinvasiva kirurgiska behandlingsalternativ till laserablation – exempelvis kan man använda sig av endoskopisk resektion eller stereotaktisk radiofrekvensablation vid hypotalamushamartom. Sammanfattningsvis måste man alltid ta hänsyn till den individuella patienten samt lesionens form och storlek vid val av behandlingsmetod.
Slutligen har laserablation i tidigare studier visat sig vara kostnadseffektiv jämfört med kraniotomi [5], något som också bekräftas av aktuella behandlingskostnader i Region Stockholm (www.stockholmcare.se).
Våra första erfarenheter
På Karolinska universitetssjukhuset i Solna har man hittills behandlat 3 patienter med laserablation. Den första patienten, en 66-årig man som behandlades med laserablation i september 2019, hade tidigare opererats för högmalign hjärntumör (glioblastom) i april 2018 och erhållit strålning och cellgiftsbehandling. På uppföljande MR-kontroller i augusti 2019 hade patienten ett nytillkommet fokalt 1 × 1 cm kontrastladdande recidiv i nära anslutning till det tidigare operationsområdet, men i en djupare lokalisation med viss närhet till djupa, känsliga strukturer. Det beslutades därför vid multidisciplinär konferens (MDK) att erbjuda laserbehandling mot detta återfall. Detta skulle medföra betydligt lägre risk för komplikationer än en öppen operation samt en kortare vårdtid på sjukhus med förväntad snabb återhämtning utan påverkan på livskvaliteten. Patienten genomgick ingreppet utan obehag och fick inga nytillkomna besvär eller symtom. Patienten skrevs ut dagen efter med ett stygn på huvudet. Uppföljande MR-undersökning efter 1 månad tyder på effektiv behandling med vävnadsskada i det tidigare tumörområdet.
Den andra patienten hade också opererats för en primär hjärntumör (gliom) och även behandlats med strålning och strålkniv på grund av fokal kontrastladdning i en större tumörförändring (misstänkt gliomatosis cerebri) djupt i pannloben i nära anslutning till synnerv och kärl. Vid MDK beslutades även här enligt önskemål från patienten att erbjuda laserbehandling av det kontrastladdande (misstänkt högmaligna) område som ökat i storlek trots tidigare gängse behandlingar. Även denna patient genomgick behandlingen besvärsfritt och skrevs ut från sjukhuset dagen efter ingreppet.
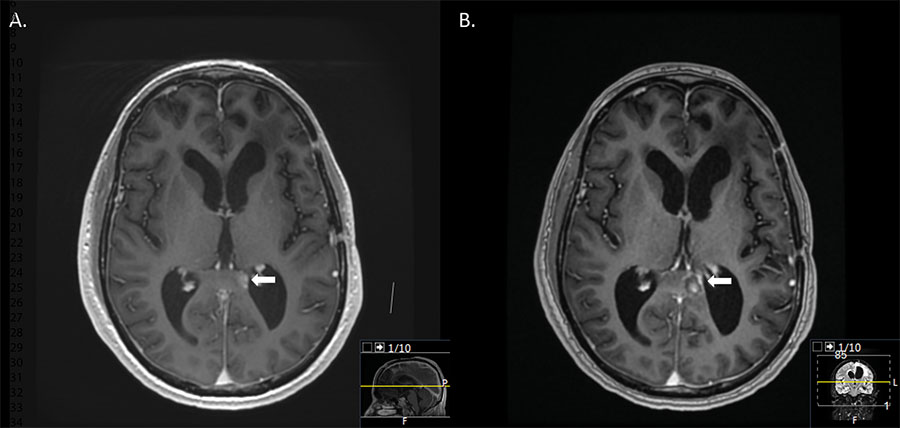
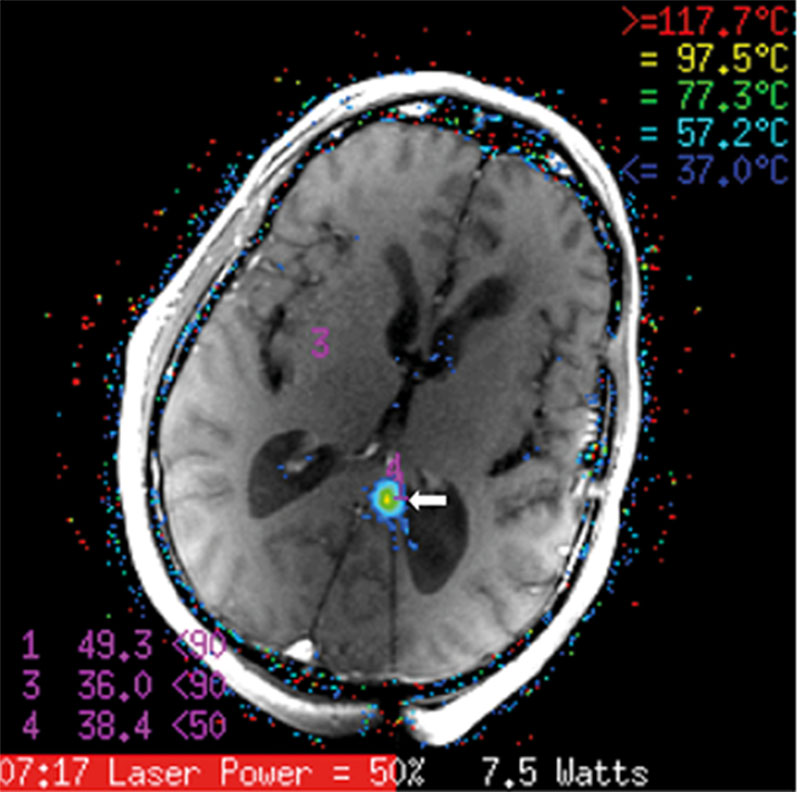
Den tredje patienten hade likaså tidigare opererats för primär hjärntumör (låggradigt gliom i vänster pannlob) i april 2017. Patienten erhöll protonstrålning och cellgiftsbehandling. Därefter var radiologiska kontroller stabila fram till oktober 2019, då MR-hjärna visade en nytillkommen kontrastmedelsuppladdning i hjärnbalken (splenium corporis callosi), drygt 1 cm i största diameter (Figur 2A). På grund av den djupa lokalisationen beslutades på MDK att göra laserablation av tumören. Under behandlingen uppnåddes komplett ablation av hela tumören med > 50 °C i tumörperiferin (Figur 1). Uppföljande MR-undersökning efter 1 månad tyder på effektiv behandling med vävnadsskada i det tidigare tumörområdet (Figur 2B).
Vi konkluderar, baserat på aktuell litteratur och våra egna erfarenheter, att laserablation är ett behandlingsalternativ hos selekterade patienter med intrakraniella lesioner. Tekniken har dock sina begränsningar, samtidigt som nyttan av denna i nuläget är baserad på retrospektiva data. Det behövs flera långtidsuppföljningar och randomiserade studier för att utvärdera laserablationens roll inom framtidens neurokirurgi.
Potentiella bindningar eller jävsförhållanden: Margret Jensdottir har erhållit föreläsningsarvode från Medtronic.