PCI och öppen kranskärlskirurgi är komplementära metoder att behandla förträngningar i hjärtats kranskärl.
Alla riktlinjer rekommenderar att beslut om revaskulariseringsmetod för icke-akuta patienter ska fattas vid en multidisciplinär behandlingskonferens.
Avsteg ska endast ske på strikta indikationer som man lokalt/regionalt har kommit överens om i förväg.
Perkutana koronarinterventioner (PCI) och öppen kranskärlskirurgi (coronary artery bypass grafting, CABG) är komplementära metoder att behandla förträngningar i hjärtats kranskärl. Årligen genomförs ca 20 000 PCI-ingrepp och 2 500 CABG-operationer i Sverige [1]. För patienter med pågående ST-höjningsinfarkt är PCI förstahandsmetod. För alla andra patienter, det vill säga de med icke-ST-höjningsinfarkt, instabil angina pectoris och kronisk kranskärlssjukdom (stabil angina pectoris), bygger valet mellan PCI och CABG på ett flertal olika faktorer inkluderande exempelvis kranskärlssjukdomens utbredning och allvarlighetsgrad, patientens förväntade livslängd och samsjuklighet samt patientens önskemål. Utbredd flerkärlssjukdom, huvudstamsstenos, diabetes och nedsatt kammarfunktion stärker indikationen för CABG, medan mindre utbredd koronarsjukdom, allvarlig samsjuklighet och begränsad förväntad livslängd talar för PCI. Möjligheten till fullständig revaskularisering är också en viktig faktor i valet mellan metoderna [2, 3].
De två stora specialistföreningarna för kardiologi och toraxkirurgi i Europa, European Society of Cardiology (ESC) och European Association for Cardiothoracic Surgery (EACTS), har publicerat gemensamma riktlinjer för myokardiell revaskularisering [2]. I dessa riktlinjer finns detaljerade rekommendationer om vilka patienter som ska revaskulariseras och vilka faktorer som ska påverka valet mellan PCI och CABG. Även patienternas egna synpunkter måste förstås beaktas, efter tydlig information om vad riktlinjerna rekommenderar. I ESC/EACTS riktlinjer finns en mycket stark rekommendation (Klass 1) om att beslutet om vilken metod som ska föreslås patienten fattas vid en multidisciplinär behandlingskonferens, »heart team«, som i Sverige oftast kallas hjärtrond. Vid hjärtronden ska patientens behandlande kardiolog, en interventionell kardiolog och en toraxkirurg delta. Vid behov kan ytterligare expertis tillkallas, till exempel klinisk fysiolog, narkosläkare eller infektionsläkare.
Fyra europeiska specialistföreningar, Association for Acute Cardiovascular Care (ACVC), European Association of Percutaneous Coronary Interventions (EAPCI), European Association for Cardiothoracic Anestesiology (EACTA) och EACTS, har också publicerat gemensamma rekommendationer om hur hjärtronder bör organiseras och genomföras för att säkerställa optimala beslut, kvalitet och transparens [3]. Dokumentet innehåller också en mer detaljerad beskrivning av hjärtronder för kranskärlssjuka patienter. Den första rekommendationen är att man gemensamt (kardiologi, interventionell kardiologi, toraxkirurgi) tar fram en lista på vilka patienter som ska diskuteras på hjärtronder och vilka som inte behöver diskuteras före revaskularisering. En sådan lista ger möjlighet att i efterhand undersöka hur väl behandlingsriktlinjer följs.
I veckans nummer av Läkartidningen publicerar Rashid och medförfattare en studie där man i Swedeheart identifierade alla 95 patienter i Uppsala under år 2020 med trekärlssjukdom eller huvudstamsstenos. 29 av patienterna (31 procent) hade inte diskuterats på en hjärtrond inför beslut om behandling. Av dessa 29 patienter behandlades 27 med PCI och 2 med läkemedel. Författarna sökte retrospektivt efter orsaker till att patienten inte presenterades i journalerna och fann enligt författarna möjliga skäl i 26 av 29 fall, där de vanligaste var tidigare CABG och hög ålder, men också faktorer som njursvikt, anatomiska förhållanden och obesitas redovisas. Hos 3 av patienterna fann man inte någon orsak alls till att man hade avstått från tvärprofessionell diskussion.
Studien är intressant ur flera perspektiv. För det första är alla överens om att det finns patienter med trekärlssjuka och/eller huvudstamsstenos som med fördel behandlas med PCI, till exempel patienter med kort förväntad överlevnad och grav samsjuklighet. Det innebär ju inte att man bör avstå från att tvärprofessionellt diskutera patienterna innan beslut fattas. Ingen av orsakerna till att man avstod diskussion i Uppsala-studien är absoluta kontraindikationer för CABG, varför patienterna, enligt internationella behandlingsriktlinjer, ska diskuteras före beslut [2, 3]. I stället för att konkludera att det fanns möjliga skäl till att avstå behandlingskonferens i majoriteten av fallen, skulle slutsatsen kunna vara att det inte i något fall fanns något skäl att avstå från hjärtrond. Att man sedan vid ronden kommer att fatta kloka gemensamma beslut, som i många fall innebär PCI, innebär inte att det är onödigt med en multidisciplinär diskussion om patienten. Alla kranskärlssjuka patienter är värda en noggrann diskussion där inte bara interventionistens åsikter beaktas.
Det är svårt att vetenskapligt visa att tvärprofessionella hjärtronder är associerade med bättre behandlingsresultat; de flesta studier inom området fokuserar ännu på genomförbarhet av multiprofessionella hjärtronder. Det finns dock undantag: en viktig kanadensisk studie visade att hjärtteamets bedömning skilde sig från en enskild PCI-operatörs bedömning i upp till 30 procent av fall med patienter med flerkärlssjukdom [4]. Vidare visade en nyligen publicerad studie att dålig följsamhet av hjärtteamet till riktlinjer avseende valet mellan PCI och CABG är associerad med tydligt ökad mortalitet hos kranskärlssjuka patienter [5].
I upprepade studier och metaanalyser är fullständig revaskularisering associerad med bättre långtidsresultat oavsett revaskulariseringsmetod [6, 7]. ESC/EACTS riktlinjer om revaskularisering framhåller att möjligheterna att uppnå fullständig revaskularisering är en av de viktigaste aspekterna vid valet mellan PCI och CABG under hjärtronden [2, 3]. Det är inte alltid möjligt att nå fullständig revaskularisering, vare sig med PCI eller CABG, beroende på sjukdomsutbredning och anatomiska förhållanden, men vanligen når man en högre grad av fullständig revaskularisering med CABG än med PCI. I Rashids och medförfattares aktuella studie blev endast 44 procent av patienterna som inte diskuterades vid en hjärtrond inför beslut fullständigt revaskulariserade, att jämföra med 78 procent av patienterna som genomgick CABG efter diskussion på hjärtronden. I det enskilda fallet kan det säkert förklaras varför fullständig revaskularisering inte var möjlig, men om möjligheterna skilde sig mellan PCI och CABG hade det kunnat diskuteras vid en hjärtrond och därmed kunnat ha inverkan på beslutet om revaskulariseringsmetod.
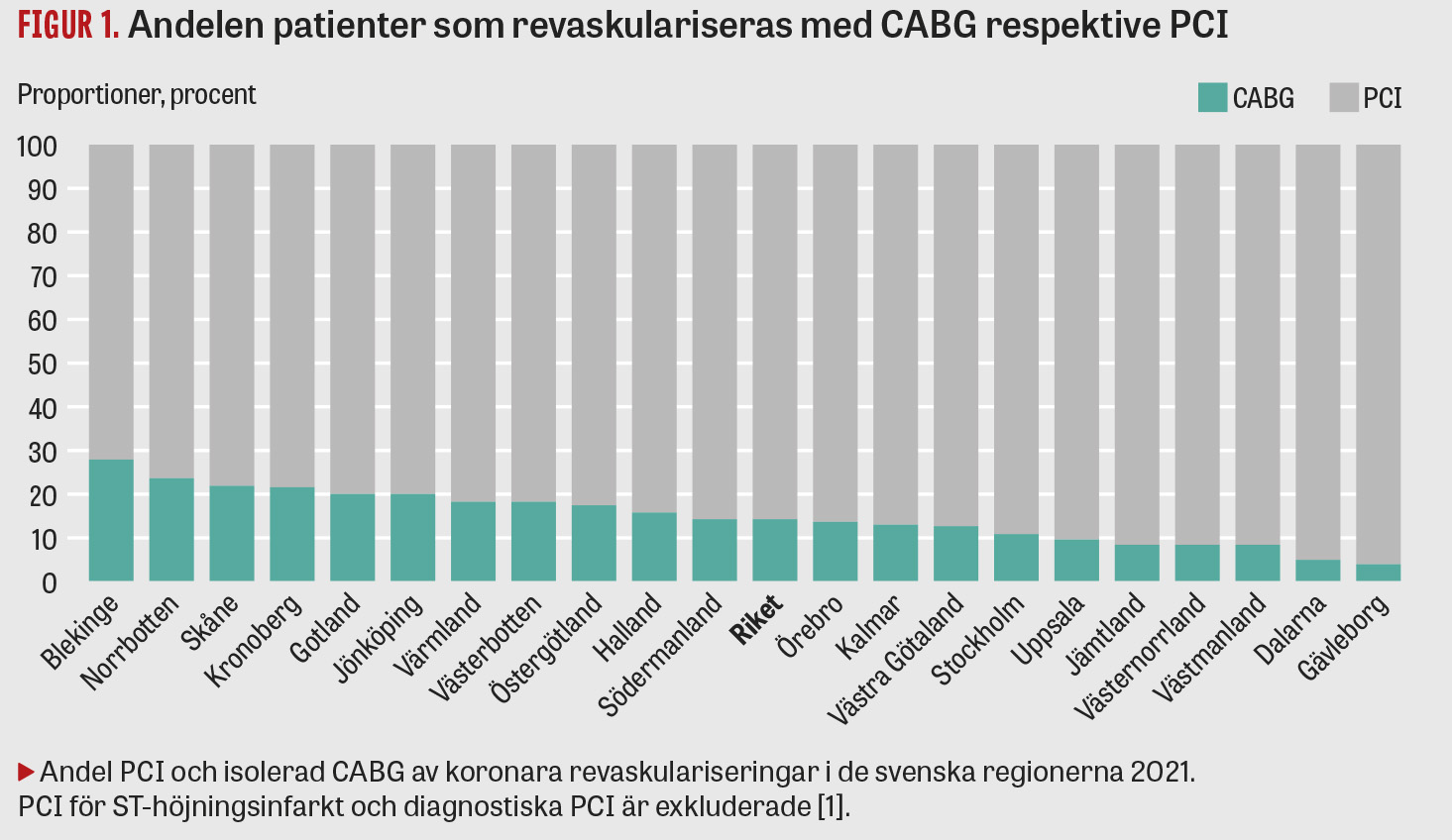
En annan intressant fråga som Rashid och medförfattare väcker är om, och i så fall hur, hjärtronders organisation och genomförande påverkar hur många patienter som behandlas med PCI respektive CABG i olika regioner i Sverige. Det finns väldigt stora, närmast oförklarliga, skillnader i landet mellan andelen patienter som revaskulariseras med CABG respektive PCI [1]. Andelen patienter som revaskulariseras med CABG varierar från 4–5 procent i Dalarna och Gävleborg, där Uppsala är närmaste toraxkirurgiska klinik, till över 20 procent i Skåne, Blekinge och Norrbotten (akut ST-höjningsinfarkt och diagnostisk PCI exkluderade), se Figur 1. Differensen kan inte förklaras av skillnader i patientmix utan beror på beslut fattade av enskilda behandlande läkare och/eller beslut på hjärtronder. På större sjukhus med både interventionell kardiologi och toraxkirurgi genomförs ofta dagliga hjärtronder, medan PCI-enheter utanför sjukhus ofta har hjärtronder med toraxkirurger endast någon gång per vecka. Det är oklart om tillgången till hjärtronder påverkar besluten om revaskulariseringsmetod, men om så är fallet bör organisationen ses över. Även de toraxkirurgiska klinikerna har förstås ett ansvar att följa behandlingsrekommendationer och erbjuda CABG till patienter med indikation.
Rashids och medförfattares studie är viktig och värd att uppmärksammas, och författarnas förslag att lyfta fram frågorna om PCI utan föregående hjärtrond och hur flerkärlssjuka patienter behandlas på andra sjukhus i landet är ett bra initiativ som snabbt borde kunna implementeras. Men i stället för att koncentrera oss på vilka patienter som inte ska diskuteras, borde fokus ligga på att skapa förutsättningar för att alla icke-akuta patienter diskuteras på en multidisciplinär hjärtrond före beslut i hela landet och att beslut fattas i enlighet med gällande behandlingsrekommendationer. Det skulle vara ett stort steg mot att skapa en jämlik och evidensbaserad sjukvård för alla kranskärlssjuka patienter i landet. Alla internationella riktlinjer har starka rekommendationer om att flerkärlssjuka patienter, med undantag av de med ST-höjningsinfarkt, ska diskuteras på tvärprofessionella behandlingskonferenser före val av revaskulariseringsmetod. Avsteg från detta bör endast ske på strikta indikationer som man lokalt/regionalt ska ha kommit överens om i förväg.
Läs originalstudie:
Svårt att välja behandlingsmetod vid utbredda kranskärlsstenoser
Potentiella bindningar eller jävsförhållanden: Författarna är prövare i Stich-3 Swedeheart, en randomiserad prövarinitierad studie som jämför PCI och CABG på kranskärlssjuka patienter med nedsatt kammarfunktion. Studien finansieras av Vetenskapsrådet.