PSA-prov följt av systematiska vävnadsprov har lett till mycket överdiagnostik.
Viktiga framsteg är kompletterande blodprov, magnetkameraundersökning och riktade vävnadsprov.
Oorganiserad PSA-provtagning är ineffektiv och ojämlik.
Om pågående screeningstudier ger positiva resultat kan ett nationellt screeningprogram bli aktuellt.
Få diagnostiska metoder har haft så stor betydelse som blodprov för prostataspecifikt antigen (PSA) – på gott och ont. Fram till 1990-talet diagnostiserades prostatacancer oftast inte förrän sjukdomen var så avancerad att bot inte var möjlig. PSA-provet började användas för prostatacancerdiagnostik omkring 1990. Några år senare började »systematiska vävnadsprov« tas från män med måttligt höga PSA-värden, eftersom dessa påvisade cancer hos en större andel av männen än vävnadsprov enbart vid misstänkta tumörer. Som följd av detta ökade antalet män som fick kurativ behandling för en lokaliserad prostatacancer flerfaldigt under 1990-talet.
Omkring millennieskiftet började vi förstå att många män som diagnostiserades med hjälp av systematiska vävnadsprov och sedan behandlades för en organbegränsad prostatacancer hade levt lika länge och med bättre livskvalitet om deras cancer hade förblivit odiagnostiserad. Mellan 1996 och 2016 diagnostiserades över 60 000 svenska män med en prostatacancer som aldrig hade diagnostiserats om de inte hade tagit ett PSA-prov och därefter genomgått systematiska prostatabiopsier [1].
Forskningsframsteg inom diagnostik
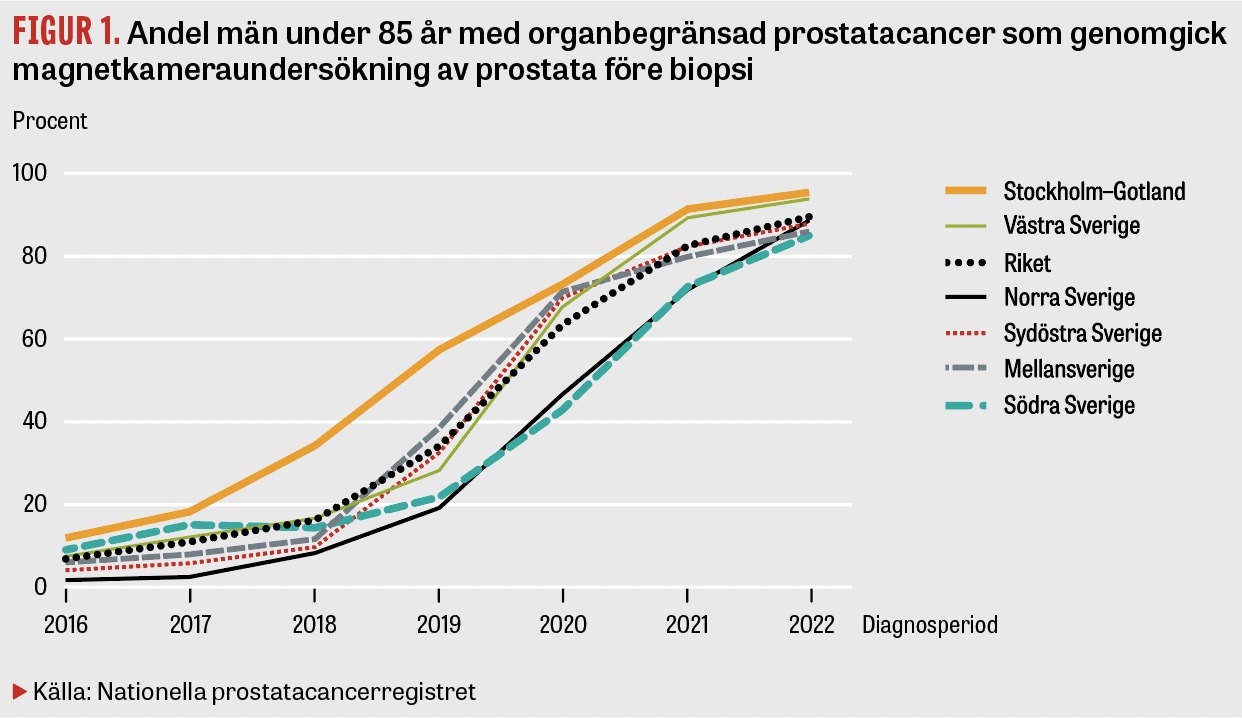
Dessbättre har forskningen, inte minst i Sverige, lett till mer träffsäkra metoder, som mer selektivt kan diagnostisera potentiellt allvarlig prostatacancer. Ett av de viktigaste framstegen är magnetkameraundersökning (MR) av prostata som ett första steg för män med högt PSA-värde [2-4]. Hos omkring hälften påvisar MR enbart en godartad prostataförstoring, vilket innebär att mannen inte behöver genomgå vävnadsprovtagning. Om en misstänkt tumör syns på MR kan vävnadsprovtagningen göras på denna. MR och riktad vävnadsprovtagning minskar överdiagnostiken och ökar sannolikheten att diagnostisera potentiellt allvarlig cancer [5]. Det nationella vårdprogrammet angav MR före vävnadsprovtagning som ett alternativ 2019 och som en rekommendation 2020. Trots pandemin infördes MR därefter snabbt i Sverige (Figur 1).
Ett annat viktigt framsteg är nya blodprov som kan identifiera män med ett måttligt högt PSA-värde, men en tillräckligt låg risk för potentiellt allvarlig prostatacancer för att inte behöva genomgå MR eller vävnadsprovtagning. Nyttan med blodproven ökar om de kombineras med klinisk information. Det svenska Stockholm 3-testet är ett exempel på detta [6]. I motsats till MR har de nya blodproven ännu inte fått något stort genomslag i Europa. Det svenska vårdprogrammet rekommenderar dem inte för klinisk rutinsjukvård.
I detta nummer av Läkartidningen redovisar Harald Söderbeck och medarbetare vid Capio S:t Görans sjukhus sina erfarenheter av en strukturerad modell för prostatacancerdiagnostik, som omfattar PSA-prov, Stockholm 3-test, MR och riktade vävnadsprov. De tar vävnadsproven via mellangården för att minska infektionsrisken och använder bildfusionsteknik som förenar MR-bilden med ultraljudsbilden, vilket i sin tur vägleder vävnadsprovtagningen. Modellen är ett organisatoriskt föredöme och inlemmar de nya diagnostiska metoderna i ett väl strukturerat flöde. De redovisade resultaten visar att modellen är kostnadseffektiv och ger goda diagnostiska resultat.
Kliniskt betydelsefull prostatacancer
En svaghet i all utvärdering av nya diagnostiska metoder för prostatacancer är osäkerheten i begreppet »kliniskt betydelsefull prostatacancer«. I sammanställningen av de diagnostiska resultaten från Capio S:t Görans sjukhus kategoriseras, liksom i de flesta andra rapporter, all medelhögt differentierad prostatacancer (Gleason-summa 7) som kliniskt betydelsefull. Detta är inte obefogat, eftersom män med sådan cancer bör erbjudas kirurgi eller strålbehandling om de har en lång förväntad kvarvarande livstid, i motsats till män med graderingen Gleason-summa 6, den mest beskedliga typen av prostatacancer. Denna typ har nu avgränsats och omfattar enbart tumörer utan metastatisk potential [7]. Behandling för en prostatacancer med Gleason-summa 6 är därför sällan motiverad. Men prognosen utan botande behandling är mycket god även för många män med en liten organbegränsad prostatacancer med Gleason-summa 7. En stor andel av dessa män dör av andra orsaker innan de får symtom av sin prostatacancer. Att definiera all organbegränsad prostatacancer med Gleason-summa 7 som kliniskt betydelsefull är i själva verket ett cirkelresonemang. Varför är den kliniskt betydelsefull? Svar: Därför att vi överväger behandling. Varför överväger ni behandling? Svar: För att den är kliniskt betydelsefull.
Att värdera prognosen för en man med prostatacancer graderad som Gleason-summa 7 är en av de stora utmaningarna i dagens sjukvård för prostatacancer. Hälften av de drygt 8 000 män som diagnostiserades med organbegränsad prostatacancer i Sverige år 2022 hade en cancer med Gleason-summa 7, enligt Nationella prostatacancerregistret. Dessa 4 000 fall omfattar ett mycket brett prognostiskt spann. Vi kan differentiera prognosen beroende på flera faktorer (tumörstorlek, mikroskopisk bild eller PSA-värde i förhållande till prostatavolym), men behöver mer direkta markörer för tumörbiologin för att med större säkerhet förutsäga prognosen på individnivå. Förhoppningsvis leder fortsatt forskning fram till att sådana markörer kan införas i sjukvården, men det torde dröja åtminstone 5 år.
Oorganiserad testning är ineffektiv
De flesta män som utreds enligt Capio S:t Görans modell har tagit ett PSA-prov på eget initiativ, inte på grund av klinisk misstanke. Detta är mycket vanligt, trots att Socialstyrelsen i likhet med nästan alla andra sjukvårdsmyndigheter avråder från screening för prostatacancer. Denna oorganiserade testning är ineffektiv och medför större risk för överdiagnostik än organiserad screening [8]. Den är dessutom socioekonomiskt ojämlik [9].
För att vara effektiv måste testning för prostatacancer genomföras inom ett organiserat screeningprogram [8]. Svensk forskning har visat att symtomfria män bör börja testa sig vid 50‒55 års ålder och sedan fortsätta att testa sig med några års intervall för att påtagligt minska risken för att dö av prostatacancer [10]. Stora randomiserade studier visar att screening av män mellan 50 och 70 år med PSA-prov i kombination med systematiska vävnadsprov kan minska den cancerspecifika dödligheten minst lika mycket som screening med mammografi, men till priset av betydande överdiagnostik [11, 12].
Screening med moderna metoder
Vi har nu inte bara bättre diagnostiska metoder, vi har också lärt oss att bättre använda PSA-provet. Forskning har visat att män med ett PSA-värde under omkring 1 μg/l har så låg risk för spridd prostatacancer på 20 års sikt att de inte behöver lämna något nytt PSA-prov förrän om 6‒8 år [16, 17]. Män över 65 år med PSA under 1 μg/l har så låg risk att dö av prostatacancer att de inte behöver testas igen [18]. Detta innebär att screeningintervallen kan anpassas till individens risk. En tredjedel av alla män behöver endast lämna 3‒4 PSA-prov under hela screeningprogrammet.
Huruvida organiserad screening med moderna diagnostiska metoder kan minska överdiagnostiken med bevarad effekt på dödligheten utreds bland annat av forskare i Göteborg och Finland [3, 13, 14]. De kommer att ge oss bättre kunskaper om en optimal PSA-gräns för fortsatt utredning, värdet av kompletterande blodprov, utfall av modern diagnostisk vid upprepad testning och hur ofta MR av prostata behöver upprepas hos män med ett kvarstående högt PSA-värde. Socialstyrelsen följer utvecklingen noga och är beredd att åter utreda frågan när tiden är mogen [15].
EU rekommenderar utvärdering
Den utbredda, ineffektiva, oorganiserade PSA-testningen i kombination med de förbättrade diagnostiska metoderna har medfört att EU sedan i vintras rekommenderar sina medlemsländer att utvärdera organiserad screening [19]. I Sverige började vi redan år 2020 att utvärdera detta i regionala projekt. Först ut var Västra Götalandsregionen och Region Skåne [20]. I slutet av 2023 kommer minst 13 regioner att ha börjat erbjuda organiserad prostatatestning till vissa åldersgrupper. Detta har i och med EU:s nya rekommendation fått stor uppmärksamhet i Europa. Många är intresserade av våra organisatoriska och diagnostiska erfarenheter. Sammanfattningsvis kan vi konstatera att Sverige ligger i internationell framkant i forskningen om prostatacancerdiagnostik och hur de nya metoderna kan tillämpas för populationsbaserad screening. Målet, ett evidensbaserat screeningprogram för prostatacancer, kan skönjas vid horisonten.
Läs även: Strukturerad kedja vid test för prostatacancer kortar ledtider
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.