Hypokalemi är en av de vanligaste elektrolytrubbningarna och förekommer hos >20 procent av patienter som vårdas på sjukhus [1, 2] och hos 10–42 procent av alla patienter som behandlas med diuretika [3-5]. Diuretikaanvändning och gastrointestinala förluster är de vanligaste orsakerna till hypokalemi [4].
Hypokalemi definieras vanligen som P-kalium <3,5 mmol/l. Normalt referensvärde för P-kalium hos vuxna är vanligen 3,5–4,6 mmol/l (särskilda referensvärden gäller för barn). Tillståndet indelas i lindrig (3,1–<3,5), måttlig (2,6–3,0) och svår (≤2,5) hypokalemi, där lindrig hypokalemi är vanligast [4].
Hypokalemi är oftast lätt att behandla med kaliumsubstitution, men för att behandlingsresultaten ska bli framgångsrika på lång sikt krävs kännedom om vad som orsakar tillståndet.
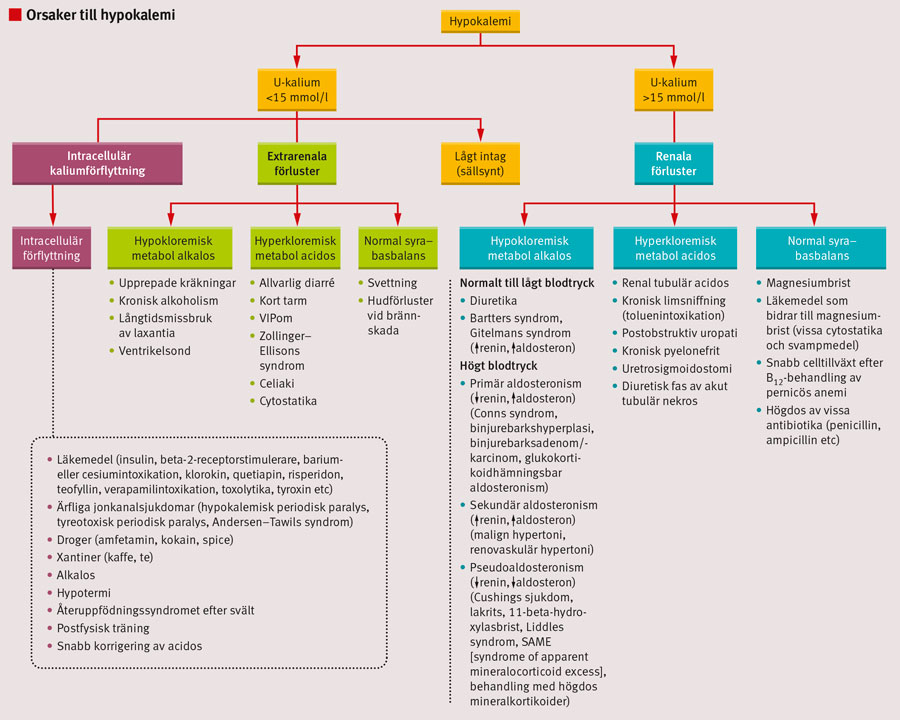
Orsaker till hypokalemi
Lågt intag
Hypokalemi sekundär till enbart lågt födointag är ovanlig och ses endast vid uttalad svält eller allvarliga ätstörningar med självsvält. Vid lågt intag av kalium kan kroppen minska den renala utsöndringen av kalium till <15 mmol/dygn. Även om intaget minskas till noll, skulle det ta 2–3 veckor för P-kaliumvärdet att sjunka till ca 3 mmol/l [6, 8].
Transcellulär förflyttning
Kalium förflyttas transcellulärt via olika jonkanaler genom flera mekanismer. Insulin stimulerar natrium–kaliumpumpen i skelettmuskelceller, vilket gör att kalium förflyttas intracellulärt framför allt efter måltid. Samma mekanism aktiveras även när katekolaminer påverkar beta-adrenerga receptorer, men bromsas av alfa-adrenerga receptorer [6, 9]. Vid acidos förflyttas kalium ut ur cellerna, och motsatsen sker vid alkalos. Detta innebär att alla tillstånd och läkemedel som påverkar kroppens syra–basbalans även påverkar den extracellulära kaliumnivån [10]. För varje ökning av pH-värdet med 0,1 steg minskar P-kaliumvärdet med ca 0,6 mmol/l, eftersom kalium förflyttas in i cellerna. Hypokalemi föreligger därför ofta vid alkalos [10, 11]. Ett normalt kaliumvärde vid acidos talar för egentlig kaliumbrist [12].
Kalium förflyttas även intracellulärt av överdos av xantiner, klorokin, vissa psykofarmaka och droger och tyroxin samt hypotermi [4, 6, 9, 13]. Avvikande funktion i jonkanalerna förhindrar normal reglering av transcellulär transport av kalium och ses vid flera ärftliga jonkanalsjukdomar [9, 14]. Överdos av barium eller cesium blockerar kaliumkanalerna, vilket kan leda till hypokalemi [6]. Vid fysisk aktivitet förflyttas kalium ut ur skelettmuskelcellerna, vilket leder till tillfällig hyperkalemi. När träningen avbryts förflyttas kalium tillbaka intracellulärt och kan ibland ge upphov till hypokalemi [9]. Detta är mest uttalat hos patienter med hypokalemisk periodisk paralys [14].
Låg magnesiumhalt kan ge hypokalemi, eftersom magnesium påverkar både transport och intracellulär retention av kalium. Hypokalemi sekundär till brist på magnesium kan inte korrigeras förrän magnesium är substituerat [8, 15].
Extrarenala förluster
Av kroppens kaliumförluster är 5–10 procent extrarenala. Gastrointestinala förluster orsakade av diarré är den vanligaste orsaken [16]. Vid normal avföringsmängd förloras ca 5–10 mmol kalium dagligen, men vid diarré kan substantiella förluster uppstå [4, 6]. Diarrétillståndet kan vara sekundärt till infektioner, andra tarmsjukdomar och laxantiamissbruk. Hypokalemi kan också uppstå vid upprepade kräkningar och då till följd av en kombination av brist på kloridjoner, vilket leder till alkalos, sekundär hyperaldosteronism och volymförluster samt ökad urinutsöndring av kalium [17]. Kalium kan även förloras genom svettning (svett innehåller 5–8 mmol kalium/l) eller vid utbredda brännskador [6].
Renala förluster
Normalt sker 90–95 procent av kroppens kaliumförluster via njurarna. Hos en frisk person reabsorberas merparten av kalium i proximala tubuli och i Henles slynga, och utsöndringen sker främst i samlingsrören och i distala tubuli i närvaro av mineralkortikoiden aldosteron. Urinutsöndringen av kalium stimuleras av aldosteron. Vid hypokalemi ses ökad reabsorption av kalium. Om hypokalemin är orsakad av renala förluster är kaliumutsöndringen i urin >15 mmol/dag [6].
Renala förluster orsakas ofta av ökad stimulering av mineralkortikoidreceptorer (primär och sekundär hyperaldosteronism), ökad mängd natrium och vätska eller icke-reabsorberbara anjoner i distala nefron (diuretikum) eller låg kloridjonkoncentration. Hypokalemi kan även orsakas av pseudoaldosteronism, där lakritsintag är den vanligaste orsaken [18].
Symtom
Patienter med lindrig hypokalemi är oftast asymtomatiska, men även lindrig hypokalemi kan ge konsekvenser för patienter med hjärt–kärlsjukdom, diabetes eller njursjukdom och bör därför behandlas. Svår hypokalemi kan vara livshotande och leda till muskelnekros, hjärtarytmier och andningspåverkan [4, 8].
Hypokalemi påverkar främst funktionen i hjärtmuskel-, skelettmuskel- och glatta muskelceller. I hjärtmuskelcellen förändras både vilopotentialen och aktionspotentialen, vilket kan påverka såväl repolarisation som överledning och ge upphov till arytmier [19]. Om hypokalemin gett upphov till dehydrering via nefrogen diabetes insipidus kan sinustakykardi och andra intorkningssymtom förekomma [20].
Symtom relaterade till skelettmuskelpåverkan inkluderar muskelsvaghet, paralys och myopati i skelettmuskulatur. Påverkan av glatt muskulatur i mag–tarmkanalen leder till minskad tarmmotilitet, och symtomen kan sträcka sig från förstoppning till paralytisk ileus. Symtomen uppvisar korrelation till både graden av hypokalemi och hur snabbt kaliumnivån sjunkit [4].
Utredning
Basal utredning
Anamnestiskt brukar orsaker till kaliumrubbningar vara lätta att fastställa genom noggrann anamnes och klinisk undersökning. Anamnesen inriktas först och främst på läkemedelsanvändning och gastrointestinala besvär, vilka är de vanligaste orsakerna till hypokalemi [4]. Därefter utreds om renala förluster föreligger. I avsaknad av renala förluster inriktas utredningen på att skilja mellan extrarenala förluster och orsaker till intracellulär förflyttning av kalium.
Utöver mätning av kalium bör basala laboratorieprov beroende av klinisk bild och symtom ingå i basutredningen. Anamnesen bör även inkludera läkemedelsgenomgång (inklusive kosttillskott och naturläkemedel), kartläggning av kostvanor (intag av lakrits, kaffe och te), avföringsvanor, gastrointestinala besvär, urinmängder, periodisk muskelsvaghet eller paralys, ärftlighet, alkohol- och droganamnes.
Blodtrycksmätning ska ingå, eftersom kombinationen hypokalemi och hypertoni föranleder utredning av aldosteronism. Utredningen bör även innefatta EKG och värdering av vätskestatus samt förekomst av endokrinologiska stigmata som hypertyreoidism och Cushings sjukdom.
Vid anamnestiskt svårutredda orsaker till hypokalemi som ätstörningar med självsvält, voluntära kräkningar och missbruk av laxantia eller diuretika kan avvikelser i statusfynd och laboratorievärden ge viss vägledning.
Fördjupad utredning
Venösa blodprov. Laboratorieprov som kan ingå vid fördjupad utredning är S-aldosteron, S-renin, kalcium, magnesium, fosfat, TSH, HbA1c, P-glukos, S-kortisol, standardbikarbonat och kreatinkinas. Dessa prov kan hjälpa till diagnostiskt vid misstanke om primär eller sekundär hyperaldosteronism, andra elektrolytrubbningar och tyreotoxisk periodisk paralys [9] samt diabetes. Mätning av kvoten S-renin/aldosteron bör ske när patienten är normokalemisk, och läkemedel som påverkar renin–angiotensin–aldosteronsystemet bör sättas ut före provtagning [12].
Ett lågt standardbikarbonatvärde vid hypokalemi bör föra tankarna till renal tubulär acidos, diarré eller medicinering med karbanhydrashämmare, medan ett högt värde kan ses vid diuretikaanvändning och kräkningar samt Bartters, Gitelmans eller Liddles syndrom. Kreatinkinasvärdet kan vara förhöjt om hypokalemin är tillräckligt svår för att inducera rabdomyolys [21]. Magnesiumvärdet i serum är inte ett tillförlitligt mått på magnesiumbrist och tillför därför inte någon information vid utredning av magnesiumbrist vid hypokalemi. Flera extrarenala och renala tillstånd som ger hypokalemi är förknippade med rubbningar av syra–basbalansen, varför venös blodgasmätning kan ha stort diagnostiskt värde.
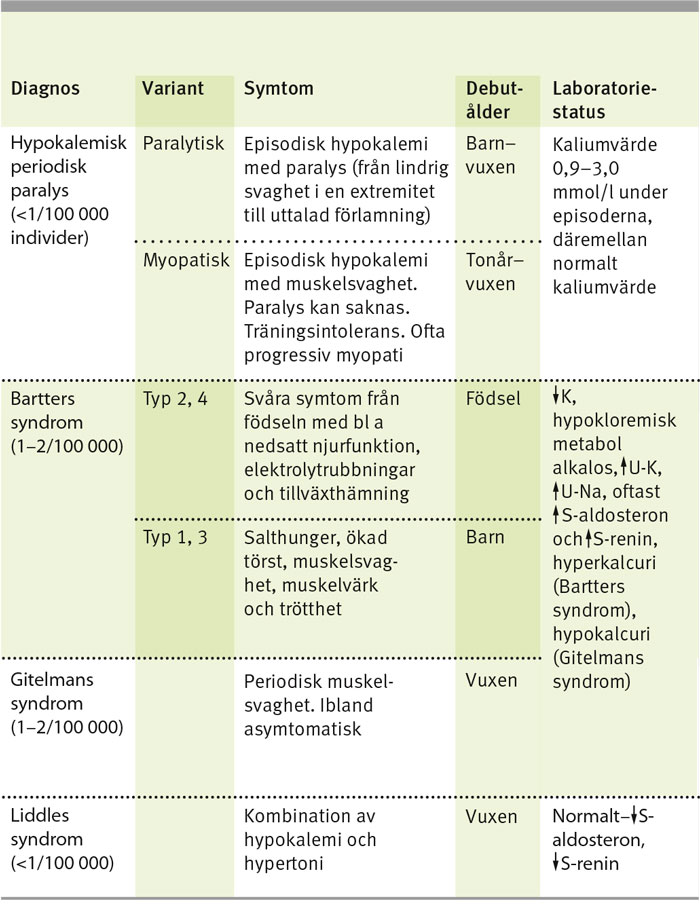
Flera ärftliga sjukdomar kan orsaka hypokalemi. Vid misstanke om genetiska orsaker kan DNA-test eller enzymtest bli aktuella.
Urinprov. Den bästa metoden för att utvärdera renala kaliumförluster är att utföra en dygnsurinsamling för att mäta kaliumvärdet i urin. Man kan även av praktiska skäl mäta kalium i stickprovsurin, liksom andra relevanta elektrolyter som klorid, kalcium och natrium. Åsikterna om vilka gränsvärden som ska gälla för att en kaliumförlust ska betraktas som renal varierar, och man brukar därför komplettera mätningen med beräkning av kvoten U-kalium/kreatinin. Vid värden på dygnsurinkalium <15 mmol/l eller U-kalium/kreatininkvot <1,5 brukar kaliumförlusterna anses som extrarenala, och vid värden på >15 mmol/l/dygn eller U-kalium/
kreatininkvot >1,5 anses renala förluster föreligga [6, 16, 22]. Även andra gränsvärden har föreslagits, där U-kalium <20 mmol/l talar för extrarenala förluster och värden >40 mmol/l indikerar renala förluster [23].
EKG. Hypokalemi kan ge EKG-förändringar med minskad amplitud och breddökade T-vågor, tillkomst av prominenta U-vågor och ST-sänkningar. När U-vågen har högre amplitud än T-vågen brukar kaliumvärdet vara <3,0 mmol/l [19]. Ventrikulära och supraventrikulära takyarytmier kan uppkomma, liksom förlängd QTc-tid, vilket ökar risken för torsade de pointes [16].
Radiologiska undersökningar. Vid misstanke om påverkan på hypofys (t ex Cushings sjukdom), binjurar (hyperaldosteronism, hyperkortisolism) eller njurartärer (njurartärstenos) kan radiologiska undersökningar vara av intresse [16].
Misstanke om lakritsinducerad hypokalemi. Lakrits innehåller glycyrrhizinsyra som kan orsaka pseudoaldosteronism med påföljande hypokalemi [18, 24]. Avvikelser i laboratorievärden och status som ses vid lakritsinducerad hypokalemi är – utöver lågt kaliumvärde – metabol alkalos, låga värden av S-renin och S-aldosteron samt hypertoni. Om S-aldosteronvärdet är normalt bör annan orsak till hypokalemi misstänkas.
Behandling
Behandlingen inriktas på kaliumsubstitution och identifiering av orsaken till tillståndet för att förhindra och förebygga ytterligare förluster. Om möjligt ges kalium per os i form av tabletter eller oral lösning. Vid måttlig till svår hypokalemi eller vid förekomst av EKG-förändringar kan intravenös behandling vara aktuell. Infusionslösningen bör då inte innehålla glukos, eftersom insulinpåslag ökar intracellulär förflyttning av kalium och förvärrar hypokalemin. Vid snabb infusionshastighet föreligger arytmirisk, varför telemetriövervakning rekommenderas. Risk för hyperkalemi bör beaktas.
Beslut om huruvida behandling ska ske i öppenvård eller ges inneliggande fattas utifrån klinisk bild och symtom, förekomst av EKG-förändringar samt behov av intravenös behandling och telemetriövervakning.
Övrig behandling innefattar korrigering av vätskebalans och syra–basstatus. Magnesiumsubstitution kan ges frikostigt, främst vid hypokalemi orsakad av diarré, diuretika eller alkoholism. Förebyggande behandling kan inriktas på kostråd och utsättning av icke-kaliumsparande diuretika; riktad behandling ges beroende på bakomliggande orsak till hypokalemin [1, 25].
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.




![Bananer är kaliumrika. En banan innehåller ungefär 15 mmol kalium, vilket motsvarar innehållet i 1,5 tablett kaliumklorid à 750 mg [31].
Foto: Karin Lodin](https://lakartidningen.se/wp-content/uploads/EditorialFiles/FX/%5bDRFX%5d/2015-167_bananer_webb.jpg)