De flesta är ense om att
- spontan intrakraniell hypotension bör utredas och behandlas på en klinik med tillgång till neuroradiologi och neurokirurgi
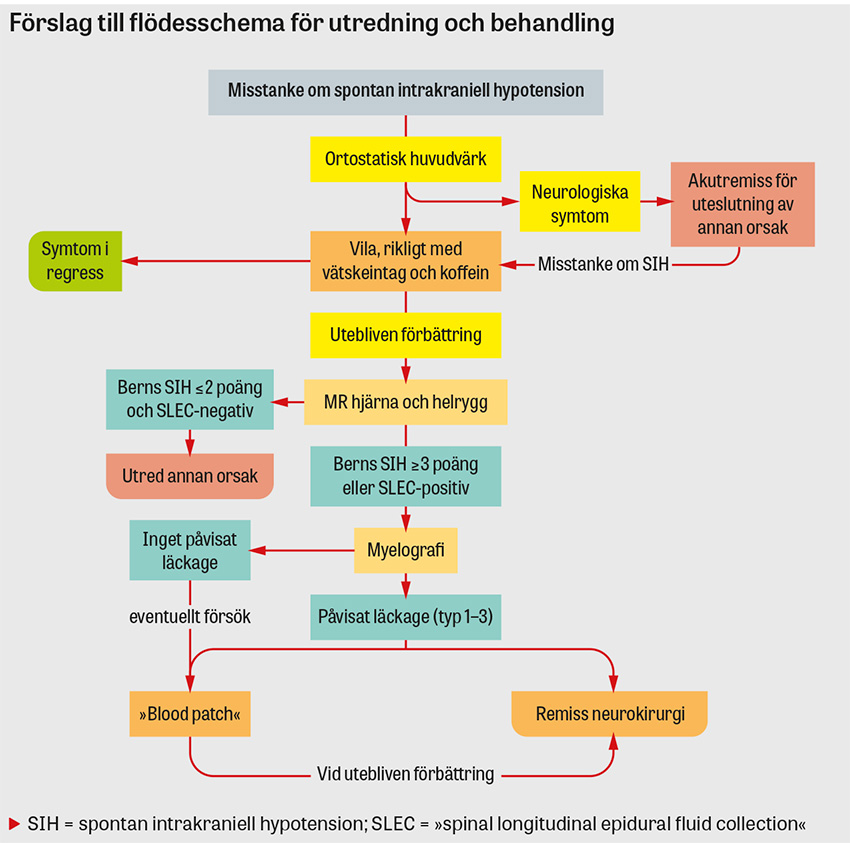
- diagnostiken ska ske med MR-utredning av hjärnan och kompletteras med MR helrygg. Vid misstanke om spontan intrakraniell hypotension ska vidare utredning ske med myelografi
- förstahandsval av behandling är epidural injektion av autologt blod (»blood patch«)
- om läckaget identifieras och »blood patch« inte är framgångsrikt, är ett neurokirurgiskt ingrepp det bästa alternativet
- unga patienter med kronisk subduralblödning utan trauma bör genomgå ytterligare utredning för att utesluta spontan intrakraniell hypotension.
Åsikterna går isär vad gäller
- hur många »blood patch« som kan behövas före en eventuell neurokirurgisk intervention
- långsiktig framgång efter »blood patch«.
Spontan intrakraniell hypotension (SIH) är en sjukdom som ofta visar sig med lägesberoende värk i huvud och nacke, vilken förbättras i liggande ställning. Sjukdomen orsakas av ett spinalt läckage av cerebrospinalvätska (CSF) eller av en CSF-venös fistel som dränerar likvor direkt till en ven. Enligt den tredje versionen av »International classification of headache disorders« [1] har sjukdomen vissa likheter med postpunktionshuvudvärk, det vill säga lägesberoende huvudvärk efter en lumbalpunktion, men skiljer sig avseende patofysiologiska orsak, diagnostik och behandling. Tillståndet kan även vara associerat med vissa bindvävssjukdomar, men är framför allt associerat med olika spinala åkommor som diskbråck, benutväxter eller små diskförkalkningar.
Dubbelt så många kvinnor som män drabbas, medelåldern är cirka 40 år och så många som 5 personer på 100 000 uppskattas drabbas årligen. Mörkertalet anses vara stort på grund av okunskap om tillståndet och de diagnostiska svårigheter som föreligger. Många patienter förblir därför feldiagnostiserade eller får vänta länge på rätt diagnos och behandling. Denna försening medför att smärtan blir kronisk och ändrar sin kliniska karaktär, vilket leder till sämre prognos när korrekt behandling väl inleds. Obehandlad sjukdom innebär även en hög ekonomisk och social kostnad [2-4].
Spontan intrakraniell hypotension bör i de flesta fall utredas och behandlas på en klinik med tillgång till narkosläkare, neuroradiolog, neurolog och neurokirurg. Den initiala utredningen vilar dock på en gedigen anamnes med typiska symtom, och behandlingen kan i början av sjukdomsförloppet hanteras av primärvård före vidareremittering.
Vi går i denna ABC-artikel igenom symtombild, orsak, diagnostik och handläggning [5-7].
Symtombild
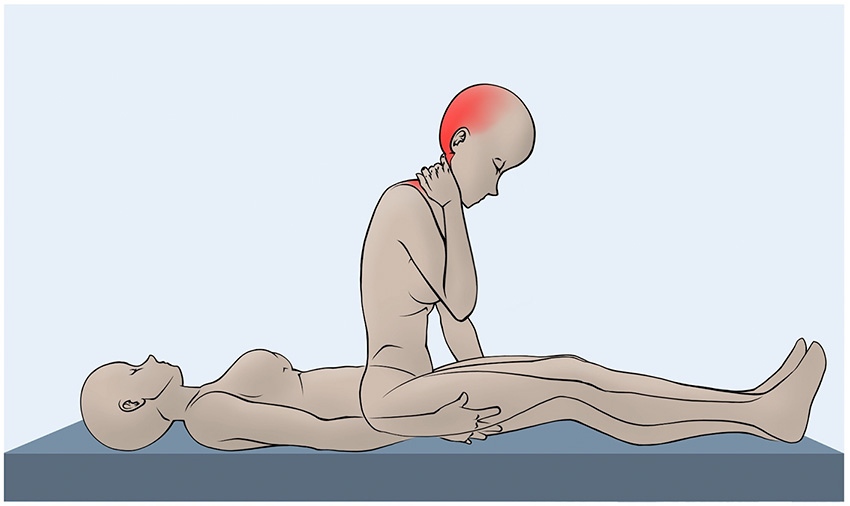
Den typiska symtombilden är en lägesberoende värk i huvud och nacke som börjar eller förvärras i upprätt ställning och i de flesta fall försämras under dagens lopp, så kallad »second half of the day«-huvudvärk. Att lägga sig ned lindrar eller tar helt och hållet bort besvären. Många patienter kan återge exakt vilken dag som symtomen började. Med tiden kan smärtan förlora sin lägesberoende karaktär eller till och med förvärras i liggande ställning.
Sekundära symtom kan också uppträda. Vanligast är yrsel, hjärntrötthet, tinnitus, ljuskänslighet eller en tryckupplevelse i öronen. I vissa fall kan en kranialnervspares uppstå med dubbelseende (okulomotoriuspares), ansiktssmärta (trigeminusneuralgi) eller ansiktsförlamning (facialispares). Ofta förekommer flera symtom samtidigt [2].
Nämnvärt är att kronisk icke-traumatisk subduralblödning hos patienter yngre än 60 år i minst 25 procent av fallen orsakas av spontan intrakraniell hypotension, varför MR-utredning för att utesluta diagnosen är att rekommendera hos yngre patienter med kroniska subduralblödningar utan anamnes på trauma [8].
Orsak
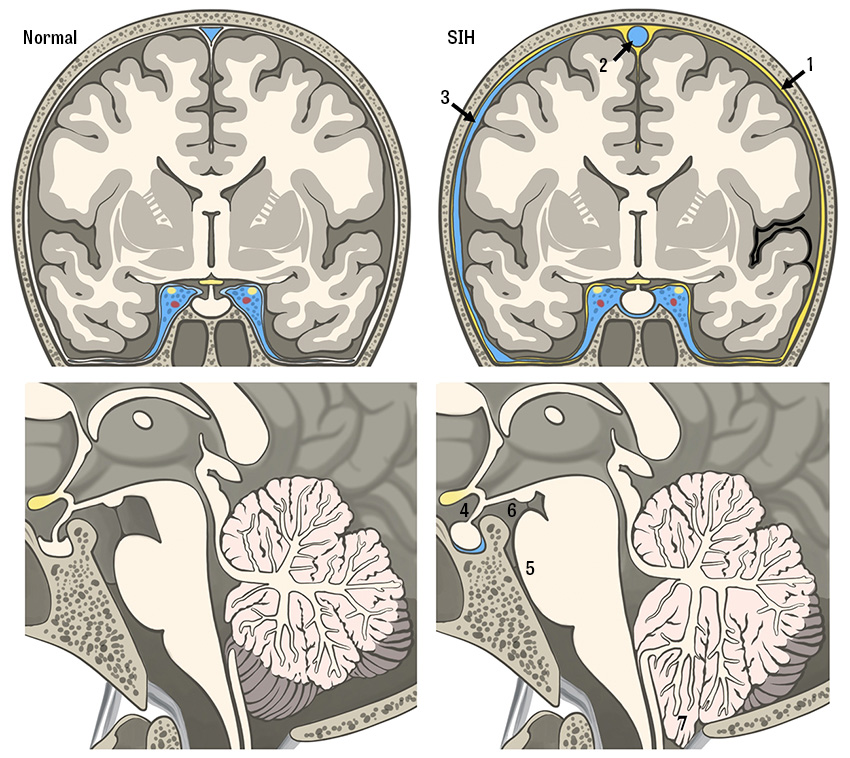
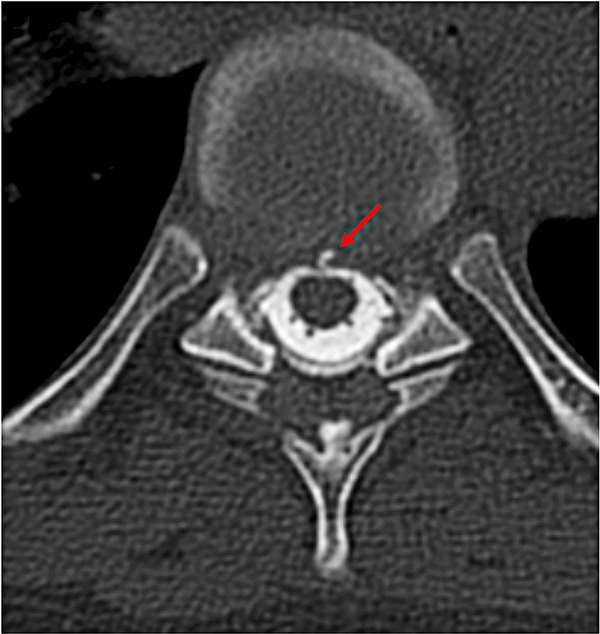
Spontan intrakraniell hypotension orsakas av en minskad likvorvolym, vilket leder till en neddragning av hjärnan, lillhjärnan och hjärnstammen (»sagging of the brain«). Detta trycker på smärtreceptorer på den hårda hjärnhinnan (dura), och framför allt bakre skallgropens dura är extra känslig för tryck [9]. Orsaken är ett likvorläckage längs spinalkanalen, antingen från en ventral eller en lateral (ses som en divertikel) duraruptur.
Orsaken till spontan intrakraniell hypotension kan även vara en CSF-venös fistel [10].
Diagnostik
Lumbalpunktion
En lumbalpunktion är inte längre nödvändig för att diagnostisera spontan intrakraniell hypotension och bör därför inte genomföras. Ett lågt tryck kan stärka misstanken om sjukdomen, men ett normalt eller högt tryck kan inte utesluta diagnosen [11].
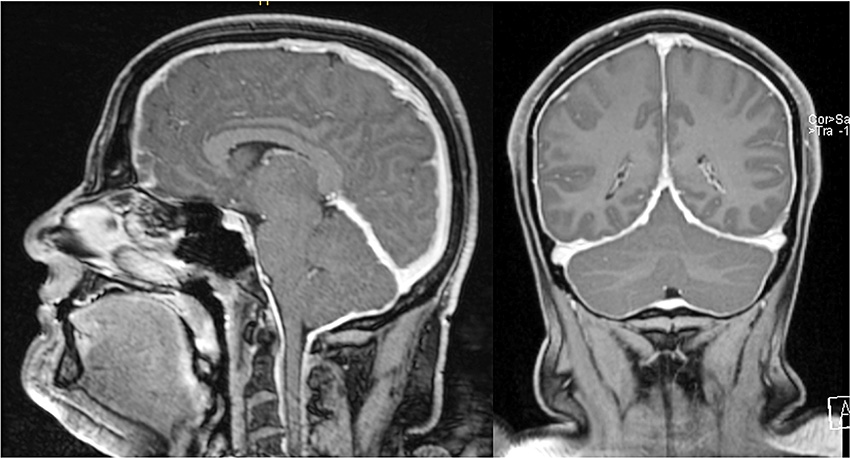
MR hjärna med gadoliniumbaserat kontrastmedel
Universitetssjukhuset i Bern, Schweiz, har utvecklat ett poängsystem för diagnostik (Berns SIH-skala) där specifika MR-fynd kan inge misstanke om spontan intrakraniell hypotension [12]. Detta förklaras av att hjärnan befinner sig i ett slutet rum där en förlust av likvor orsakar kompensatoriska mekanismer i hjärna och kärl enligt Monroe–Kellie-doktrinen. Poängsystemet har en hög specificitet men lägre sensitivitet. Detta är viktigt att poängtera eftersom patienter med låga poäng men hög klinisk misstanke om diagnosen bör genomgå fortsatt utredning.
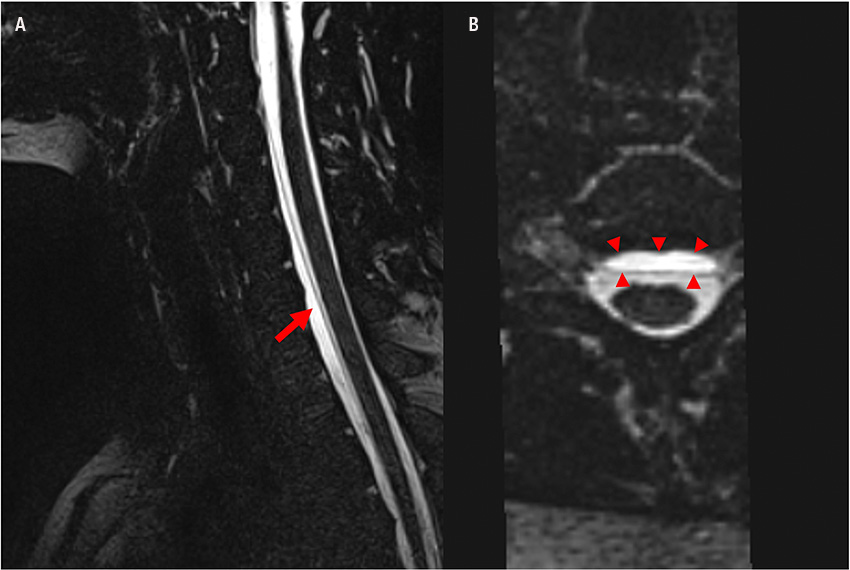
MR helrygg med tunna snitt
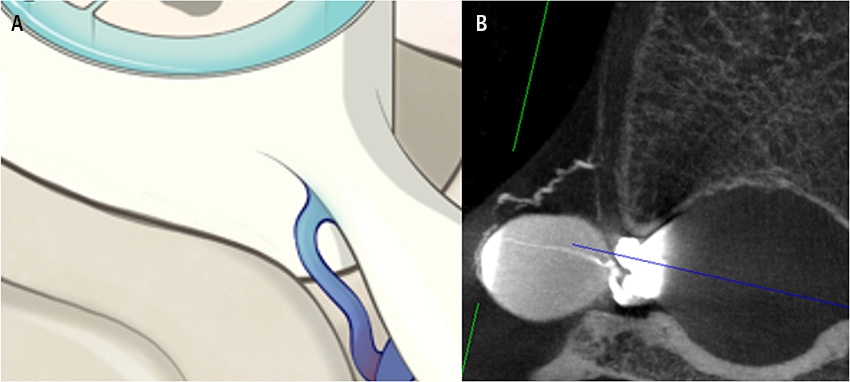
Eftersom spontan intrakraniell hypotension nästan alltid orsakas av ett likvorutträde i spinalkanalen, kompletteras diagnostiken med en MR helrygg för att upptäcka epidural vätska, så kallad SLEC (spinal longitudinal epidural fluid collection). 60 procent av patienter med spontan intrakraniell hypotension har vätska i epiduralrummet på grund av ett ventralt duraläckage (typ 1, SLEC-positiv), vilket ofta orsakas av en liten benutväxt eller en liten diskförkalkning som river upp duran [13]. Minst 25 procent orsakas av ett lateralt likvorläckage från en nervrotsdivertikel (typ 2, SLEC-positiv). En femtedel av patienterna uppvisar ingen epidural vätska utan i stället en CSF-venös fistel som dränerar likvor direkt till en ven (typ 3, SLEC-negativ) [14, 15].
En liten del av patienterna med hög klinisk misstanke om spontan intrakraniell hypotension uppvisar ingen epidural vätska eller CSF-venös fistel. Här är kunskapen för närvarande begränsad [16].
Myelografi och DT-myelografi
Vid en myelografiundersökning injiceras kontrastmedel genom en lumbalpunktionsnål samtidigt som upprepade röntgenbilder utförs i en serie av 1–2 bilder/sekund. På detta sätt kan man följa utträdet av kontrastmedlet i epiduralrummet samt identifiera på vilken spinal nivå det sker. Därefter utförs en riktad DT-undersökning (DT-myelografi) av det misstänkta området för att identifiera typ av läckage och eventuell orsak [5]. Likvorläckaget kan ha ett lågt eller ett högt flöde, vilket kan påverka huruvida man lyckas identifiera det, och ibland behöver därför undersökningen upprepas om man inte identifierat läckaget vid första försöket [5].
Behandling
Konservativ behandling
Patienter med spontan intrakraniell hypotension söker ofta primärvård eller en akutmottagning i första hand. Vid stark misstanke om spontan intrakraniell hypotension utan neurologiskt bortfall är konservativ behandling första steget och ingen vidare utredning är nödvändig. Vila i sängläge i ett par dagar med riklig vätsketillförsel, kaffe, och eventuellt koffeintabletter (100–200 mg, 1–3 gånger per dygn) kan lindra symtomen. Smärtstillande med till exempel ibuprofen kan övervägas. Läkemedel innehållande acetylsalicylsyra (till exempel Treo) som smärtlindring bör undvikas eftersom deras blodförtunnande effekt kontraindicerar en framtida lumbalpunktion och risken för subduralblödning kan tänkas öka.
Det är oklart i vilken utsträckning patienter spontanläker vid konservativ behandling, men prognosen anses dålig. I en studie från 2005 var endast en tredjedel av patienterna besvärsfria efter 6 månader, och efter 2 år hade en tredjedel fortsatta besvär [17]. Om ingen förbättring ses efter några dygn ska man remittera för radiologisk utredning med MR av hjärnan och helrygg. Eftersom den viktigaste prognostiska faktorn för utläkning är kort duration från symtomdebut till behandling bör man eftersträva en förslutning av läckaget inom 3 månader [4]. Vid akut neurologiskt bortfall bör en akutremiss ske för att utesluta annan orsak.
Epidural injektion av autologt blod (»blood patch«)
En epidural injektion av autologt blod kan genomföras av en anestesiolog eller en radiolog och rekommenderas som en tidig första åtgärd vid identifierat läckage. Eget blod injiceras lumbalt i epiduralrummet, fördelas utmed det spinala rummet och förmodas då antingen täta till läckaget eller tryckutjämna spinalrummet [18]. Större injicerad volym är att föredra (minst 20 till 40 ml) då detta ökar sannolikheten för framgångsrik behandling [19]. Alternativt kan en riktad DT-ledd »blood patch« över det segment där läckaget förekommer, ibland i kombination med fibrinlim, övervägas. Det är oklart när eller hur en riktad DT-ledd »blood patch« bör genomföras eller hur effektivt det är.
Kortsiktig (≤7 dagar) förbättring av symtomen ses hos en majoritet av patienter med spontan intrakraniell hypotension och »blood patch« är därför en bra första åtgärd vid akuta symtom. Upprepade behandlingsförsök bör övervägas om förbättring uteblir. Det finns ingen konsensus kring hur många upprepade försök som bör genomföras, men det är rimligt med åtminstone ett eller två ytterligare försök. En sådan bedömning bör anpassas efter individuella förutsättningar. Ungefär hälften av patienterna upplever en långvarig (≥3 veckor) förbättring av sina symtom. Hos en majoritet (71 procent) av patienterna kan man dock påvisa fortsatt spinalt läckage efter en eller flera behandlingar. Den troliga förklaringen till återfallen är att läckaget inte sluts permanent.
Det är viktigt att vara medveten om skillnaden mellan spontan intrakraniell hypotension och annan intrakraniell hypotension, till exempel efter en lumbalpunktion, och hur detta påverkar en framgångsrik behandling [5, 9, 18].
Neurokirurgisk intervention
Vid utebliven förbättring är neurokirurgisk operation en möjlig behandling. Detta förutsätter att man utan tvivel identifierat likvorläckaget. En operation kan då även erbjudas som en första behandlingsmöjlighet efter individuell bedömning. Operationen kan genomföras från ett litet snitt i ryggen i nivå med det spinala läckaget. Vid ett ventralt läckage behöver duran öppnas upp bakifrån för att kommas åt. Likvorläckaget kan sedan kirurgiskt tillslutas. Om det föreligger en benutväxt måste denna avlägsnas. En nervrotsdivertikel (typ 2) kan tillslutas med en stjälkligatur. Vid typ 3 SLEC-negativa fall utförs koagulation av dränerande vener och en stjälkligatur av nervroten.
Operation leder till framgångsrik slutning av likvorläckaget i över 96 procent av fallen, med låg risk för återfall (< 5 procent) och låg risk för permanenta neurologiska skador (< 2 procent) [7]. En del patienter upplever en kompensatorisk övertryckshuvudvärk på grund av ökat likvortryck efter en lyckad förslutning av läckaget. Detta normaliseras vanligen inom 2 veckor och är ofta en eftertraktad biverkning eftersom det påvisar framgångsrik behandling. Behandling med acetazolamid (250–500 mg, 1–2 gånger per dygn) kan lindra besvären, men bör trappas ut inom 2–3 veckor [6, 7].
Neuroradiologisk intervention
En alternativ och ny behandling vid upptäckt av en dränerande CSF-venös fistel (typ 3 SLEC-negativ), är transvenös embolisering, en mindre invasiv behandling som nyligen visat positiva resultat [20]. En annan numera etablerad metod är DT-riktat fibrinlim, som kan appliceras direkt på det identifierade området vid typ 3-läckage [21]. Neuroradiologisk intervention är ett bra alternativ när neurokirurgisk behandling inte är möjlig. Dessa behandlingar fungerar dessvärre inte vid typ 1- eller typ 2-läckage.
Sammanfattning
Spontan intrakraniell hypotension är en sjukdom med högt lidande och morbiditet. Den internationella kunskapen, erfarenheter och forskning har de senaste åren utvecklats markant, och sjukdomen kan i de allra flesta fall diagnostiseras och behandlas väl.
Vid typisk anamnes bör tanken på spontan intrakraniell hypotension väckas, och i fall förbättring under konservativ behandling uteblir bör en skyndsam remiss för vidare utredning skrivas eftersom detta har en prognostisk relevans. Sjukdomen ska utredas och behandlas vid specialiserade universitetskliniker med tillgång till neuroradiologi och neurokirurgi, men en del av utredningen kan utföras av mindre regionala sjukhus där möjlighet för epidural injektion av autologt blod (»blood patch«) och MR-utredning finns. Upprepade »blood patch« som första behandling är motiverade, men dessvärre förblir flertalet patienter symtomatiska. Neuroradiologisk såväl som neurokirurgisk intervention är relativt säker och demonstrerar goda resultat.
Läs även författarintervjun med Roberto Doria-Medina.
Gustaf Lernfeld har hjälpt till med korrekturläsning.
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.
Symtombild
Typiska Symtom, vanligast till ovanligast [5]
- Ortostatisk huvud- och nackvärk
- Tinnitus, tryck i öronen, yrsel
- Illamående, kräkning, nackstelhet, fotofobi, lägesoberoende eller lägesberoende huvudvärk med försämring i liggande ställning
- Okulomotoriuspares med dubbelseende, hörselförlust, ataxi, demens
- Ansiktssmärta (trigeminusneuralgi), ansiktsförlamning (facialispares), ansiktsspasm, endokrina rubbningar med galaktorré och hyperprolaktinemi
- Lägesberoende medvetandepåverkan, frontotemporal demens
Diagnostik och behandling
Trappstegsmodell för diagnostik
Icke-invasiv diagnostik:
1. Utredning med MR hjärna med gadoliniumkontrastmedel för tecken på spontan intrakraniell hypotension enligt Berns SIH-skala.
2. Utredning med MR helrygg i tunna snitt (minst 1 mm, till exempel fettsaturerad T2 SPACE-sekvens) för identifikation av epidural vätska eller nervcystor.
Invasiv diagnostik:
3. Myelografi med DT-myelografi.
Trappstegsmodell för behandling
1. Sängliggande och vila, rikligt vätskeintag, koffein, smärtbehandling med till exempel ibuprofen eller paracetamol.
2. Epidural »blood patch«; oftast nödvändigt med upprepade behandlingsförsök.
3. Operation möjlig vid typ 1–3-läckage. Embolisation, alternativt fibrinlim, i vissa fall av typ 3-läckage.






![Schematisk bild över kirurgisk tillslutning av ett SLEC-positivt typ 1-läckage med en kalcifierad diskutbuktning (pil) som rivit upp duran. A. Genom ett litet snitt i nivå med läckaget kommer man åt duran. B. En öppning görs posteriort i duran och en transdural väg skapas genom medialisering av ryggmärgen. Benutväxten som orsakat duraskadan tas bort. C. Duragraft appliceras epiduralt och intraduralt. D. Suturer används för att tillsluta duran. Modifierat med tillstånd av [7]. Illustration: Roberto Ferrarese](https://lakartidningen.se/wp-content/uploads/2023/09/Figur7_webb.jpg)