Sammanfattat
Inom flertalet specialiteter är tobaksrökning en markör för ökad sjukdomsrisk och orsak till sämre behandlingsresultat.
Tobaksberoende i form av daglig rökning kan (i sig) betraktas som ett allvarligt sjukdomstillstånd.
Rökavvänjning tillhör sjukvårdens mest kostnadseffektiva insatser.
Läkare åtnjuter stort förtroende och har enastående möjligheter att lyfta fram frågan.
Korta frågor till patienten kan väcka intresse och starta en behandlingsprocess som leder till rökstopp.
Det finns starka medicinska skäl att systematiskt dokumentera tobaksanvändning.
Denna artikel diskuterar läkares roll i det tobaksförebyggande arbetet. Mer än hälften av dem som röker regelbundet under sin livstid dör till följd av detta, och i medeltal dör rökare tio år i förtid. Dessutom innebär rökning (jämfört med icke-rökning) cirka sju levnadsår med sänkt livskvalitet [1]. Rökning i sig borde därmed betraktas som ett allvarligt sjukdomstillstånd, väl värt att behandla. Några tillfrisknar, men tyvärr är återfall vanliga. Rökavvänjning tillhör sjukvårdens mest kostnadseffektiva insatser [2]. Vill man förebygga allvarliga sjukdomar som cancer, KOL och hjärt–kärlsjukdom eller begränsa deras progress finns knappast något som kan konkurrera. Detta gäller även mindre allvarliga tillstånd som tandlossning, synnedsättning, hörselnedsättning, kronisk laryngit, impotens, barnlöshet, Raynaudfenomen, dålig andedräkt och nedsatt kondition.
Inom de flesta specialiteter är tobaksrökning en tydlig markör för ökad sjukdomsrisk. Läkare kan självfallet inte göra alla insatser själva, men läkare är viktiga i vårdkedjan, där de ofta blir första länken. De flesta kliniskt verksamma läkare träffar så gott som dagligen patienter med tobaksrelaterade sjukdomar och än fler patienter som inte utvecklat påvisbar sjukdom. Detta ger läkaren enastående möjligheter att lyfta fram frågan. En kort fråga räcker i enstaka fall för att bota tobaksberoendet; vanligare är dock att den väcker tankar och kan bli början på en process, där patienten på sikt blir fri från sitt tobaksbruk.
Informera, väck intresse, ställ en fråga
Med tanke på tobaksbrukets association med åtskilliga vanliga symtom (hosta, heshet, andfåddhet, humörpåverkan etc) och inte minst allvarliga sjukdomar är det inte orimligt att allmänläkare och många organspecialister frågar alla patienter om tobaksbruk – och inte bara en gång, eftersom patientens tobaks- och nikotinbruk kan skifta från besök till besök (Fakta 1).
Med icke-invasiv teknik, en kort fråga, får man fram en betydande riskmarkör som kan påverka beslut och bedömningar, t ex om en lungförändring bör följas upp. En indikation om daglig rökning borde ha lika stor klinisk dignitet som t ex högt blodtryck, högt B-glukos, hög SR, lågt Hb eller proteinuri. Det blir inte sämre av att frågan om tobak i sig kan få en viss andel att sluta röka [2]. Inte minst är frågan nödvändig för att hitta de tobaksanvändare som kan behöva hjälp att sluta. Uppgiften om aktuell tobaksvana bör vara lätt att hitta i journalen. Sökord som »tobak/ nikotin« underlättar och minskar tendensen till att glömma frågan.
Det är lämpligt att fråga om tobak i början av konsultationen, förslagsvis ihop med allmänna frågor om yrke/sysselsättning och bostadsförhållanden. Frågan »Röker du?« är sällan lämplig. Den kan kännas konfronterande mot (misstänkta) rökare och malplacerad till den som ser ut som hälsan själv. Frågan »Har du någonsin använt tobak?« avslöjar om patienten är exrökare (ett skäl till beröm och uppmuntran). Frågan fungerar bra även när man tror sig veta att patienten inte använder tobak (och ibland blir man överraskad). Förslagsvis följer man upp tobaksfrågan mot slutet av konsultationen. Kontakten är då mer etablerad, kroppsundersökning och recept är klara och inte minst vet man hur mycket tid man har på sig. Någon av dessa frågor kan då passa: »Hur ser du på ditt tobaksbruk?«, »Har du funderat kring din rökning?« eller »Är det OK om vi pratar några minuter om din rökning?«
Många, sannolikt de flesta, har tankar om att sluta, men beredskapen till förändring är mycket olika. »Hur viktigt är det för dig att sluta röka?«, »När skulle du vilja sluta? » eller »Hur beredd känner du dig att sluta just nu?« kan vara lämpliga följdfrågor.
Patienter med låg beredskap
Om patientens tidsperspektiv är diffust eller fjärran och beredskapen till förändring låg lönar sig knappast utförliga beteendetips, men lämpliga frågor kan vara: »Vad skulle kunna öka din motivation/dina förutsättningar att lyckas?«, »Kan vi hjälpa dig med något?«, »Vill du att jag ringer om X veckor?«, »Vill du ha en broschyr, ett framtida återbesök?«
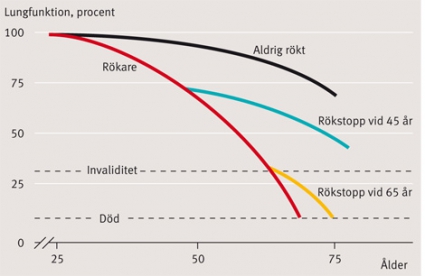
Icke beredda patienter kan gärna erbjudas lungfunktionstest, kolmonoxidmätning eller rekommenderas att skriva rökdagbok (för att kartlägga rökvanan). Att mäta CO-värdets i utandningsluft är enkelt och ofarligt. CO-mätning bör inte ses som ett sätt att kontrollera patienten utan kan tjäna som diskussionsunderlag och efter rökstopp ge patienten värdefull bioåterkoppling. Spirometriresultat utifrån Fletchers kurva eller att diskutera lungålder kan vara motivationshöjande (i stället för normalvärde anger man vid vilken ålder patientens aktuella värde är förväntat) [3] (Figur 1).
En empatisk, icke-fördömande attityd rekommenderas. Detta kan sätta igång tankar och ge resultat senare. Man kan få återkoppling och sannolikt förstärka effekten av samtalet via ett brev några veckor senare, som kan vara personligt eller mer standardiserat. Öppna frågor och aktivt lyssnande ger behandlaren möjlighet till en mer produktiv dialog omkring patientens rökning, och det ger sannolikt bättre resultat [4]. Inte minst viktigt är att detta förhållningssätt kan göra samtalet om tobak mer lustfyllt för behandlaren, vilket ökar benägenheten att ta upp frågan (egen erfarenhet). Patientens motivation och därmed förmåga att klara av ett rökstopp kan förstärkas av kunskap [4]. Några oroar sig för cancer eller skräms av KOL, hjärtsjukdom och stroke, medan andra är måna om sin syn eller hörsel.
Den kunnige läkaren har ett stort förråd av kända risker att välja från och kan oftast hitta ett samtalsämne som känns relevant för patienten. Lämpliga frågor kan vara »Vilken sjukdom (förknippad med rökning) oroar dig mest?«, »Har du blivit sjuk eller fått besvär av rökningen?«, »Vill du veta hur detta tillstånd (t ex makuladegeneration, KOL, sömnapné eller blåscancer) är kopplat till rökning?«
Det finns ingen motsättning i att ta upp allvarlig information empatiskt och inkännande – det är en förutsättning. Ett empatiskt förhållningssätt ökar sannolikheten att patienten vill komma tillbaka.
Patienter med hög beredskap
Om patienten har aktiva planer på att sluta med tobak blir läget annorlunda. Fråga om patientens egna tankar kring hur det ska gå till. Erbjud återbesök hos dig själv eller en särskild resursperson (Fakta 2). Utforska tillsammans med patienten tidigare erfarenheter, utmaningar och svårigheter. Vill patienten veta mer om sådant som kan underlätta i framtiden? En sluta röka-plan utformas i samråd med patienten. Olika alternativ bör erbjudas, gärna i form av ett slags meny [4]. Detta gäller även kognitiv behandling (beteendetips).
Självhjälpsmaterial skapar ofta en god grund; utgå från någon eller några broschyrer som du själv är förtrogen med (t ex »Vägen till ett rökfritt liv«). Material på de största invandargruppernas språk bör finnas på mottagningen. Tillsammans kan ni stryka och lägga till nya råd så att materialet blir personligt och anpassat till patienten. Var lyhörd och uppmuntrande! Patienten har ofta egna idéer om vad som passar honom eller henne.
Återfallsprofylax bör diskuteras redan före rökstoppet.
Läkemedelsbehandling
Majoriteten av exrökare världen över har lyckats sluta utan stöd och läkemedelshjälp [5]. Att sluta röka är inte omöjligt. För vissa går rökstoppet lätt, medan andra får ett starkt röksug, svår humörpåverkan, viktökning m m. Läkemedel kan göra rökstoppet mindre besvärligt och öka chansen att lyckas.
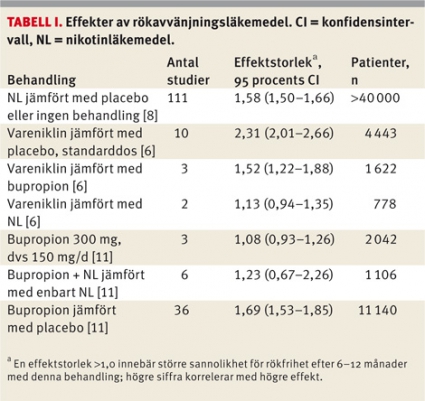
Nikotinläkemedel, bupropion (Zyban) eller vareniklin (Champix), är dokumenterat effektiva. Vad gäller effektivitet är ordningen grovt sett att vareniklin ligger i topp (Tabell I) [6]. Både beteendestöd och farmakologisk behandling är av stort värde, men kombinationen av dem är effektivast [7]. Läkemedelsbehandling bör kombineras med rådgivning och stöd. Subvention av nikotinfria rökavvänjningsläkemedel gäller för patienter som samtidigt får tillgång till motiverande stöd.
Nikotinläkemedel
Distriktssjuksköterskor med förskrivningsrätt kan skriva ut nikotinläkemedel på recept (även nässpray). Det kan minska kostnaden marginellt (momsbefrielse) för patienten, men viktigare är nog symbolvärdet av få ett recept. I vanliga fall rekommenderas en relativt hög dos under cirka fyra veckor.
Dosen bör vara i paritet med patientens tidigare tobakskonsumtion. En person som röker 20 cigaretter behöver vanligen starta med starkaste sorten av nikotinplåster, tuggummi eller dylikt. (Vid mycket hög tobakskonsumtion kan ibland två plåster behövas.) Chansen att lyckas ökar om plåster kombineras med något mer snabbverkande preparat som tuggummi, tablett eller spray [8]. Efter någon månad rekommenderas successiv sänkning av dosen, t ex genom att gå över till ett svagare plåster eller tuggummi, eller minska antalet tabletter, inhalationer etc. Ett vanligt fel är att patienter tuggar nikotintuggummi för snabbt och därmed sväljer ner nikotinet innan det tas upp i munslemhinnan. Biverkningar är relaterade till vilken typ av produkt som används, t ex hudirritation av plåster och lokal irritation av munslemhinnan av tuggummi och tabletter.
Rökare metaboliserar nikotin olika: de som är långsamma metaboliserare av nikotin brukar röka färre cigaretter per dag och de uppnår högre nikotinhalt av nikotinplåster [9]. Långsamma metaboliserare uppvisade bättre resultat efter åtta veckors behandling med nikotinplåster [10]. (Om det är praktiskt möjligt att mäta metaboliseringen kan nikotinläkemedel ges till långsamma metaboliserare och nikotinfria alternativ till snabba metaboliserare.) Trots maximalt stöd kommer vissa patienter inte att klara av att sluta röka. För enstaka kan långvarigt bruk av nikotinläkemedel vara ett alternativ. Patienter med långvarigt beroende av nikotinläkemedel kan enligt artikelförfattarens erfarenhet bli hjälpta av vareniklin eller bupropion.
Vareniklin – dosering och biverkningar
Vareniklin (Champix) är en nikotinreceptorantagonist som även har en viss agonisteffekt. Den minskar den lust och tillfredsställelse som nikotin vanligen ger rökaren och minskar också abstinensen. Vanligaste biverkan är illamående, som förekommer hos omkring en tredjedel och brukar minska efter cirka tio dagar. Patienten bör uppmanas att äta innan tabletten tas, vilket kan motverka besvären. Vareniklin sätts in i upptrappande dos, och rökstoppet planeras att infalla under andra behandlingsveckan. Till mina patienter föreslår jag som regel dag 8 (den dag man går upp i full dos) och säger: Du väljer dag för rökstopp i och med att du börjar med tabletterna. Försök att se till att dagen blir så lämplig som möjligt ur t ex stress- eller arbetssynpunkt och se den som ett heligt datum.
Rapporter finns om biverkningar av vareniklinbehandling i form av påverkat psykiskt tillstånd och i enstaka fall försämring eller utveckling av psykisk sjukdom, men analyser av kliniska studier ger inget stöd för ett kausalt samband [6]. Orsakssambanden är oklara eftersom rökavvänjning i sig (nikotinabstinens) kan åstadkomma humörpåverkan/försämring av underliggande psykisk sjukdom. Patienter som upplever påtaglig nedstämdhet under behandlingen bör avbryta den och kontakta sin läkare.
Tidigare eller pågående psykisk sjukdom är vanligare hos rökare än i normalpopulationen. Detta behöver inte vara en kontraindikation men skärper kravet på god uppföljning med stödinsatser. Vissa patienter kan bli sömniga och okoncentrerade i samband med rökstopp och vareniklinbehandling, vilket ofta mer kan bero på nikotinabstinens än på läkemedlet. Illamående kan ibland bemästras genom dossänkning. Antiemetika, som primperan, kan ibland lindra besvären. Vareniklintabletten är filmdragerad. Om dosen behöver minskas kan tabletten delas (vilket kan påverka dosens exakthet men har knappast klinisk betydelse). För vareniklin finns inte några kända läkemedelsinteraktioner.
Bupropion – dosering och biverkningar
Verkningsmekanismen för bupropion (Zyban) är ofullständigt känd, men substansen verkar på dopamin- och noradrenalinomsättningen i hjärnans belöningssystem. Bupropion är ett antidepressivum, vilket möjligen kan vara till fördel för patienter som fått depressionssymtom vid tidigare rökstopp. Effekten av bupropion tycks vara minst lika god som den av nikotinläkemedel, med vilket det för övrigt kan kombineras (sällan nödvändigt). Som framgår av Tabell I föreligger för kombinationen en svag och icke-signifikant skillnad jämfört med nikotinläkemedel enbart.
Inledningsvis ges bupropion i dosen 150 mg/dag i 6 dagar och därefter 150 mg × 2. Äldre och småväxta personer kan mycket väl klara sig med 150 mg/dag. Denna dos kan även övervägas för andra patienter eftersom det minskar biverkningarna utan att sänka effekten påtagligt [11]. Rökaren kan fortsätta att röka under 7–10 dagar till dess rätt blodkoncentration nås och kan därefter sluta tvärt. Till biverkningarna hör exantem, muntorrhet och insomni. Insomni kan förhindras något genom att kvällsdosen tas tidigare (dock minst åtta timmar efter morgondosen). Bupropion sänker kramptröskeln.
Den sällsynta biverkningen krampanfall (<1/1 000) kan förhindras genom att man inte skriver ut till individer med anamnes på kramper, större skalltrauma eller bulimi–anorexi. Till patienter som behandlas med annat kramptröskelsänkande läkemedel iakttas försiktighet, och om bupropion förskrivs rekommenderas lägre dos, dvs 150 mg/dag. Behandlingen kan avslutas tvärt, utan nedtrappning.
Vid bipolär sjukdom är bupropion kontraindicerat. Bupropion kan inte heller kombineras med MAO-hämmare. Pågående behandling av depression som stabiliserats är ingen kontraindikation mot bupropion. Interaktioner med SSRI och liknande preparat förekommer via påverkan av levermetabolismen (se Fass). En tumregel, som i många fall fungerar, är att halvera dosen av pågående antidepressiv behandling i samband med start av bupropionbehandlingen. I studier av andra antidepressivt verkande läkemedel har någon motsvarande antirökeffekt inte påvisats, med undantag för nortriptylin (Sensaval), ett äldre preparat som tillhör gruppen tricykliska antidepressiva [11]. Nortriptylin saknar indikation för rökavvänjning och främsta skälet är en mindre gynnsam biverkningsprofil.Vaccin
Försök att vaccinera med nikotin har gjorts [12]. Tanken är att immunförsvaret ska utveckla antikroppar mot nikotin så att antikropparna vid senare nikotintillförsel ska binda nikotinet och hindra att det når belöningssystemet. Sådana rökavvänjningsstudier har haft blygsamma resultat hittills.
Rökstopp och läkemedelsmetabolism
Rökstoppet i sig kan sänka metabolismen av t ex insulin, warfarin och teofyllin och en del psykofarmaka. Obstipation, viktuppgång, depression eller annan humörpåverkan är vanligt förekommande vid rökstopp. Lyhördhet för problem och uppmuntran (från alla vårdgivare) kan avgöra om en förlägen rökare eller stolt exrökare kliver genom dörren nästa gång.Snusavvänjning
Snusare söker mindre ofta hjälp än rökare. Cirka 5 procent av de hjälpsökande på Sluta röka-linjen vill ha hjälp med att sluta snusa, främst för att slippa plågas av att vara beroende. Enligt en systematisk översikt har samtal, likt det som förs med rökare, råd och stöd med uppföljning visat sig vara verksamt, medan varken behandling med nikotinläkemedel eller med bupropion (Zyban) visat signifikant effekt [13]. Sedan dess har en studie med vareniklin (Champix) visat signifikant effekt vid snusavvänjning [14]. Inget av läkemedlen har snusavvänjning som godkänd indikation.
Diskussion
Rökning är en av de viktigaste orsakerna till död och sjuklighet och kommer år 2015 att stå för 10 procent av alla dödsfall i världen [15]. Detta gör rökavvänjning till en av de kraftfullaste metoderna för att förebygga och motverka progress av sjukdom [16]. När det gäller rökavvänjning för vuxna finns enkla, verksamma och kostnadseffektiva metoder [2]. Dessa är lätta att lära sig och borde vara lätta att realisera, men de används inte systematiskt inom sjukvården. En bidragande orsak är nog att medicinska prioriteringar i tobaksfrågor färgas av föråldrade tänkesätt och bristande engagemang. Ekonomiska och politiska prioriteringar blir därefter. I en pressad sjukvårdsekonomi ter det sig dumsnålt att inte tilldela rökavvänjning nödvändiga resurser. Perspektivet bör också vidgas – det handlar aldrig om enbart hjärta eller kärl eller lungor utan många andra hälsovinster kan realiseras. Rökstopp förlänger livet, även hos ålderspensionärer.
Läkare kan gärna se sig som konsumentupplysare i tobaksfrågor. Därför behöver yrkeskåren ha goda kunskaper om tobakens hälsorisker. Därmed ökar möjligheten att förmedla information som är relevant för den enskilda patienten. Läkare behövs för att förskriva och utveckla den farmakologiska terapiarsenalen vid tobaksberoende. Läkare behöver utveckla samarbetet med övrig sjukvårdspersonal. Läkare kan inte göra hela jobbet men är oundgängliga för att få en fungerande vårdkedja. Som yrkesgrupp åtnjuter läkare stort förtroende och har därmed unika möjligheter att lyfta fram frågan både i patientmöten och i samhällsdebatten. Det är på tiden att läkare intar en tydligare roll som ledare i det förebyggande arbetet mot tobak.
*
Potentiella bindningar eller jävsförhållanden: Författaren har föreläst om rökavvänjning mot arvode från Pfizer AB och varit klinisk prövare inom området tobaksavvänjning åt Sanofi-Aventis, Pfizer och Glaxo.
*
Författaren är styrelseledamot i Läkare mot tobak.
*
Material om återfallsprofylax och fakta om tobak kan beställas från Läkare mot tobak tel 08-669 81 58 eller från ‹marianne@ymtkansli.org›